Чем лечить нейрогенный мочевой пузырь у детей
Нейрогенная дисфункция мочевого пузыря у детей
Общая информация
Краткое описание
Нейрогенная дисфункция мочевого пузыря –нарушения резервуарной и эвакуаторной функций мочевого пузыря, которые развиваются вследствие поражений нервной системы на различных уровнях – от коры головного мозга до интрамурального аппарата.[1,2]
Соотношение кодов МКБ-10 и МКБ-9: см. приложение 1.
Дата разработки протокола:2016 год
Пользователи протокола: ВОП, педиатры, невропатологи, урологи.
Категория пациентов:дети от 0 до 18лет.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По степени тяжести нейрогенные дисфункции мочевого пузыря делятся на 3 вида:
· легкие (это синдром частого дневного мочеиспускания, стрессовое недержание мочи, ночное недержание мочи);
· средней тяжести (синдром ленивого мочевого пузыря, гиперрефлекторный мочевой пузырь);
· тяжелые (синдромы Очоа и Хинмана).
В зависимости от характера изменения пузырного рефлекса различают:
· гипорефлекторный мочевой пузырь (это расстройство возникает при локализации неврологических нарушений в крестцовой области; суть расстройства заключается в том, что фаза наполнения удлиняется, а фаза опорожнения не наступает; пузырь растягивается до больших размеров, моча в нем задерживается, пузырь может собрать до 1.5 л мочи; нередко моча в пузыре инфицируется или же по мочеточникам поднимается в почки, провоцируя развитие воспалительного процесса в них);
· гиперрефлекторный мочевой пузырь (возникает при локализации патологического процесса в центральной нервной системе; моча не накапливается в мочевом пузыре, а, попадая в него, сразу же выделяется – позывы к мочеиспусканию возникают часто, а порции выделяемой при этом мочи очень малы);
· арефлекторный мочевой пузырь (осознанное мочеиспускание невозможно; моча накапливается в пузыре до максимально возможного возрастного объема, после чего возникает самопроизвольное мочеиспускание).
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы:
· недержание мочи.
Анамнез:
· врожденные пороки развития органов центральной нервной системы;
· травмы нервной системы, в том числе родовая травма;
· злокачественные и доброкачественные новообразования позвоночника;
· спинномозговая грыжа;
· детский церебральный паралич;
· энцефалит;
· невриты;
· недоразвитие крестца и копчика;
· дисфункция вегетативной нервной системы;
· слабость рефлекса, управляющего мочеиспусканием;
· гипоталамо-гипофизарная недостаточность.
Физикальное обследование:
| Легкая степень тяжести НДМП | Синдром дневного частого мочеиспускания: · внезапные позывы на мочеиспускание через каждые 15-20 минут; · акт опорожнения пузыря безболезненный; симптомы сохраняются от двух дней до двух месяцев и регрессируют сами собой. | Стрессовое недержание мочи:характерно для девочек-подростков. При этой форме расстройства во время физической нагрузки они отмечают самопроизвольное выделение малых порций мочи. | Ночной энурез: встречается чаще у мальчиков. Характеризуется самопроизвольными мочеиспусканиями во время сна ребенка. |
| Средняястепень тяжести НДМП | Гиперрефлекторный мочевой пузырь: · частые (8 раз в сутки и более) мочеиспускания; · императивные (возникающие внезапно, срочные) позывы к мочеиспусканию, вынуждающие ребенка экстренно бежать в туалет; · малый объем выделяемой мочи; · ночное и/или дневное недержание мочи; · накопление достаточного объема мочи в пузыре при данной форме невозможно. | Ленивый мочевой пузырь: характеризуется сочетанием редких мочеиспусканий с недержанием мочи, инфекциями мочевыводящих путей, а также запорами. | |
| Тяжелая степень тяжести НДМП | Синдром Хинмана: · недержание мочи днем и ночью; · рецидивирующие инфекции мочевыводящих путей; · хронические запоры; · самопроизвольные дефекации; · отсутствие неврологической патологии и аномалий мочевых путей на любом уровне; · в психическом статусе – недостаток индивидуальности. | Синдром Очоа: · характеризуется наследственной предрасположенностью; · развивается чаще у мальчиков в возрасте 3 мес – 16 лет; · проявляется дневными и/или ночными самопроизвольными мочеиспусканиями, хроническими запорами, инфекциями мочевыводящих путей; · высока вероятность развития осложнений – симптоматической артериальной гипертензии и хронической болезни почек. |
Лабораторные исследования:
· ОАК – лейкоцитоз, ускоренное СОЭ;
· ОАМ – бактериурия, лейкоцитурия, эритроцитурия, протеинурия, гипоизостенурия, азотемия.
Инструментальные исследования:
· УЗИ почек и мочевого пузыря с определением остаточной мочи – признаки обструктивного пиелонефрита.
Диагностический алгоритм:
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии: см. амбулаторный уровень.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови;
· УЗИ почек и мочевого пузыря с определением остаточной мочи;
Перечень дополнительных диагностических мероприятий:
· посев мочи с отбором колоний и определением чувствительности к антибактериальным препаратом.
· Внутривенная урография;
· Микционная цистография;
· Ретроградная цистометрия;
· Урофлоуметрия;
· Нефросцинтиграфия;
· Цистоскопия;
· МРТ головного и спинного мозга;
· Электромиография мышц промежности.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Врожденный клапан задней уретры | Периодическое или постоянное подкапывание мочи. | · Микционная цистография; · Экскреторная урография; · Диагностическая цистоуретроскопия | Возможно недержание мочи с сохранением позывов. |
| Бактериальный цистит | Неудержание мочи. | · Микционная цистография; | Императивное неудержание мочи. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Левокарнитин (Levocarnitine) |
| Никотиноил гамма-аминомасляная кислота (Nicotinoyl gamma-aminobutyric acid) |
| Оксибутинин (Oxybutynin) |
Группы препаратов согласно АТХ, применяющиеся при лечении
| (A11) Витамины |
| (J01) Противомикробные препараты для системного применения |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
· тренировку МП, которая заключается в соблюдении больным заранее установленного плана мочеиспусканий с прогрессивным увеличением интервала между ними;
· использование комплекса упражнений для тазовых мышц с использованием метода биологической обратной связи (чаще применяется у детей старшего возраста);
· физиотерапевтические методы (электрическая стимуляция, лазер, гипербарическая оксигенация (ГБО), тепловые процедуры, диадинамотерапия (ДДТ), амплипульс, ультразвук и.т.д.).
Немедикаментозное лечение:
· охранительный режим с полноценным ночным сном и дополнительным дневным (в течение 60-120 минут), отсутствием активных игр перед сном и устранением факторов, травмирующих психику ребенка;
· прогулки на свежем воздухе;
· соблюдение больным установленного ранее режима мочеиспусканий; постепенное увеличение интервала между ними;
· регулярное использование комплекса упражнений Кегеля (для укрепления мышц таза);
Медикаментозное лечение (в зависимости от степени тяжести заболевания):
· М-холиноблокаторы (Оксибутинин)
· Антибактериалная терапия
· Уроантисептики
· Витаминотерапия (L-карнитин, пикамилон)
Другие виды лечения:
· физиотерапия (воздействие лазером, гипербарическая оксигенация, лекарственный электрофорез, диадинамотерапия, амплипульстерапия, теплолечение, воздействие ультразвуком, электростимуляция мочевого пузыря);
· психотерапия.
Показания для консультации специалистов:
· консультация невропатолога – для определения неврологического статуса;
· консультация нейрохирурга – для оценки структурных нарушений спинного мозга и возможности их устранения хирургическим путем;
· консультация нефролога – при наличии хронической болезни почек;
· консультация ортопеда – при наличии патологических изменений со стороны нижних конечностей;
Профилактические мероприятия:
· профилактика экстрагенитальных заболеваний;
· профилактика внутриутробных инфекции;
· генетическое консультирование;
· в период беременности исключить прием токсичных препаратов;
· снижение травматизма.
Мониторинг состояния пациента: (карта наблюдения за пациентом, индивидуальная карта наблюдения пациента, индивидуальный план действий);
Индикаторы эффективности лечения:
· увеличение среднего эффективного объема мочевого пузыря;
· увеличение «сухого периода» ребенка;
· стойкая ремиссия хронического пиелонефрита.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
· Эндоскопическое лечение: видоцистоуретроскопия, калибровка УВС, его бужирование и дилатация, с последующей установкой низкого мочеточникового стента.
· Хирургическое лечение ОМУ – уретероцистоанастомоз (Коэн, Политан-Лидбеттер, Барри, Литч-Грегуар).
Немедикаментозное лечение:
Режим полупостельный;
Диета №15.
Медикаментозное лечение(в зависимости от степени тяжести заболевания):
· М-холиноблокаторы
· Антибактериалная терапия
· Уроантисептики
· Витаминотерапия
Хирургическое вмешательство:
· Аугментация мочевого пузыря, аппендикостомия.
· Эндоскопическое введение ботулотоксина в стенку мочевого пузыря.
· Везикостомия.
Другие виды лечения: Физиотерапия: магнитотерапия и теплопакет на область мочевого пузыря, озокеритовые и парафиновые аппликации, гелий-неоновый лазер (ГНЛ), электрофорез с лекарственными средствами, электромиостимуляция, УЗТ.
Показания для консультации специалистов: см. амбулаторный уровень.
Показания для перевода в отделение интенсивной терапии и реанимации:
при возникновении осложнений со стороны сопутствующей патологии.
Индикаторы эффективности лечения: см. амбулаторный уровень.
Дальнейшее ведение:
· наблюдение у детского уролога, нефролога, невропатолога, нейрохирурга по месту жительства;
· УЗИ почек через 1 раз в 6 месяц по месту жительства;
· постоянная катетеризация мочевого пузыря каждые 3-4 часа.
Госпитализация
Показания для плановой госпитализации:
Наличие нейрогенной дисфункции мочевого пузыря, с наличием воспалительного процесса, признаками нарушения функций мочевого пузыря и почек.
Показания для экстренной госпитализации: нет.
Информация
Источники и литература
Информация
Сокращения, используемые в протоколе
СОЭ – скорость оседания эритроцитов
ОАК – общий анализ крови
ЭхоКГ – эхокардиография
РСМ – ритм спонтанных мочеиспусканий
УЗИ – ультразвуковое исследование
ЭУ – экскреторная урография
ЦУГ – цистоуретерография
РЦТМ – ретроградная цистотонометрия
УФУ – урофлоуметрия уретры
МРТ – магнитно-резонансаня томография
СМГ – спинномозговая грыжа
ЦНС – центральная нервная система
Список разработчиков протокола с указанием квалификационных данных:
1) Майлыбаев Бахытжан Муратович, доктор медицинских наук, профессор, врач- уролог высшей категории КФ «University Medical Center» «Национальный научный центр материнства и детства»;
2) Жарасов Даулет Аманаевич, врач детский уролог-андролог высшей категории отделения детской урологии КФ «University Medical Center» «Национальный научный центр материнства и детства»;
3) Абдимажитов Бахытжан Хабитович, врач детский уролог второй квалификационной категории отделение урологии КФ «University Medical Center» «Национальный научный центр материнства и детства»;
4) Иманбердиев Жандос Жолдасович, врач детский уролог отделения урологии КФ «University Medical Center» «Национальный научный центр материнства и детства»;
5) Тулеутаева Райхан Есенжановна, кандидат медицинских наук, РГП на ПХВ «Государственный медицинский университет города Семей», заведующая кафедрой фармакологии и доказательной медицины, член «Ассоциации врачей терапевтического профиля».
Указание на отсутствие конфликта интересов:нет.
Список рецензентов:
Аскаров Мейрамбек Сатыбалдиевич – д.м.н., врач детский уролог высшей категории, заведующий кафедрой детской хирургии и урологии РГП на ПХВ «Карагандинский государственный медицинский университет».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Соотношение кодов МКБ-10 и МКБ-9
Нейрогенный мочевой пузырь у детей
Нейрогенный мочевой пузырь у детей – функциональные расстройства наполнения и опорожнения мочевого пузыря, связанные с нарушением механизмов нервной регуляции. Нейрогенный мочевой пузырь у детей может проявляться неконтролируемыми, учащенными или редкими мочеиспусканиями, ургентными позывами, недержанием или задержкой мочи, инфекциями мочевых путей. Диагноз нейрогенного мочевого пузыря у детей ставится по данным лабораторных, ультразвуковых, рентгенологических, эндоскопических, радиоизотопных и уродинамических исследований. Нейрогенный мочевой пузырь у детей требует комплексного лечения, включающего медикаментозную терапию, физиопроцедуры, ЛФК, хирургическую коррекцию.
Общие сведения
Зрелый, полностью контролируемый днем и ночью, режим мочеиспускания формируется у ребенка к 3-4 годам, прогрессируя от безусловного спинального рефлекса до сложного произвольно-рефлекторного акта. В его регуляции принимают участие кортикальные и субкортикальные центры головного мозга, центры спинальной иннервации пояснично-крестцового отдела спинного мозга, периферические нервные сплетения. Нарушение иннервации при нейрогенном мочевом пузыре у детей сопровождается расстройствами его резервуарно-эвакуаторной функции и может стать причиной развития пузырно-мочеточникового рефлюкса, мегауретера, гидронефроза, цистита, пиелонефрита, хронической почечной недостаточности. Нейрогенный мочевой пузырь значительно снижает качество жизни, формирует физический и психологический дискомфорт и социальную дезадаптацию ребенка.
Причины нейрогенного мочевого пузыря у детей
В основе нейрогенного мочевого пузыря у детей лежат неврологические нарушения разного уровня, приводящие к недостаточной координации активности детрузора и/или наружного сфинктера мочевого пузыря при накоплении и выделении мочи.
Нейрогенный мочевой пузырь у детей может развиваться при органическом поражении ЦНС вследствие врожденных пороков (миелодисплазии), травм, опухолевых и воспалительно-дегенеративных заболеваний позвоночника, головного и спинного мозга (родовой травме, ДЦП, спинномозговой грыже, агенезии и дисгенезии крестца и копчика и др.), приводящих к частичному или полному разобщению супраспинальных и спинальных нервных центров с мочевым пузырем.
Нейрогенный мочевой пузырь у детей может быть обусловлен неустойчивостью и функциональной слабостью сформировавшегося рефлекса управляемого мочеиспускания, а также нарушением его нейрогуморальной регуляции, связанным с гипоталамо-гипофизарной недостаточностью, задержкой созревания микционных центров, дисфункцией вегетативной нервной системы, изменением чувствительности рецепторов и растяжимости мышечной стенки мочевого пузыря. Основное значение имеет характер, уровень и степень поражения нервной системы.
Нейрогенный мочевой пузырь чаще встречается у девочек, что связано с более высокой эстрогенной насыщенностью, повышающей чувствительность рецепторов детрузора.
Классификация нейрогенного мочевого пузыря у детей
По изменению пузырного рефлекса различают гиперрефлекторный мочевой пузырь (спастическое состояние детрузора в фазу накопления), норморефлекторный и гипорефлекторный (гипотония детрузора в фазу выделения). В случае гипорефлексии детрузора рефлекс на мочеиспускание возникает при функциональном объеме мочевого пузыря, значительно превышающем возрастную норму, в случае гиперрефлексии – задолго до накопления нормального возрастного объема мочи. Наиболее тяжелой является арефлекторная форма нейрогенного мочевого пузыря у детей с невозможностью самостоятельного сокращения полного и переполненного мочевого пузыря и непроизвольным мочеиспусканием.
По приспособленности детрузора к нарастающему объему мочи нейрогенный мочевой пузырь у детей может быть адаптированный и неадаптированный (незаторможенный).
Симптомы нейрогенного мочевого пузыря у детей
Нейрогенный мочевой пузырь у детей характеризуется различными расстройствами акта мочеиспускания, тяжесть и частота проявлений которого определяется уровнем поражения нервной системы.
При нейрогенной гиперактивности мочевого пузыря, преобладающей у детей раннего возраста, отмечаются учащенные (> 8 раз/сутки) мочеиспускания малыми порциями, ургентные (императивные) позывы, недержание мочи, энурез.
Постуральный нейрогенный мочевой пузырь у детей проявляется только при переходе тела из горизонтального положения в вертикальное и характеризуется дневной поллакиурией, ненарушенным ночным накоплением мочи с нормальным объемом ее утренней порции.
Стрессовое недержание мочи у девочек пубертатного возраста может возникать при физической нагрузке в виде упускания небольших порций мочи. Для детрузорно-сфинктерной диссинергии характерны полная задержка мочеиспускания, микции при натуживании, неполное опорожнение мочевого пузыря.
Нейрогенная гипотония мочевого пузыря у детей проявляется отсутствующими или редкими (до 3-х раз) мочеиспусканиями при полном и переполненном (до 1500 мл) мочевом пузыре, вялым мочеиспусканием с напряжением брюшной стенки, ощущением неполного опорожнения из-за большого объема (до 400 мл) остаточной мочи. Возможна парадоксальная ишурия с неконтролируемым выделением мочи вследствие зияния наружного сфинктера, растянутого под давлением переполненного мочевого пузыря. При ленивом мочевом пузыре редкие мочеиспускания сочетаются с недержанием мочи, запорами, инфекциями мочевыводящих путей (ИМП).
Нейрогенная гипотония мочевого пузыря у детей предрасполагает к развитию хронического воспаления мочевых путей, нарушению почечного кровотока, рубцеванию почечной паренхимы и формированию вторичного сморщивания почки, нефросклероза и ХПН.
Диагностика нейрогенного мочевого пузыря у детей
При наличии расстройств мочеиспускания у ребенка необходимо проведение комплексного обследования с участием педиатра, детского уролога, детского нефролога, детского невролога и детского психолога.
Диагностика нейрогенного мочевого пузыря у детей включает сбор анамнеза (семейная отягощенность, травмы, патология нервной системы и др.), оценку результатов лабораторных и инструментальных методов исследования мочевой и нервной системы.
Для выявления ИМП и функциональных нарушений со стороны почек при нейрогенном мочевом пузыре у детей выполняют общий и биохимический анализ мочи и крови, пробу Зимницкого, Нечипоренко, бактериологическое исследование мочи.
Урологическое обследование при нейрогенном мочевом пузыре включают УЗИ почек и мочевого пузыря ребенку (с определением остаточной мочи); рентгенологическое исследование (микционную цистографию, обзорную и экскреторную урографию); КТ и МРТ почек; эндоскопию (уретроскопию, цистоскопию), радиоизотопное сканирование почек (сцинтиграфию).
Для оценки состояния мочевого пузыря у ребенка отслеживают суточный ритм (количество, время) и объем спонтанных мочеиспусканий при нормальном питьевом и температурном режиме. Высокую диагностическую значимость при нейрогенном мочевом пузыре у детей имеют уродинамическое исследование функционального состояния нижних мочевых путей: урофлоуметрия, измерение внутрипузырного давления при естественном заполнении мочевого пузыря, ретроградная цистометрия, профилометрия уретры и электромиография.
Лечение нейрогенного мочевого пузыря у детей
В зависимости от типа, тяжести нарушений и сопутствующих заболеваний при нейрогенном мочевом пузыре у детей используют дифференцированную лечебную тактику, включающую немедикаментозную и медикаментозную терапию, хирургическое вмешательство. Показано соблюдение охранительного режима (дополнительный сон, прогулки на свежем воздухе, исключение психотравмирующих ситуаций), прохождение курсов ЛФК, физиотерапии (лекарственного электрофореза, магнитотерапии, электростимуляции мочевого пузыря, ультразвука) и психотерапии.
При гипотонии мочевого пузыря рекомендованы принудительные мочеиспускания по графику (каждые 2-3 часа), периодические катетеризации, прием холиномиметиков (ацеклидин), антихолинэстеразных средств ( дистигмин), адаптогенов (элеутерококк, лимонник), глицина, лечебные ванны с морской солью.
В целях профилактики ИМП у детей с нейрогенной гипотонией мочевого пузыря назначают уросептики в малых дозах: нитрофураны (фуразидин), оксихинолоны (нитроксолин), фторхинолоны (налидиксовая кислота), иммунокорригирующую терапию (левамизол), фитосборы.
При нейрогенном мочевом пузыре у детей выполняют внутридетрузорные и внутриуретральные инъекции ботулотоксина, эндоскопические хирургические вмешательства (трансуретральную резекцию шейки мочевого пузыря, имплантацию коллагена в устье мочеточника, операции на нервных ганглиях, ответственных за мочеиспускание), проводят увеличение объема мочевого пузыря с помощью кишечной цистопластики.
Прогноз и профилактика нейрогенного мочевого пузыря у детей
При правильной лечебной и поведенческой тактике прогноз нейрогенного мочевого пузыря у детей наиболее благоприятен в случае гиперактивности детрузора. Наличие остаточной мочи при нейрогенном мочевом пузыре у детей увеличивает риск развития ИМП и функциональных нарушений почек, вплоть до ХПН.
Для профилактики осложнений важно раннее выявление и своевременное лечение нейрогенной дисфункции мочевого пузыря у детей. Детям с нейрогенным мочевым пузырем необходимо диспансерное наблюдение и периодическое исследование уродинамики.
Нейрогенный мочевой пузырь
Нейрогенный мочевой пузырь – это дисфункция мочевого пузыря, обусловленная врожденной или приобретенной патологией нервной системы. В зависимости от состояния детрузора дифференцируют гипер- и гипорефлекторный тип патологии. Заболевание может проявляться поллакиурией, недержанием мочи или ее патологической задержкой. Диагностика синдрома заключается в полном невролого-урологическом обследовании (анализы, урография, УЗИ почек и мочевого пузыря, урофлоурометрия, цистография и цистоскопия, сфинктерометрия, рентгенография и МРТ позвоночника, МРТ головного мозга и пр.). Лечение может включать немедикаментозную и лекарственную терапию, катетеризацию мочевого пузыря, оперативное вмешательство.
Общие сведения
Патология часто сопровождается миофасциальным синдромом, синдромом тазовой венозной конгестии (венозного застоя). Более чем в 30% случаев наблюдается развитие вторичных воспалительно-дистрофических изменений со стороны мочевыделительной системы: пузырно-мочеточникового рефлюкса, хронического цистита, пиелонефрита и уретерогидронефроза, приводящих к артериальной гипертензии, нефросклерозу и хронической почечной недостаточности, что может грозить ранней инвалидизацией.
Причины
Нейрогенный мочевой пузырь у детей может иметь место при врожденных дефектах развития ЦНС, позвоночника и мочевыделительных органов, после перенесенной родовой травмы. Недержание мочи может быть вызвано снижением растяжимости и емкости мочевого пузыря вследствие цистита или неврологических заболеваний.
Классификация
Симптомы
Синдром нейрогенного мочевого пузыря может иметь постоянные, периодические или эпизодические проявления, а многообразие его клинических вариантов определяется различием уровня, характера, степени тяжести и стадии поражения нервной системы. Типичными для гиперактивного варианта патологии являются поллакиурия, в т. ч. никтурия, императивные позывы и недержание мочи. Преобладание тонуса детрузора ведет к значительному повышению внутрипузырного давления при малом количестве мочи, что при слабости сфинктеров вызывает императивные позывы и учащенное мочеиспускание.
Гиперактивный тип синдрома характеризуется спастическим состоянием и опорожнением при накоплении менее 250 мл мочи; отсутствием или малым объемом остаточной мочи, затруднением произвольного начала и самого акта мочеиспускания; появлением вегетативных симптомов (потливости, подъема артериального давления, усиления спастики) перед микцией в отсутствии позывов; возможностью спровоцировать мочеиспускание раздражением области бедра и над лобком. При наличии ряда неврологических нарушений может возникать неконтролируемое стремительное выделение большого объема мочи – «церебральный незаторможенный мочевой пузырь».
Относительное преобладание тонуса сфинктеров при детрузорно-сфинктерной диссинергии выражается полной задержкой мочи, мочеиспусканием при натуживании, наличием остаточной мочи. Гипоактивный нейрогенный мочевой пузырь проявляется снижением или отсутствием сократительной активности и опорожнения при полном и даже переполненном пузыре в фазу выделения.
Из-за гипотонии детрузора нет повышения внутрипузырного давления, необходимого для преодоления сопротивления сфинктера, что ведет к полной задержке или вялому мочеиспусканию, натуживанию во время микции, наличию большого (до 400 мл) объема остаточной мочи и сохранению ощущения наполненности пузыря. При гипотоничном растянутом мочевом пузыре возможно недержание мочи (парадоксальная ишурия), когда при переполнении органа происходит механическое растяжение внутреннего сфинктера и неконтролируемое выделение мочи каплями или небольшими порциями наружу.
Осложнения
Денервация вызывает развитие выраженных трофических нарушений и осложнений в виде интерстициального цистита, приводящего к склерозированию и сморщиванию мочевого пузыря. В мочевыводящих путях могут формироваться камни, нарушающие отток мочи, провоцирующие развитие инфекции. В случае спазма сфинктера может возникать пузырно-мочеточниковый рефлюкс (обратный заброс мочи в мочеточники и почки, приводящий к воспалению). Синдром часто сопровождается функциональными невротическими расстройствами, которые в дальнейшем могут стать определяющими.
Диагностика
Основными методами инструментальной диагностики синдрома являются УЗИ почек и мочевого пузыря, цистоскопия, МРТ, рентгенологическое исследование мочевыводящих путей (обычная и микционная уретроцистография, экскреторная урография, восходящая пиелография, радиоизотопная ренография), уродинамические исследования (цистометрия, сфинктерометрия, профилометрия, урофлоуметрия).
При отсутствии заболеваний со стороны мочевыделительной системы проводят неврологическое обследование для выявления патологии головного и спинного мозга с применением электроэнцефалографии, КТ, МРТ, рентгенографии черепа и позвоночника. Осуществляется дифференциальная диагностика с гипертрофией простаты, стрессовым недержанием мочи у пожилых людей. При невозможности установить причину заболевания говорят о нейрогенном мочевом пузыре с неясной этиологией (идиопатическом).
Лечение нейрогенного мочевого пузыря
Терапия проводится совместно врачом-урологом и неврологом; ее план зависит от установленной причины, типа, степени выраженности дисфункции мочевого пузыря, сопутствующей патологии (осложнений), эффективности ранее проведенного лечения. Применяют немедикаментозное, медикаментозное и хирургическое лечение, начиная с менее травматичных и более безопасных лечебных мероприятий.
Гиперактивный вариант лучше поддается лечению. Используют лекарственные средства, снижающие тонус мышц мочевого пузыря, активизирующие органное кровообращение и устраняющие гипоксию: антихолинергические препараты (гиосцин, пропантелин, оксибутинин), трициклические антидепрессанты (имипрамин), антагонисты кальция (нифедипин), альфа-адреноблокаторы (фентоламин, феноксибензамин).
В последнее время довольно перспективным в лечении гиперрефлексии, детрузорно-сфинктерной диссенергии и инфравезикальной обструкции считают применение инъекций ботулотоксина в стенку мочевого пузыря или уретры, внутрипузырное введение капсаицина и резинфератоксина. В дополнение назначают препараты на основе янтарной кислоты, L-карнитин, гопантеновая кислота, N-никотиноил-гамма-аминобутировая кислота, коферментные формы витаминов, обладающие антигипоксическим и антиоксидантным действием.
Параллельно применяют немедикаментозные методы лечения нейрогенного мочевого пузыря: лечебную физкультуру (специальные упражнения для тазовых мышц), физиотерапию (электростимуляцию, лазеротерапию, гипербарическую оксигенацию, диадинамотерапию, тепловые аппликации, ультразвук), тренировку мочевого пузыря, нормализацию режима питья и сна, психотерапию.
Гипоактивный вариант болезни труднее поддается терапии. Имеющиеся застойные явления в мочевом пузыре создают риск присоединения инфекции, развития вторичных поражений мочевой системы. В лечении нейрогенного синдрома с признаками гипотонии важно обеспечение регулярного и полного опорожнения мочевого пузыря (с помощью принудительных мочеиспусканий, наружной компрессии (прием Креде), методами физиотерапии, тренировки мышц мочевого пузыря и тазового дна, периодической или постоянной катетеризацией).
При медикаментозной терапии нейрогенного мочевого пузыря для профилактики мочевых инфекций необходимы контроль количества остаточной мочи и прием антибактериальных препаратов (нитрофуранов, сульфаниламидов), особенно пациентам с пузырно-мочеточниковым рефлюксом.
Также возможно оперативное увеличение мочевого пузыря (с использованием пластики тканей), ликвидация пузырно-мочеточникового рефлюкса, постановка цистостомического дренажа для опорожнения мочевого пузыря. Патогенетическое лечение синдрома нейрогенного мочевого пузыря позволяет уменьшить риск повреждения мочевыделительных органов и необходимость оперативного вмешательства в будущем.
Нейрогенный мочевой пузырь
Нейрогенная дисфункция мочевого пузыря — заболевание, часто встречающее у взрослых и у детей. Синдром нейрогенного мочевого пузыря предполагает трудности с накоплением и опорожнением мочи, что значит нарушение основных функций мочевого пузыря. Сбой в работе мочевого пузыря может приводить к тяжелым последствиям, в том числе психологического характера, а также свидетельствовать о возможных более серьезных заболеваниях спинного и головного мозга (возрастных и патологических).
Заболевание это может быть как самостоятельным, вызванным врожденными нарушениями в работе головного и спинного мозга, так и приобретенным, спровоцированным теми же нарушениями и травмами, но полученными в течение жизни. Неврологических характер заболевания определяет сложность его лечения и требует вмешательства специалиста.
Медицинский центр «Энерго» – клиника, где можно лечить многие урологические проблемы, в том числе синдром нейрогенного мочевого пузыря, его причины и признаки. Использование современных препаратов и лечебных технологий, подбираемых исходя из психологических и физических особенностей пациента, позволяет добиться эффективного результата в относительно короткие сроки.
Нейрогенная дисфункция мочевого пузыря: причины
Основными причинами развития указанного заболевания принято считать нарушение неврологической связи между центрами головного мозга и мышцами и нервными окончаниями стенок мочевого пузыря и сфинктера, что и обусловливает сбой в их работе.
Нарушение связи может быть вызвано:
Помимо прочего этот синдром может быть также вызван частыми стрессами или затяжными невротическими состояниями.
Нейрогенная дисфункция мочевого пузыря: симптомы
В соответствии с характером нарушения работы мочевого пузыря, принято выделять два типа заболевания, каждый из которых характеризуется своими симптомами:
Гиперрефлекторный мочевой пузырь характеризуется высоким тонусом мышечной стенки, а следовательно, сбоем в процессе накопления мочи, что приводит к следующим признакам этого типа синдрома мочевого пузыря:
Гипорефлекторный мочевой пузырь характеризуется нейрогенной слабостью, что объясняет следующие проявления болезни:
Последствия и осложнения
В силу того, что нервно-мышечная дисфункция мочевого пузыря чаще всего бывает симптомом более серьезных заболеваний головного мозга (плоть до дегенеративных и онкологических), своевременная диагностика этого заболевания позволяет выявить и причины его возникновения, а значит, по возможности быстро принять меры и избежать серьезных последствий.
К тому же заболевание мочевого пузыря (и гиперактивного, и гипоактивного типа) могут привести к осложнениям, так как проблемы с накоплением и выведением мочи приводят к инфицированию как самого мочевого пузыря, так и других органов малого таза (в случае если переизбыток мочи пойдет выше по мочеточникам), что может вызвать:
В случае гипоактивного мочевого пузыря избыток мочи к тому же приводит к растягиванию сфинктера и стенок мочевого пузыря, что также может стать серьезной проблемой.
В случае появления проблем, описанных выше, а также подозрения на наличие заболеваний мочевого пузыря, необходимо обратиться к врачу-урологу, кто и лечит проблемы нейрогенного мочевого пузыря, а также другие заболевания мочеполовой системы.
Первичный прием
Первичный прием предполагает опрос пациента, составление анамнеза (фиксация жалоб пациента и другой информации, относительно состояния его здоровья) и тщательный осмотр с назначением анализов и комплекса диагностических процедур.
Диагностика (обследование) нейрогенного мочевого пузыря
Диагностика такого заболевания, как нейрогенный мочевой пузырь, осложняется тем, что это отклонение имеет схожую симптоматику с другими болезнями мочеполовой системы. Вследствие этого обследование предполагает использование в качестве диагностических мер:
В случае если инфекционных или других причин не-неврологического характера имеющихся симптомов выявлено не будет, пациенту назначают исследования спинного и головного мозга:
Перед началом обследования пациенту будет необходимо в течение нескольких дней вести специальный дневник, куда надо будет записывать, количество потребляемой жидкости и частоту похода в туалет, а также особенности процесса мочеиспускания (объем мочи, наличие/отсутствие дискомфорта и др.).
Дальнейшая схема лечения
В случае, если результаты анализов и диагностических исследований подтвердят диагноз «нейрогенный мочевой пузырь», специалистом будет назначено лечение, которое направлено на устранение симптомов и факторов возникновения заболевания у мужчин.
В силу особенностей заболевания его лечение чаще всего предполагает привлечение не только специалиста-уролога, но также невролога и психолога.
Лечение мочевого пузыря, в том числе нейрогенного, предполагает применение комплекса мер различного уровня и сфер действия, которые включают в себя:
К тому же пациенту рекомендуется сократить потребление жидкости, а также соленых продуктов и по возможности отказаться от потребления жидкости за 2–3 часа до сна во избежание случаев недержания, а также частых походов в туалет в ночное время. При этом подобного рода ограничения не должны влиять на водный баланс организма и приводить к обезвоживанию. В серьезных случаях, если недержание становится постоянной проблемой и доставляет пациенту постоянный дискомфорт, может быть рекомендовано ношение специального впитывающего белья, позволяющее избежать неприятных последствий сбоя в процессе опорожнения мочевого пузыря.
Результаты и длительность лечения зависят от стадии и типа болезни, а также от заинтересованности пациента в выздоровлении (в случае правильного лечение неприятные симптомы болезни можно либо свести к нулю, либо сократить до возможного минимума).
В силу того, что указанный синдром вызывается неврологическими проблемами к мерам его профилактики следует отнести:
Записаться на прием к специалисту в клинику «Энерго» можно, воспользовавшись специальной формой на сайте клиники или просто позвонив по телефону. Своевременное обращение к врачу позволит решить все неприятные проблемы и вернуть комфорт и спокойствие в Вашу жизнь.
Лечение нейрогенной дисфункции мочевого пузыря и вторичного энуреза у детей и подростков
1 Кафедра детской хирургии ФГБОУ ВО Казанского ГМУ Минздрава России
2 ГАУЗ «Детская Республиканская Клиническая Больница Министерства Здравоохранения Республики Татарстан»
Под нейрогенной дисфункцией мочевого пузыря (НДМП) следует понимать разнообразные формы нарушения его резервуарной и эвакуаторной функции, развивающиеся вследствие поражения нервной системы на ее различных уровнях – от коры головного мозга до интрамурального аппарата [1,3,5,8,9,16,17,19]. Несмотря на пограничный характер данной патологии исследования НДМП ведутся, чаще всего, в рамках одной специальности [4,6,7,18]. До настоящего времени нет единого мнения в отношении этиологии данного заболевания. Большинство авторов занимающихся изучением НДМП, отмечают ведущую роль нарушений нервной системы в развитии заболевания [13,14,20], но акцент в лечении делается все же на стабилизацию функционального состояния мочевого пузыря различными методами симптоматической терапии [2,15,21]. При этом явно недооцениваются перспективы лечения самого очага поражения нервной системы как первопричины заболевания [10]. На наш взгляд, топическая диагностика поражений нервной системы и целенаправленное терапевтическое воздействие на указанные структуры в сочетании с симптоматической терапией функциональных расстройств мочевого пузыря могут существенно улучшить результаты лечения НДМП, которые до настоящего времени остаются пока еще малоутешительными. Несмотря на достигнутые определенные успехи в этом направлении общая эффективность проводимого лечения у больных НДМП остается пока еще невысокой: 44,4% – у пациентов с поражением конуса и эпиконуса спинного мозга и 50,0-70,5% – у детей с высокими уровнями поражения центральной нервной системы (цервикальный и церебральный) [1,7]. Таким образом, остаются нерешенными вопросы качества жизни детей с нейрогенной дисфункцией мочевого пузыря и вторичным энурезом, а также вопросы рецидивирующей инфекции мочевыводящих путей при клинических формах НДМП, сопровождающихся нарушениями уродинамики [11,12,21]. Все это обуславливает актуальность обсуждения проблемы НДМП и требует дальнейших усилий научных работников и практических врачей различных специальностей в изучении этой патологии детского возраста.
МАТЕРИАЛЫ И МЕТОДЫ
Под нашим наблюдением находились 133 ребенка с НДМП в возрасте от 3 до 14 лет, из них мальчиков было 63, девочек – 70. Распределение пациентов по возрасту было следующим: от 3 до 7 лет – 39 детей, от 8 до 11 лет– 55, от 12 до 14 лет – 39 детей. У 52% пациентов наряду с НДМП определялся вторичный энурез. Всем детям проводилось комплексное урологическое (включая уродинамическое) и неврологическое обследование, включающее в себя ЭМГ, РЭГ, ЭхоЭГ, ЭЭГ (электроэнцефалограмма). По результатам неврологического обследования пациенты были распределены на группы по уровню поражения нервной системы– церебральный, цервикальный, поясничнокрестцовый, сочетанный и отдельная группа объединила пациентов с невротическими состояниями (табл. 1).
Таблица 1. Распределение пациентов в зависимости от уровня поражения нервной системы
| Уровень поражения | Количество больных | |
|---|---|---|
| абс. | % | |
| Церебральный | 22 | 16,5 |
| Цервикальный | 59 | 44,4 |
| Пояснично-крестцовый | 31 | 23,3 |
| Сочетанный | 18 | 13,5 |
| Невротические состояния | 3 | 2,3 |
| Всего | 133 | 100,0 |
Функциональное состояние мочевого пузыря и уретры по данным уродинамических исследований в зависимости от уровня поражения нервной системы представлено в таблице 2. Всем пациентам, распределенным по перечисленным выше группам, были выполнены ретроградная цистометрия и профилометрия уретры, в зависимости от результатов пациенты были распределены на тех, у кого были выявлены нормо-, гипер- и гипорефлексия, а также нормальный, повышенный и сниженный тонус, соответственно.
Таблица 2. Данные уродинамических исследований у больных с НДМП при различных уровнях поражения нервной системы
| Уровень поражения нервной системы | Данные уродинамических исследований | |||||
|---|---|---|---|---|---|---|
| Ретроградная цистометрия | Профилометрия уретры | |||||
| Нормо- рефлексия | Гиперрефлексия | Гипорефлексия | Нормальный тонус | Повышенный тонус | Сниженный тонус | |
| Церебральный (n=22) | 5 (22.7%) | 17(77,3%) | — | 5 (22,7%) | 17(77.3%) | — |
| Цервикальный (n=59) | 13(22%) | 46 (78%) | — | 33 (56%) | 26 (44%) | — |
| Пояснично- крестцовый (п=31) | 3 (9.7%) | — | 28 (90.3%) | 17(54,8%) | 14(45,2%) | |
| Сочетанный (п=18) | 3(16.7%) | 10(55.5%) | 5(27.8) | 3(16.7%) | 10(55.5) | 5(27,8%) |
| Невротические состояния (п=3) | 1 (33.3%) | 2 (66.7%) | — | 1 (33.3%) | 2(66,7%) | — |
Лечение пациентов проводили с учетом функционального состояния мочевого пузыря и уровня (или очага) поражения нервной системы. Основное (фоновое) неврологическое лечение назначалось при участии невропатолога. При церебральных поражениях больным назначались препараты, улучшающие метаболизм нервной ткани и восстанавливающие в ней обменные процессы: витамины группы В, АТФ, кокарбоксилаза, ноотропил (пирацетам, аминалон, энцефабол, церебролизин), глутаминовая кислота как препарат, улучшающий кислородный обмен, повышающий устойчивость нервной ткани к гипоксии, стимулирующий ее регенерацию. При наличии симптомов гиперактивности в качестве седативных препаратов назначали настойку валерианы или пустырника, глицин или тенотен детский.
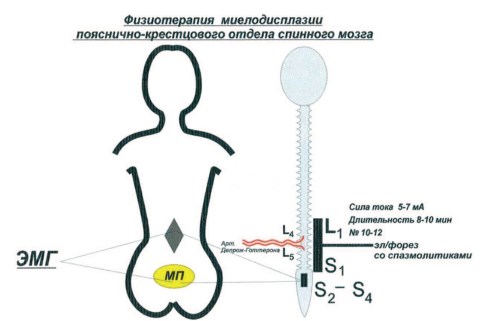
Проводились также различные физиотерапевтические процедуры и, прежде всего, электрофорез со спазмолитиками на различные отделы позвоночника и спинного мозга (рис. 1). У больных с клиникой родовой травмы шейного отдела позвоночника и позвоночных артерий электроды накладывались поперечно на верхне-шейный отдел позвоночника: один электрод на рукоятку грудины, другой – на шейнозатылочную область. В качестве спазмолитика использовали 1% раствор эуфиллина или 1% раствор никотиновой кислоты. Сила тока не превышала 5-7 мА, а длительность процедуры – не более 8-10 мин. Курс лечения состоял из 10-12 процедур. При поражении терминальных отделов спинного мозга электрофорез со спазмолитиками проводили с двух полей по продольной методике на область L1-Lv-S1, т. е. у места вхождения в спинно-мозговой канал артерии Депрож-Готтерона (L1v-Lv). При поражении зоны поясничного утолщения электроды накладывали на уровне Dlx-Ll позвонков – зона кровоснабжения артерии Адамкевича, которая на уровне Dxl-Dx11 позвонков входит в спинномозговой канал.
Рис. 1. Схема проведения физиотерапии при миелодисплазии пояснично-крестцового отдела спинного мозга
После курса электрофореза со спазмолитиками на те же области назначали индуктотермию или парафин-озокеритовые аппликации – метод глубокого теплового воздействия на нервную ткань спинного мозга. Таким образом, после улучшения гемодинамики в пораженных сегментах спинного мозга методом электрофореза со спазмолитиками, глубокого прогревания индуктотермией или парафином заметно улучшались обменные процессы в нервной ткани. Одновременный прием ноотропных препаратов на фоне проводимой физиотерапии, на наш взгляд, постепенно приводит к регенерации пораженных участков спинного мозга (или их «созреванию» при миелодисплазии) и восстановлению функций иннервируемых ими органов.
При наличии спастических явлений в нижних конечностях, гипертонусе мышц тазовой диафрагмы назначали расслабляющий массаж мышц промежности и нижних конечностей, а при вялых парезах этих мышц – тонизирующий массаж. При истинном сфинктерном недержании мочи (и кала) назначали лечебную гимнастику на укрепление мышц промежности по Кегелю. При проявлениях микционной недостаточности (нарушение накопления и выведения мочи) – упражнения на укрепление мышц передней брюшной стенки с целью повышения абдоминального давления. Дифференцированно назначали препараты, нормализующие деятельность вегетативной нервной системы – при парасимпатикотонии назначали холинолитические препараты, а при дистонии вегетативной нервной системы – вегетотропные препараты. В лечении больных с незаторможенным мочевым пузырем (при парасимпатикотонии) использовали спазмекс по 2,5 мг 2 раза в сутки с 6-летнего возраста, продолжительность терапии составила 1 месяц.
Одновременно с фоновым (неврологическим) лечением проводили лечение, направленное на стабилизацию функции мочевого пузыря, профилактику и ликвидацию различных осложнений, возникших в результате как неврологических, так и урологических нарушений. При этом использовали консервативные и хирургические методы лечения. Характер симптоматической терапии зависел прежде всего от функционального состояния мочевого пузыря. Больным с гиперрефлексией детрузора назначали тепловые процедуры (парафин-озокеритовые аппликации) на надлобковую область, КВЧ-терапию или лазеротерапию на биологически активные точки (меридиан мочевого пузыря – V 2, V 14, V 19) и проекцию мочевого пузыря. Низкоинтенсивное лазерное облучение (гелий-неоновый лазер) дает хороший лечебный эффект и при непосредственном воздействии на мочевой пузырь (внутрипузырное лазерное облучение). Применялся гелий-неоновый лазер с диаметром светового пятна 6-7 мс, плотностью мощности 1 МВт/см2, экспозиция составила 3,4,5,7,10,5,4,3 мин (возрастание и убывание), длительность курса лечения 10 дней. При таком воздействии лазера на мочевой пузырь восстанавливался регионарный кровоток, устранялась гипоксия детрузора, которая играет значительную роль в формировании гиперрефлексии мочевого пузыря [3].
Из фармакологических препаратов при гиперрефлексии мочевого пузыря пациентам назначали пикамилон (0,075-1,3 мг/кг) 3 раза в день в течение 30 дней, спазмекс по 2,5 мг 2 раза в день в течение 4 недель. Преимущество последнего препарата (в сравнении с дриптаном, детрузитолом и др.) в том, что он не проникает через гематоэнцефалический барьер и может назначаться уже с 6-летнего возраста (очень важно у детей с перинатальными поражениями головного мозга), что отражено в инструкции к препарату. Кроме того, спазмекс оказался весьма эффективным и при синдроме вторичного энуреза на фоне гиперрефлексии детрузора. Также пациентам ректально назначались свечи с красавкой (беладонной) курсом до 10 дней.
Больным с гипорефлексией детрузора и скрытой миелодисплазией пояснично- крестцового отдела спинного мозга проводилась электростимуляция мочевого пузыря. Для восстановления нормального мочеиспускания применяли высокую трансректалъную электростимуляцию мочевою пузыря. При этом активный электрод вводили на глубину 5-8 см в зависимости от возраста пациента, частота тока составляла 120 Гц, длительность импульса – 3 мс, продолжительность сеанса электролечения – 18-20 мин. Курс электролечения составил 10-12 дней. Из фармакологических препаратов этой группе больных назначали витамин В12 внутримышечно в сочетании с фолиевой кислотой per os в течение 10 дней, прозерин в инъекциях или порошках в возрастной дозировке до 20-30 дней.
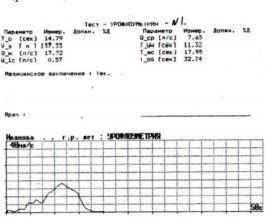
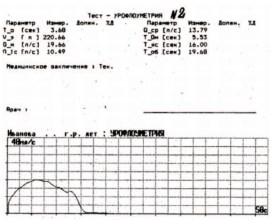
Больным с детрузорно-сфинктерной диссинергией и гипертонусом мышц урогенитальной диафрагмы назначали миорелаксанты: сирдалуд или мидокалм per os. Данные препараты подавляют полисинаптические спинно-мозговые рефлексы и понижают повышенный тонус поперечно-полосатых мышц промежности. Расслабление поперечнополосатой мускулатуры тазового дна позволяло снизить повышенное уретральное сопротивление. Эффективность лечения контролировали с помощью ультразвукового исследования (УЗИ) мочевого пузыря до и после мочеиспускания, а также урофлоуметрии (УФМ) (фармакопроба с миорелаксантами) (рис 2, 3).
Рис. 2. Урофлоуметрия исходная у пациентов с детрузорно-сфинктерной диссинергией и гипертонусом мышц урогенитальной диафрагмы
Рис. 3. Урофлоуметрия на фоне курсового приема мидокалма (через 30 мин после внутримышечного введения разовой дозы препарата: уменьшилось время задержки акта мочеиспускания и увеличилась максимальная и средняя скорость потока мочи)
При гипо- и арефлекторном мочевом пузыре у детей с грубой миелодисплазией терминальных сегментов спинного мозга применяли различные методы лечения, в том числе и только паллиативные, к которым относились принудительный ритм мочеиспускания и периодическая катетеризация мочевого пузыря. Принудительный ритм мочеиспускания с вовлечением мышц брюшного пресса (брюшной тип мочеиспускания) назначали во всех случаях при компенсированной микционной недостаточности.
Эффективность паллиативного лечения контролировали с помощью УЗИ мочевого пузыря до и после мочеиспускания. Если после натуживания и микции (иногда в 2- 3 приема) остаточная моча не определялась или определялась в небольшом количестве (до 10-15% от исходного объема), то этот метод лечения считался приемлемым для данного пациента. Большую помощь в лечении подобных пациентов оказывали детские психологи, которые во время сеансов психотерапии давали пациентам «установку» на принудительный ритм мочеиспускания. В случаях неэффективности при больших объемах остаточной мочи (до 20-25% и более) проводили периодическую катетеризацию мочевого пузыря – у 6 (19,4%) детей из 31 с перинатальной патологией пояснично-крестцового отдела спинного мозга. Режим катетеризации назначали индивидуально (от 5 до 6 раз в течение дня). Таким образом, устранение Ее хронической задержки мочи, а следовательно, и ишемии детрузора позволяло предупредить развитие различных осложнений (пузырномочеточниковый рефлюкс, уретерогидронефроз, хронический пиелонефрит), которые в итоге приводят к развитию хронической почечной недостаточности (ХПН).
Показанием к хирургическому лечению НДМП, на наш взгляд, являются: резистентность к консервативной терапии и угроза быстрого развития ХПН. Предпочтение отдавалось малоинвазивным хирургическим вмешательствам. При гиперрефлекторной форме НДМП (10 детей) применяли методику гидродилатации мочевого пузыря «наутомляемость» (5-6 дилатаций на курс лечения), что приводило к увеличению объемов мочевого пузыря, первого и второго позывов при цистометрии на 30-35%. После введения в практику лечения НДМП фармакологических препаратов, снижающих тонус детрузор (дриптан, спазмекс), необходимость в подобных хирургических манипуляциях отпала. У больных с гипорефлекторной формой НДМП оперативные методы лечения применялись значительно чаще. При этом учитывались преобладающие клинические синдромы заболевания (хроническая задержка мочи, недержание мочи, сочетание этих симптомов), стадии микционной недостаточности и угроза развития ХПН. При выраженных нарушениях уродинамики верхних и нижних мочевых путей, чаще всего у детей оперированных по поводу спинномозговой грыжи, угрозе или уже развившейся ХПН больным накладывали цистокутанеостому (8 детей). В процессе длительной консервативной терапии периодически проводили контрольное обследование мочевыводящей системы (УЗИ 1 раз в 3 месяца, цистометрия 1 раз в 6 месяцев) в целях определения динамики заболевания. После восстановления рефлекторной деятельности мочевого пузыря (3 ребенка за время наблюдения в течение 3 лет) проводили иссечение и «закрытие» цистокутанестомы с последующим принудительным ритмом акта мочеиспускания. Одному больному с истинным (сфинктерным) недержанием мочи проведена операция пластики шейки мочевого пузыря по В.М. Державину с хорошими функциональными результатами.
Таблица 3. Оперативные методы лечения и инвазивные вмешательства у детей с НДМП
| Уровень поражения ЦНС | Вид оперативного вмешательства | Катетеризация мочевого пузыря | Итого | |
|---|---|---|---|---|
| Цисто-кутанеостомия | Дилатация уретры | |||
| Церебральный (n=22) | (4,5%) | 2 (9,1%) | – | 3(13,6%) |
| Цервикальный (n=59) | 3 (5,1%) | – | – | 3 (5,1%) |
| Пояснично- крестцовый (n=31) | 8 (25,8%) | 4(12,9%) | 6 (19,4%) | 18(58,1%) |
| Сочетанный (n=18) | – | 1 (5,6%) | – | 1(5,6%) |
| Невротические состояния (n=3) | – | (33,3%) | – | 1 (33,3%) |
| Всего (n =133) | 12 (9,0%) | 8 (6,0%) | 6 (4,5%) | 26 (19,5%) |
При детрузорно-сфинктерной диссинергии и гипертонусе урогенитальной диафрагмы наряду с консервативной терапией у 7 больных проводили поднаркозную дилатацию мембранозной части уретры механическим уретродилататором (рис. 4).
Рис. 4. Механический уретродилататор
При сопутствующих запорах выполняли пальцевую дилатацию анального сфинктера по Рекамье. У всех 7 больных после дилатации уретры на фоне проводимой консервативной терапии исчез повышенный тонус мышц тазового дна, о чем свидетельствовало снижение уретрального давления до нормальных цифр по данным профилометрии уретры и УФМ.
Видыоперативных вмешательств и манипуляций у больных с НДМП при различных уровнях поражения ЦНС представлены в таблице 3.
Таким образом, описанные выше комбинированные методы лечения различных клинических форм НДМП у детей позволили существенно улучшить результаты лечения (табл. 4).
Таблица 4. Результаты лечения 133 больных с НДМП через 1 год
| Уровень поражения ЦНС | Результат лечения | ||
|---|---|---|---|
| Без динамики | Улучшение | Излечение | |
| Церебральный (п=22) | — | 19(86,41%) | 3 (13,6%) |
| Цервикальный (п=59) | — | 45 (76,3%) | 14 (23,7% |
| Пояснично-крестцовый (п=31) | — | 30 (96,8%) | 1 (3,2%) |
| Сочетанный (п= 18) | — | 15 (83,3%) | 3 (16,7%) |
| Невротические состояния (п=3) | — | 2 (66,7%) | 1 (33,3%) |
| Всего (п =133) | — | 111 (83,5%) | 22 (16,5%) |
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
Результаты лечения всех больных оценивались при катамнестическом обследовании не ранее одного года после завершения этапного лечения. При этом учитывались жалобы больного, клиническая симптоматика, данные лабораторных исследований, УФМ, УЗИ почек и мочевого пузыря до и после мочеиспускания. Инвазивные методы контрольной диагностики (микционная цистоуретрография, цистоуретроскопия с калибровкой уретры) назначали строго по показаниям. Результаты лечения, полученные через 1 год в каждой из 5 клинических групп больных, отражены в таблице 4.
Последующее этапное лечение, проводимое курсами через 3 мес., позволило значительно улучшить вышеизложенные показатели. Результаты лечения через 3 года реабилитации больных отражены в таблице 5
Таблица 5. Результаты лечения 133 больных с НДМП после завершения этапного лечения через 3 года
| Уровень поражения ЦНС | Результат лечения | ||
|---|---|---|---|
| Без динамики | Улучшение | Излечение | |
| Церебральный (п=22) | — | 14 (63.6%) | 8 (36.4%) |
| Цервикальный (п=59) | — | 29 (49.2%) | 30(50.8%) |
| Пояснично-крестцовый (п=31) | — | 25 (80.6%) | 6(19.4%) |
| Сочетанный (п= 18) | — | 12(66.7%) | 6 (33.3%) |
| Невротические состояния (п=3) | — | 1 (33.3%) | 2 (66.7%) |
| Всего (п =133) | — | 81 (60,9%) | 52(39.1%) |
Наилучшие результаты лечения получены в группе больных с «высоким» уровнем поражения ЦНС и, прежде всего, у больных с последствиями родовой травмы шейного отдела позвоночника. Менее оптимистическими оказались результаты лечения больных энурезом и миелодисплазией пояснично-крестцового отдела спинного мозга.
ЗАКЛЮЧЕНИЕ
ЛИТЕРАТУРА
Статья опубликована в журнале»Экспериментальная и клиническая урология» №4 2018, стр.104-109