Чем лечить пансинусит у взрослых
Что такое синусит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюрина Ю. В., ЛОРа со стажем в 20 лет.
Определение болезни. Причины заболевания
Основные причины острого синусита — вирусы или бактерии. Поэтому выделяют вирусную и бактериальную форму заболевания. Реже возбудителем острого воспаления в околоносовых пазухах становятся анаэробы и внутриклеточные микроорганизмы.
Вирусный синусит чаще протекает как обычное простудное заболевание и имеет сезонный характер. Им, как правило, болеют осенью, зимой, весной и, реже, в тёплое время года.
К вирусам, вызывающим воспаление верхних дыхательных путей, относятся: риновирусы, вирусы гриппа и парагриппа, респираторно-синцитиальные вирусы, аденовирусы и коронавирусы.
Предрасполагающие факторы бактериального синусита:
Анаэробная инфекция может привести к острому синуситу при патологии зубочелюстной системы или осложнённом хроническом синусите. В таком случае трудно определить, это острая форма или обострение хронической.
Аллергический процесс и грибковая флора также могут стать причинами синусита — остро возникнув, заболевание перейдёт в хроническую форму.
Симптомы острого синусита
Основные симптомы острого синусита:
Затруднённым дыханием сопровождается большинство заболеваний носа, поэтому только этот симптом не подтверждает острый риносинусит. Для постановки диагноза необходимо, чтобы присутствовали не менее двух признаков.
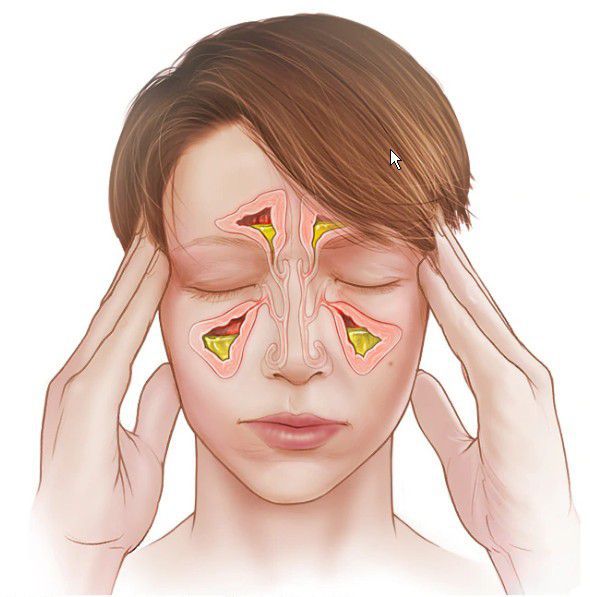
Головная боль при синусите носит тупой, ноющий характер и часто усиливается при наклоне головы вниз. Может уменьшаться после использования сосудосуживающих капель.
При воспалении в верхнечелюстной и лобной пазухах боль возникает в области лица, переносья, надбровья и височно-теменной области. При верхнечелюстном синусите проявляется разлитой зубной болью на стороне поражения. Для воспаления слизистой оболочки клиновидной пазухи (сфеноидита) характерны боли в центре головы и в затылке.
Выделения из носа при остром синусите бывают не всегда. Слизистые выделения характерны для вирусного воспаления, гнойные возникают, если присоединилась бактериальная флора. Хорошая дренажная функции пазухи и открытое соустье у детей проявляется в том, что при сморкании и откашливании отходят выделения. При поражении клиновидной пазухи носа и задних отделов решётчатого лабиринта выделения, как правило, стекают по задней стенке глотки, вызывая приступы кашля.
Для нетяжёлой формы острого синусита характерны:
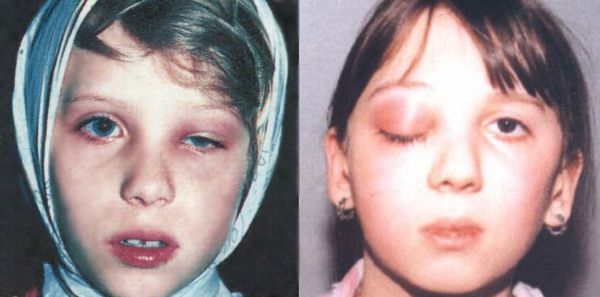
При тяжёлой форме температура поднимается до 38 ºС и выше, головная боль становится интенсивной, может развиться реактивный отёк век и мягких тканей лица.
Патогенез острого синусита
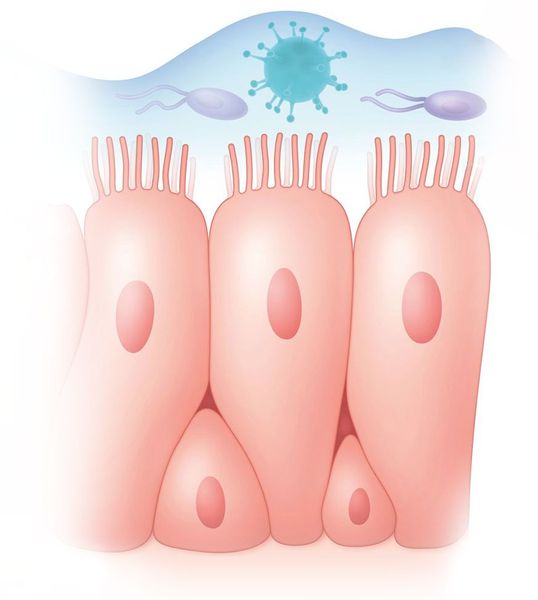
При синусите вирус попадает на слизистую оболочку полости носа, повреждает клетки реснитчатого эпителия и внедряется в организм человека. При этом слизистая оболочка отекает, усиливается выделение слизи в полости носа, что ещё сильнее блокирует работу ресничек мерцательного эпителия. В норме их движение защищает организм от чужеродных агентов.
В это время у пациента появляется насморк, першение в горле, кашель, повышается температура и возникает слабость. Симптомы сохраняются в среднем семь дней, постепенно уменьшаясь.
Другой вариант развития событий: признаки простуды не стихают к концу недели, как должно быть, а, наоборот, усиливаются. Приём обезболивающих препаратов не улучшает состояние. В таком случае следует немедленно обратиться к врачу.
Классификация и стадии развития острого синусита
По форме:
1. Экссудативные (с образованием жидкости в пазухе):
2. Продуктивные (с утолщением слизистой оболочки):
По причине:
По локализации:
По характеру течения:
По тяжести течения:
Лёгкая
• умеренно выраженные симптомы риносинусита (кашель, заложенность носа и выделения из него), которые не влияют на сон и дневную активность пациента;
• головных болей в проекции околоносовых пазух нет;
• отсутствие осложнений
Среднетяжёлая
• выраженные симптомы риносинусита умеренно или значительно влияют на сон и дневную активность пациента;
• при движении или наклоне головы возникает ощущение тяжести в проекции околоносовых пазух;
• осложнения со стороны среднего уха — острый средний отит;
• внутричерепных или орбитальных осложнений нет
Тяжёлая
• выраженные или мучительные симптомы риносинусита значительно влияют на сон и дневную активность пациента;
• периодическая или постоянная боль в проекции околоносовых пазух, которая усиливается при движении или наклоне головы и простукивании в проекции околоносовой пазухи;
• внутричерепные или орбитальные осложнения
Осложнения острого синусита
В большинстве случаев острый синусит протекает в лёгкой форме и проходит самостоятельно.
Осложнения могут возникнуть:
Выделяют орбитальные и внутричерепные осложнения.
Орбитальные осложнения:
Внутричерепные осложнения:
Как видно из таблицы ниже, несмотря на разнообразие клинических форм осложнений, их проявления схожи. Это затрудняет диагностику и выбор правильной тактики лечения.
Осложнения острого синусита
| Осложнение | Клинические проявления |
|---|---|
| Реактивный отёк клетчатки орбиты и век | Бледные безболезненные полупрозрачные отёчные веки, чаще верхние, чем нижние. Возможно выпячивание глазного яблока из орбиты (экзофтальм) |
| Диффузное негнойное воспаление клетчатки орбиты и век | Отёк и покраснение век из-за переполнения кровью сосудов (гиперемия). Экзофтальм и интоксикация |
| Остеопериостит орбиты | Отёк и гиперемия век, экзофтальм и ограничение подвижности глазного яблока |
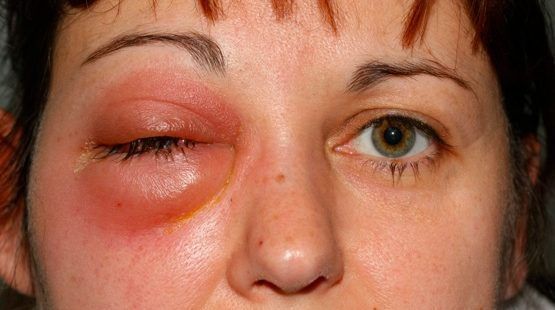
| Абсцесс века | Отёк и покраснение век, колебания жидкости при надавливании на глазное яблоко, интоксикация |
| Субпериостальный абсцесс | Отёк, гиперемия кожи век и конъюнктивы, боль при ощупывании, смещение глазного яблока |
| Ретробульбарный абсцесс и флегмона орбиты | Отёк и гиперемия век и конъюнктивы, выраженный экзофтальм, ограничение подвижности глазного яблока и боль при ощупывании |
| Тромбоз вен клетчатки орбиты и кавернозного синуса | Отёк и гиперемия век и конъюнктивы обоих глаз, выраженный экзофтальм, снижение остроты зрения, интоксикация |
| Арахноидит (лептоменингит) | Воспаление сосудистой оболочки головного мозга. Головная боль, тошнота, головокружение и слабость |
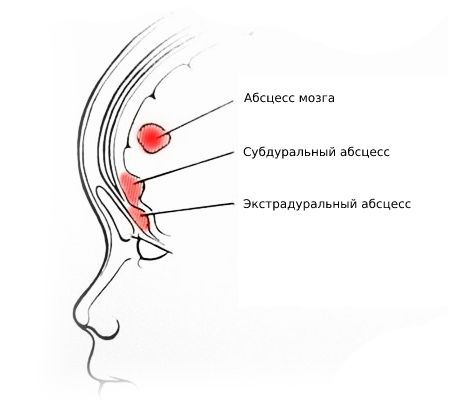
| Экстрадуральный абсцесс | Головная боль, тошнота и интоксикация |
| Субдуральный абсцесс | Головная боль, тошнота и интоксикация |
| Серозный и гнойный менингит | Головная боль, тошнота, светобоязнь, вынужденное положение тела с запрокинутой назад головой и появление менингеальных рефлексов |
| Абсцесс мозга | Головная боль, тошнота, менингеальные симптомы. Очаговые симптомы многообразны, связаны с локализацией абсцесса |
| Тромбоз синусов твёрдой мозговой оболочки | Лихорадка, приступы подъёма температуры и её падения с ознобом, обильным потоотделением и слабостью |
Диагностика острого синусита
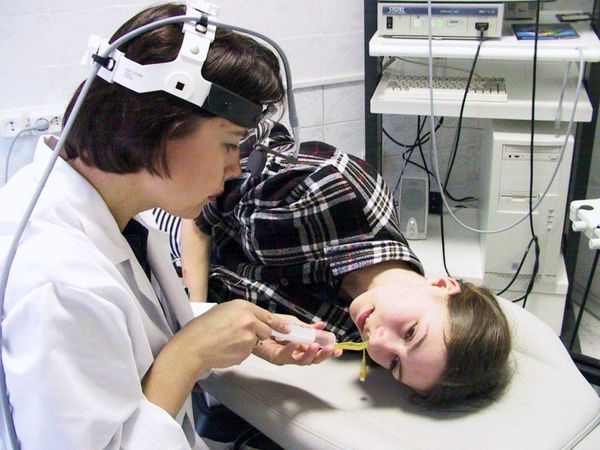
Передняя риноскопия
Врач оценивает состояние слизистой оболочки носовых раковин и ходов, отсутствие или наличие отделяемого. Признаки синусита — это наличие гнойного или слизисто-гнойного отделяемого в области выводных отверстий поражённых пазух. Оно сопровождается покраснением и отёком слизистой оболочки полости носа.
Патологический секрет может быть виден на задней стенке ротоглотки и в носоглотке при их осмотре с помощью шпателя и носоглоточного зеркала (задней риноскопии) и осмотре зева (фарингоскопии).
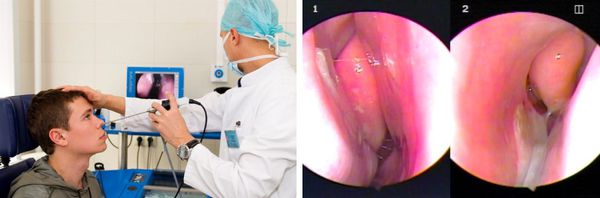
Эндоскопическое исследование полости носа
Позволяет детально осмотреть носовые ходы и раковины до носоглотки, выявить мельчайшие анатомические изменения. Зачастую проводится видеоэндоскопия с фиксацией результата, что в дальнейшем помогает оценить, как протекает заболевание.
Рентгенография пазух носа
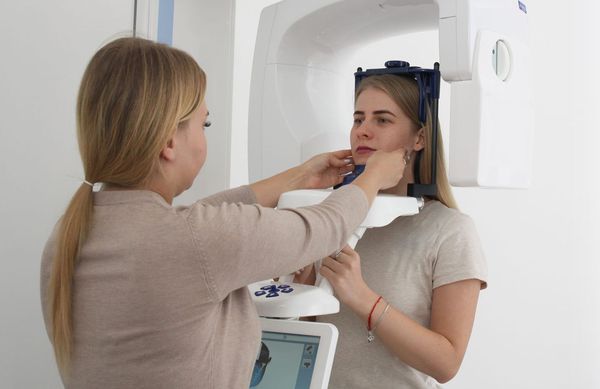
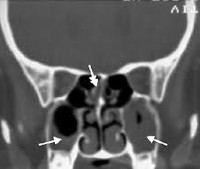
Компьютерную томографию (КТ) применяют при хронической патологии околоносовых пазух, орбитальных и внутричерепных осложнениях. Использовать её для диагностики острого синусита не целесообразно. Ни рентген, ни КТ не могут дифференцировать вирусный и бактериальный синуситы.
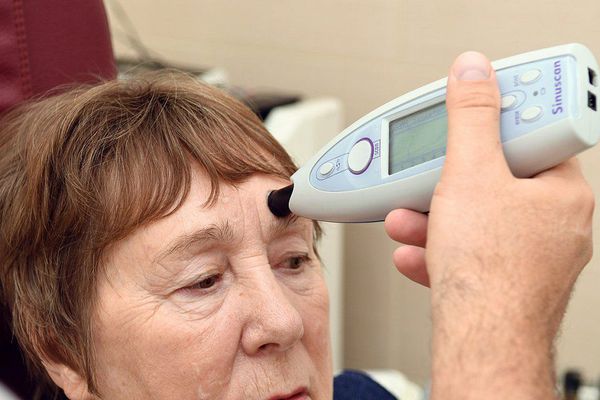
Ультразвуковое исследование (УЗИ)
Действие УЗИ основано на отражении ультразвукового сигнала на границе двух субстанций с разными акустическими свойствами (кость — воздух, воздух — экссудат и т. д.) в линейном и двухмерном режиме. В первом случае применяют УЗИ-сканеры для околоносовых пазух («Синускоп», «Синускан»), во втором — стандартные аппараты для УЗИ.
Диагностическая пункция
Пункция пазухи (с лат. «прокол») не относится к рутинным методам диагностики из-за высокого риска осложнений. Применяется, если есть противопоказания к проведению рентгенографии, например при беременности.
Лабораторная диагностика
Включает общий анализ крови и определение С-реактивного белка (СРБ).
Микробиологическое исследование
Проводится при затяжных формах синусита и неэффективности антибиотикотерапии. Для исследования потребуется отделяемое полости носа либо материал поражённой пазухи, извлечённый с помощью пункции.
Достоверность метода относительна, а информативность мала. Во-первых, микрофлора полости носа и пазухи изначально различна. Взятие мазка, даже при соблюдении всех условий, не гарантирует, что культивируемая на средах бактерия является причиной воспаления в пазухе, а не случайным «попутчиком» при выведении ватного зонда из носа.
Диафаноскопия
Лечение острого синусита
Выбор тактики лечения зависит от формы и тяжести острого синусита. Экссудативные синуситы лёгкой и среднетяжёлой степени зачастую лечатся консервативно или методами инвазивного дренирования пазухи.
Консервативное лечение
Цели лечения острого синусита — восстановить проходимость соустья воспалённой пазухи и предупредить орбитальные и внутричерепные осложнения. Для этого в первые дни простуды, но не более семи дней, применяют сосудосуживающие средства, а также увлажняют и орошают слизистую оболочку полости носа физиологическим раствором (хлоридом натрия 0,9 %).
Такие мероприятия препятствуют блокаде соустья и способствуют движению слизи на поверхности реснитчатого эпителия, а значит не дают бактериям размножаться.
Применять антибиотики в первые семь дней нецелесообразно. Показанием для антибиотикотерапии является только бактериальный синусит. Этот диагноз ставится врачом на основании жалоб, анамнеза, данных объективного, дополнительных методов обследования и дифференциальной диагностики.
Дренирование пазухи
К инвазивным методам дренирования пазухи относятся:
Пункция верхнечелюстной пазухи проводится через нижний носовой ход иглой Куликовского.
Затем содержимое пазухи удаляют, промывая её шприцом с физиологическим или антисептическим раствором.
Лобную пазуху чаще прокалывают тонкой иглой через глазничную стенку, реже производят трепанопункцию — отверстие создаётся через переднюю стенку бормашиной или инструментами для сверления кости (трепанами).
Курс лечения состоит из нескольких пункций, поэтому катетер вводят в пазуху в среднем на 10 дней.
Пункция околоносовой пазухи — это инвазивный метод, связанный с риском серьёзных осложнений. Его альтернативой является применение синус-катетера «ЯМИК». Устройство изобретено российским оториноларингологом В.С. Козловым.
Катетер вводится в полость носа до носоглотки. Заполненные воздухом камеры создают отрицательное давление, которое способствует дренированию пазух носа.
Все инвазивные процедуры проводятся после аппликационной анестезии и анемизации полости носа.
Пункция верхнечелюстной пазухи связана с риском проникновения иглы в мягкие ткани щеки, глазницу и крылонёбную ямку. Также при процедуре может повредиться устье носослёзного канала, возникнуть кровотечение, а при попытке продувания пазухи в кровеносные сосуды может проникнуть воздух.
Хирургическое лечение
Показано при орбитальных или внутричерепных осложнениях, а также при продуктивной форме острого синусита, чаще возникающей при одонтогенном синусите.
Хирургическое лечение острого синусита включает:
Реабилитационный период длится около 14 дней.
Прогноз. Профилактика
Прогноз неосложнённой формы острого синусита благоприятный. Если пациент несвоевременно обратился к доктору, не соблюдал принципы антибиотикотерапии или подвергался постоянному переохлаждению, то острый синусит может перейти в хронический.
Пансинусит
Пансинусит – это воспалительный процесс инфекционного характера, поражающий слизистую оболочку всех околоносовых пазух. К основным симптомам относятся лихорадка, боль в проекции придаточных пазух, затруднённое носовое дыхание, снижение обоняния, отделяемое из носа различного характера. Диагноз ставится с учётом данных риноскопии, пункции, ультразвукового исследования, КТ, МРТ параназальных синусов, а также бактериологического посева. Лечение проводится консервативно (антибиотики, физиотерапия, промывания синусов) или с помощью эндоскопических операций.
МКБ-10
Общие сведения
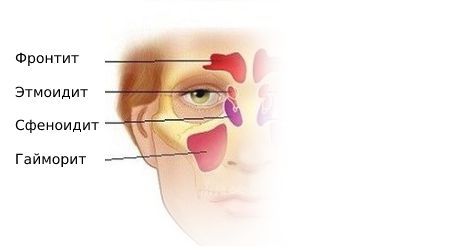
Пансинусит – это воспаление всех придаточных пазух носа: клиновидной (сфеноидит), верхнечелюстных (гайморит), лобных (фронтит), лабиринта решётчатой кости (этмоидит). Для пансинусита типична сезонность: большая часть людей заболевает в период осенне-зимних простуд и весеннего цветения. Острая форма воспаления околоносовых синусов выявляется в 2-4 раза чаще хронической. У детей синуситы сопровождают большинство патологий дыхательных путей. Основную группу больных составляют лица в возрасте от 4 до 35 лет. У лиц мужского пола пансинусит диагностируется незначительно чаще, чем у женщин – 53% от общего числа случаев.
Причины пансинусита
Ключевую роль в развитии острого воспаления придаточных синусов играет ОРВИ, вызванная респираторно-синцитиальной инфекцией, аденовирусами, парвовирусами. При хроническом течении болезни в качестве возбудителя чаще выступают бактерии: стафилококки, бета-гемолитические стрептококки, пневмококки. В последние годы увеличивается количество атипичных возбудителей, к которым относят различные грибки, микоплазму и хламидии. На формирование пансинусита оказывают влияние следующие факторы:
Пансинусит чаще возникает на фоне снижения активности иммунитета. Это может быть связано с ВИЧ-инфекцией длительной антибактериальной терапией, сахарным диабетом. Реже воспаление пазух встречается при гемобластозах, онкологических патологиях, дыхательной недостаточности.
Патогенез
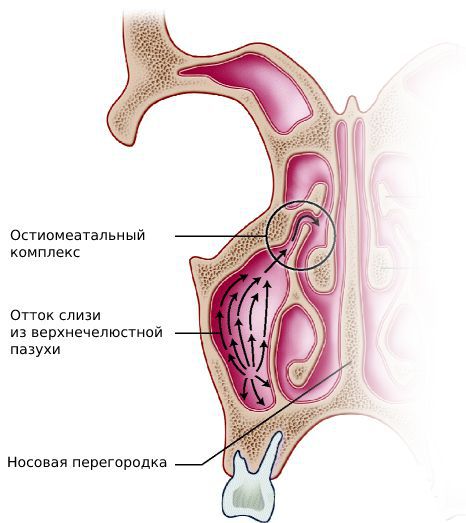
Полость носа с помощью узких ходов соединяется с семью околоносовыми синусами: парными верхнечелюстными, лобными и решётчатыми, одной клиновидной. Таким образом происходит регулярное очищение пазух от секрета желёз и микроорганизмов. Пусковым моментом в развитии пансинусита обычно служит вирусная инфекция верхних дыхательных путей. Воспалительный процесс провоцирует формирование отёка за счёт гиперсекреторной деятельности желёз и транссудации плазмы.
Очищение носовой полости путём высмаркивания способствует созданию давления около 65-85 мм рт. ст., в результате чего инфицированное содержимое проходит из носовых ходов в пазухи. Слизистая оболочка пазухи утолщается в несколько десятков раз, формирует подушкообразное выбухание, которое заполняет весь просвет, создаёт блокаду для естественного оттока. Благодаря отёку, нарушенному дренированию и избыточной секреции возникают оптимальные условия для роста бактериальной или грибковой инфекции.
Классификация
С учётом характера воспалительного процесса и формирующихся в пазухах изменений в клинической отоларингологии выделяют несколько видов заболевания. Различают экссудативную и продуктивную (пролиферативную) форму, каждая из которых имеет свои разновидности. Для экссудативного пансинусита характерно образование секрета различного характера внутри синуса. Разновидности экссудативной формы заболевания:
Продуктивная форма воспалительного процесса протекает с менее выраженной симптоматикой. Для неё характерна гиперплазия слизистой оболочки. Пролиферативный пансинусит подразделяют на:
Симптомы пансинусита
При остром воспалительном процессе клинические проявления выражены крайне ярко и продолжаются до трех недель. Для хронической формы заболевания типично чередование обострений и ремиссий: основные признаки сохраняются в течение нескольких месяцев. Пансинусит сопровождается выраженной интоксикацией: повышается температура до фебрильных значений, появляются ознобы, потливость (в особенности в ночное время). При длительном течении патологии нарастают неврологические расстройства: парестезии, генерализованная слабость, бессонница.
Боль преимущественно локализуется в области переносицы, надбровной зоны, орбит, затылка, центральной части головы, может иррадиировать в зубы и нижнюю челюсть. При пальпации неприятные ощущения усиливаются, в проекции синусов наблюдается отёк мягких тканей. Головные боли – самый первый признак острого пансинусита. Их возникновение связано с распространением воспалительного процесса на оболочки головного мозга. Головная боль имеет распространённый характер без чёткой локализации, усиливается при резких движениях головой и физических нагрузках.
Затруднения при носовом дыхании могут быть временными или постоянными. Из-за обструкции выводных отверстий синуса и отёчности слизистой оболочки нарушается прохождение воздуха по верхним дыхательным путям. Компенсация этой проблемы осуществляется за счёт дыхания через рот, может проявляться в форме смешанной одышки. Из-за атрофии слизистой оболочки полости носа у пациентов резко снижается чувствительность к запахам или возникает аносмия.
Отделяемое из полости носа в первые несколько дней имеет катаральный или серозный характер. Такие выделения бесцветны, выделяются из носа в небольшом количестве. По мере прогрессирования патологического процесса содержимое пазух становится гнойным. Эти выделения имеют зелёно-жёлтый цвет, более густые, отходят при сморкании или стекают по задней стенке глотки.
Осложнения
Осложнения пансинусита связаны с распространением инфекционного процесса на ближайшие структуры. При проникновении микроорганизмов в кости черепа развивается остеомиелит. При прогрессирующем течении пансинусита наблюдается снижение зрения (связано с поражением зрительного перекрёста), ухудшение обоняния. Самыми опасным осложнением является воспаление мозговых оболочек – менингит, который без должного лечения приводят к инвалидности или смерти. Если инфекция распространяется контактным путём со стороны лобной пазухи, может сформироваться эпидуральный или субдуральный абсцесс.
Диагностика
Диагноз пансинусита выставляется на основании анализа жалоб, данных физикального обследования, проводимого врачом-отоларингологом, комплекса лабораторных и инструментальных исследований. При опросе пациента выясняются первичные клинические проявления болезни, динамика их прогрессирования, наличие сопутствующих патологий ЛОР-органов, дыхательной системы. Для подтверждения диагноза используются:
В общем анализе крови при пансинусите наблюдается картина острого воспалительного процесса: увеличение СОЭ более 10 мм/час, повышение лимфоцитов, эозинофильных клеток (если имеется аллергический компонент). При вирусной природе патологии происходит сдвиг в лейкоцитарной формуле влево, а при бактериальной – вправо. Дифференцировать пансинусит необходимо с ринитом, инородными телами полости носа, злокачественными новообразованиями пазух и черепных ямок.
Лечение пансинусита
Лёгкие формы можно лечить дома при регулярном посещении врача, в то время как среднетяжёлые и тяжёлые требуют госпитализации в отделение отоларингологии. Пациенту назначается палатный или общий режим с ограничением нагрузок, а также диета с высоким количеством белков, витаминов, минеральных комплексов. План лечения включает в себя:
Прогноз и профилактика
При своевременно начатой терапии пансинусита прогноз для здоровья и жизни пациента благоприятный. При отсроченном вмешательстве существует риск развития гнойных осложнений, полной утраты обоняния. Профилактика развития болезни включает терапию хронических заболеваний ЛОР-органов и коррекцию аномалий развития, предотвращение травматических воздействий на область лица. Необходимо также укреплять иммунитет путём регулярных физических нагрузок и здорового питания.
Полисинусит
Полисинусит – воспаление слизистой оболочки двух и более околоносовых пазух. Может быть острым и хроническим.
Причины полисинусита
Как и при других заболеваниях околоносовых пазух, предрасполагающими факторами развития полисинусита являются изменения анатомии полости носа – искривления, шипы и/или гребни перегородки носа, узость носовых ходов, гипертрофия носовых раковин, a так же хронические заболевания полости носа. Пусковым фактором для развития полисинусита могут стать простудные заболевания, ОРВИ, грипп.
Симптомы
Когда нужно обратиться к врачу?
При появлении вышеперечисленной симптоматики необходимо сразу обратиться к ЛОР-врачу. Для постановки диагноза специалист беседует с больным, выясняя все подробности развития и течения заболевании. Проводится оториноларингологический осмотр, эндоскопическое исследование полости носа и носоглотки, которое в настоящее время является обязательным (однако имеется в оснащении далеко не всех ЛОР – кабинетов). Подтверждают диагноз данные рентгенологического исследования. На сегодняшний день предпочтение отдается компьютерной томографии околоносовых пазух, что объясняется более высокой точностью и детальностью информации на снимке по сравнению с таковой на обычной рентгенограмме. Точность данных исследования необходима при патологии околоносовых пазух ввиду анатомической близости к ним глазниц и структур головного мозга.
Лечение полисинусита
После получения результатов обследования ЛОР-врач назначает лечение которое заключается в улучшении оттока патологического отделяемого из пазух, для этого применяются сосудосуживающие капли в нос (3-5 дней); врач проводит анемизацию полости носа ( в носовые ходы вводятся турунды, пропитанные лекарственным препаратом, обладающим сосудосуживающим и противоотечным действием); назначаются препараты, направленные на разжижение гнойного отделяемого ( так называемые муколитики или секретолитики). Так же необходима системная антибактериальная терапия (прием антибиотиков). Как правило, данных мероприятий оказывается достаточно для купирования процесса.
Лечение должно проводиться строго под контролем врача! После купирования острого процесса необходимо устранение предрасполагающего фактора или факторов (хирургическое лечение хронической патологии полости носа и околоносовых пазух, устранение вышеперечисленных анатомических изменений полости носа). Обострению хронического полисинусита часто предшествуют переохлаждение, грипп, ОРВИ. Необходимо помнить, что формирование хронического процесса происходит при неправильном лечении острого воспаления одной или нескольких пазух.
Хронический полисинусит
При обострении хронического полисинусита пациенты так же жалуются на головную боль, однако она может носить менее интенсивный характер. Иногда возникает припухлость мягких тканей в области верхнего века с одно или с обеих сторон, в зависимости от локализации процесса, болезненность в области глаза. Носовое дыхание затрудняется. Выделения имеют гнойный характер и могут быть обильными или отсутствовать вовсе и обнаруживаются лишь при осмотре специалистом. Температура тела от 37 до 39 С о Для постановки диагноза хронический полисинусит специалист беседуя с больным, выясняет все подробности развития и течения заболевании,особое значение придается наличию в прошлом эпизодов синуситов, а также методам и эффективности их лечения.
Проводится оториноларингологический осмотр, эндоскопическое исследование полости носа и носоглотки. Для уточнения характера головной боли, особенно при стертой оториноларингологической картине, ЛОР-врач может направить пациента на консультацию к невропатологу. Подтверждают диагноз данные рентгенограммы или компьютерной томографии околоносовых пазух, после чего ЛОР-врач назначает необходимое в данной ситуации лечение.
Лечение хронического полисинусита, как правило, хирургическое. Операция направлена на удаление патологического содержимого из пазух, расширение соустий пазух для улучшения оттока секрета слизистой оболочки в полость носа. На сегодняшний день возможно выполнение данной операции эндоскопическим методом, через полость носа, без нанесения разрезов на коже. Используя эндоскопическое оборудование хирург имеет хороший обзор операционного поля на мониторе и с помощью специального инструментария выполняет манипуляции в узких анатомических пространствах.
Для предотвращения повторов (рецидивов) полисинусита обязательна хирургическая коррекция анатомии внутриносовых структур. Каждый конкретный случай хронического полисинусита и мер профилактики его рецидивов должен обсуждаться с специалистом отоларингологом хирургом.
Риносинусит
Описание
Риносинусит (от латинского «воспаление в пазухе») называют иначе синуситом или синуитом.
Синусит представляет собой воспалительную патологию слизистой оболочки придаточных пазух носа. Этиология заболевания: вирусная, бактериальная, грибковая, вызываемая аллергенами, ирритантами (веществами, раздражающими слизистую) окружающей среды.
Как возникает риносинусит
В здоровом состоянии околоносовые пазухи представляют собой заполненные воздухом полости в черепе. Они расположены за лбом, носовыми костями, щеками и глазами. Здоровые пазухи не содержат бактерий или микробов. В большинстве случаев слизь из них способна вытекать, а воздух — оставаться.
Когда пазухи закрываются или образуется слишком много слизи, бактерии и другие микробы растут легче, что приводит к воспалению и, как следствие, развитию риносинусита.
Формы заболевания
В зависимости от характера течения риносинусит бывает острым и хроническим. Как правило, второй является следствием первого (недуг прогрессирует), если пациент не соблюдает лечения.
По степени тяжести острый риносинусит бывает легким, среднетяжелым, тяжелым.
При легкой форме отсутствуют лихорадка, осложнения, головная боль, симптомы риносинусита не сильно выражены (легкий кашель, заложенность носа, выделения). Симптомы не влияют на качество жизни, сон также не нарушается.
Среднетяжелая форма характеризуется гипертермией (до 38 °С), ощущением тяжести в проекции околоносовых пазух при повороте головы и наклоне, наличием острого среднего отита (как одного из осложнений), более тяжелыми общими симптомами (кашель, выделения, заложенность носа), влияющими на ежедневную деятельность. Внутричерепные или орбитальные осложнения при этом отсутствуют.
Тяжелая форма проявляется повышением температуры (выше 38 °С), интоксикацией, выраженными симптомам синуита, болезненными ощущениями в околоносовых пазухах, наличием внутричерепных, орбитальных осложнений.
По форме риносинусит бывает экссудативным и продуктивным.
По этиологическому фактору синуит делится на травматический, вирусный, бактериальный, грибковый, аллергический, медикаментозный, смешанный, септический и асептический.
По локализации риносинусит делится на:
Если недуг протекает в пазухах на одной половине полости носа, то она называется геисинусит, а если воспалены все пазухи носа, то это пансинусит.
Синусит может также развиться в качестве осложнения на аллергический ринит.
У детей симптомы риносинусита схожи со взрослыми, однако, проявления болезни все равно различаются: у детей формирование лобных и клиновидных пазух заканчивается только к 4 годам, а гайморовых — к 7 годам (полное развитие синусов заканчивается только в подростковом возрасте). Из-за постепенного развития у детей диагностировать синусит сложнее, чем у взрослых. Болезнь у детей развивается обычно после кариеса, гриппа или ангины, сопровождается отитом. Симптомы проявляются слабее (к примеру, головная боль отсутствует, а воспаляется обычно одна сторона лица).
Симптоматика

Виды боли при риносинусите:
Лечение
Диагностика заболевания включает:
При лечении синусита нужно придерживаться определенных принципов:
Цель терапии состоит в том, чтобы добиться:
При лечении риносинусита используется широкий арсенал лекарственных препаратов. Это антибиотики, сосудосуживающие капли, антисептики, противогрибковые медикаменты, глюкокортикостероиды, муколитики, противоаллергические препараты
Кроме лекарственных препаратов проводят местное лечение: промывание специальными растворами, применение капель и спреев.
Лечение антибиотиками
Важно: пациент обязательно должен сдать бактериологический посев и анализ на чувствительность к разным видам антибиотиков:
Для легкой и хронической форм болезни достаточно применения антибиотиков в спрее (например, «Изофра», «Полидекс»).
Сосудосуживающие. Необходимы при заложенности носа. Обычно капли или спрей («Сиалор Рино», «Виброцил», «Назо-спрей», «Галазолин») применяются перед промыванием носа, чтобы получить доступ к околоносовым пазухам и улучшить отток секрета из синусов.
Муколитики. Применяются для разжижения слизи, снижения вязкости секрета, стимуляции оттока секрета наружу, очищения синусов.
Таблетки и сироп — АЦЦ, «Флюдитек», «Мукодин», «Ацетилцистеин», «Ринофлуимуцил».
Антигистаминные препараты. Снижают зуд в носу и отечность, сокращают выработку слизи, не дают задерживаться секрету в тканях носа. К ним относятся «Супрастин», «Тавегил», «Лоратек». Применять такой препарат нужно аккуратно, чтобы не иссушить слизистую (и не допустить развития патогенных организмов).
Противогрибковые средства: «Нистатин», «Флуконазол», «Ламикон», «Тербинафин».
Гормональный препарат «Назонекс». Снимает отек, убирает воспаление, восстанавливает обоняние.
Антисептики нужны для промывания и обеззараживания полости носа. Наиболее известные из них — «Мирамистин», «Фурацилин», а также препарат на основе протеината серебра (протаргол) – «Сиалор», который воздействует на причину воспаления.
Фитопрепараты. «Синупрет» (драже или капли), обладает комплексным действием, «Синуфорте» (убирает отек и выводит слизь).
Гомеопатия. «Циннабсин», «Эуфорбиум композитум». Оказывают противоотечное действие, убирают слизь, смягчают проявление симптомов.
Иммуностимуляторы. «Иммунал», «Рибомунил». Нужны для поддержания способности организма сопротивляться болезням.
Лечение риносинусита в домашних условиях

Профилактика
Профилактика риносинусита основана на своевременном лечении насморка, обеспечении нужного микроклимата дома, лечении кариеса, своевременного устранения физических дефектов носоглотки (носовой перегородки и пр.).
Меры предосторожности
Заключение
Риносинусит — один из самых распространенных недугов. Однако, это не значит, что его можно лечить самостоятельно, особенно у детей. Всегда необходимо обращаться к специалисту. Важно никогда не переносить ОРВИ, грипп, простуду на ногах, так как в качестве побочного эффекта могут развиться риносинусит и другие заболевания.
Необходимо поддерживать здоровье, уделять внимание профилактике, укреплять иммунитет, чтобы защититься от возникновения различных заболеваний и, в том числе, риносинусита.
Пансинусит
Пансинусит – это воспалительный процесс инфекционного характера, поражающий слизистую оболочку всех околоносовых пазух. К основным симптомам относятся лихорадка, боль в проекции придаточных пазух, затруднённое носовое дыхание, снижение обоняния, отделяемое из носа различного характера. Диагноз ставится с учётом данных риноскопии, пункции, ультразвукового исследования, КТ, МРТ параназальных синусов, а также бактериологического посева. Лечение проводится консервативно (антибиотики, физиотерапия, промывания синусов) или с помощью эндоскопических операций.
МКБ-10
Общие сведения
Пансинусит – это воспаление всех придаточных пазух носа: клиновидной (сфеноидит), верхнечелюстных (гайморит), лобных (фронтит), лабиринта решётчатой кости (этмоидит). Для пансинусита типична сезонность: большая часть людей заболевает в период осенне-зимних простуд и весеннего цветения. Острая форма воспаления околоносовых синусов выявляется в 2-4 раза чаще хронической. У детей синуситы сопровождают большинство патологий дыхательных путей. Основную группу больных составляют лица в возрасте от 4 до 35 лет. У лиц мужского пола пансинусит диагностируется незначительно чаще, чем у женщин – 53% от общего числа случаев.
Причины пансинусита
Ключевую роль в развитии острого воспаления придаточных синусов играет ОРВИ, вызванная респираторно-синцитиальной инфекцией, аденовирусами, парвовирусами. При хроническом течении болезни в качестве возбудителя чаще выступают бактерии: стафилококки, бета-гемолитические стрептококки, пневмококки. В последние годы увеличивается количество атипичных возбудителей, к которым относят различные грибки, микоплазму и хламидии. На формирование пансинусита оказывают влияние следующие факторы:
Пансинусит чаще возникает на фоне снижения активности иммунитета. Это может быть связано с ВИЧ-инфекцией длительной антибактериальной терапией, сахарным диабетом. Реже воспаление пазух встречается при гемобластозах, онкологических патологиях, дыхательной недостаточности.
Патогенез
Полость носа с помощью узких ходов соединяется с семью околоносовыми синусами: парными верхнечелюстными, лобными и решётчатыми, одной клиновидной. Таким образом происходит регулярное очищение пазух от секрета желёз и микроорганизмов. Пусковым моментом в развитии пансинусита обычно служит вирусная инфекция верхних дыхательных путей. Воспалительный процесс провоцирует формирование отёка за счёт гиперсекреторной деятельности желёз и транссудации плазмы.
Очищение носовой полости путём высмаркивания способствует созданию давления около 65-85 мм рт. ст., в результате чего инфицированное содержимое проходит из носовых ходов в пазухи. Слизистая оболочка пазухи утолщается в несколько десятков раз, формирует подушкообразное выбухание, которое заполняет весь просвет, создаёт блокаду для естественного оттока. Благодаря отёку, нарушенному дренированию и избыточной секреции возникают оптимальные условия для роста бактериальной или грибковой инфекции.
Классификация
С учётом характера воспалительного процесса и формирующихся в пазухах изменений в клинической отоларингологии выделяют несколько видов заболевания. Различают экссудативную и продуктивную (пролиферативную) форму, каждая из которых имеет свои разновидности. Для экссудативного пансинусита характерно образование секрета различного характера внутри синуса. Разновидности экссудативной формы заболевания:
Продуктивная форма воспалительного процесса протекает с менее выраженной симптоматикой. Для неё характерна гиперплазия слизистой оболочки. Пролиферативный пансинусит подразделяют на:
Симптомы пансинусита
При остром воспалительном процессе клинические проявления выражены крайне ярко и продолжаются до трех недель. Для хронической формы заболевания типично чередование обострений и ремиссий: основные признаки сохраняются в течение нескольких месяцев. Пансинусит сопровождается выраженной интоксикацией: повышается температура до фебрильных значений, появляются ознобы, потливость (в особенности в ночное время). При длительном течении патологии нарастают неврологические расстройства: парестезии, генерализованная слабость, бессонница.
Боль преимущественно локализуется в области переносицы, надбровной зоны, орбит, затылка, центральной части головы, может иррадиировать в зубы и нижнюю челюсть. При пальпации неприятные ощущения усиливаются, в проекции синусов наблюдается отёк мягких тканей. Головные боли – самый первый признак острого пансинусита. Их возникновение связано с распространением воспалительного процесса на оболочки головного мозга. Головная боль имеет распространённый характер без чёткой локализации, усиливается при резких движениях головой и физических нагрузках.
Затруднения при носовом дыхании могут быть временными или постоянными. Из-за обструкции выводных отверстий синуса и отёчности слизистой оболочки нарушается прохождение воздуха по верхним дыхательным путям. Компенсация этой проблемы осуществляется за счёт дыхания через рот, может проявляться в форме смешанной одышки. Из-за атрофии слизистой оболочки полости носа у пациентов резко снижается чувствительность к запахам или возникает аносмия.
Отделяемое из полости носа в первые несколько дней имеет катаральный или серозный характер. Такие выделения бесцветны, выделяются из носа в небольшом количестве. По мере прогрессирования патологического процесса содержимое пазух становится гнойным. Эти выделения имеют зелёно-жёлтый цвет, более густые, отходят при сморкании или стекают по задней стенке глотки.
Осложнения
Осложнения пансинусита связаны с распространением инфекционного процесса на ближайшие структуры. При проникновении микроорганизмов в кости черепа развивается остеомиелит. При прогрессирующем течении пансинусита наблюдается снижение зрения (связано с поражением зрительного перекрёста), ухудшение обоняния. Самыми опасным осложнением является воспаление мозговых оболочек – менингит, который без должного лечения приводят к инвалидности или смерти. Если инфекция распространяется контактным путём со стороны лобной пазухи, может сформироваться эпидуральный или субдуральный абсцесс.
Диагностика
Диагноз пансинусита выставляется на основании анализа жалоб, данных физикального обследования, проводимого врачом-отоларингологом, комплекса лабораторных и инструментальных исследований. При опросе пациента выясняются первичные клинические проявления болезни, динамика их прогрессирования, наличие сопутствующих патологий ЛОР-органов, дыхательной системы. Для подтверждения диагноза используются:
В общем анализе крови при пансинусите наблюдается картина острого воспалительного процесса: увеличение СОЭ более 10 мм/час, повышение лимфоцитов, эозинофильных клеток (если имеется аллергический компонент). При вирусной природе патологии происходит сдвиг в лейкоцитарной формуле влево, а при бактериальной – вправо. Дифференцировать пансинусит необходимо с ринитом, инородными телами полости носа, злокачественными новообразованиями пазух и черепных ямок.
Лечение пансинусита
Лёгкие формы можно лечить дома при регулярном посещении врача, в то время как среднетяжёлые и тяжёлые требуют госпитализации в отделение отоларингологии. Пациенту назначается палатный или общий режим с ограничением нагрузок, а также диета с высоким количеством белков, витаминов, минеральных комплексов. План лечения включает в себя:
Прогноз и профилактика
При своевременно начатой терапии пансинусита прогноз для здоровья и жизни пациента благоприятный. При отсроченном вмешательстве существует риск развития гнойных осложнений, полной утраты обоняния. Профилактика развития болезни включает терапию хронических заболеваний ЛОР-органов и коррекцию аномалий развития, предотвращение травматических воздействий на область лица. Необходимо также укреплять иммунитет путём регулярных физических нагрузок и здорового питания.
Синусит
Что такое синусит
Симптомы синусита
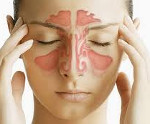
Частым симптомом синуситов становится головная боль. Ее локализация меняется в зависимости от области поражения. Так, головная боль при гайморите наблюдается в районе носа и под глазами, при фронтите — в области лба и переносицы, при этмоидите — в переносице и на лбу, а также за глазными яблоками, при сфеноидите — в затылке и верхней части лба. Физические нагрузки при синусите усиливают головную боль.
Синусит у детей
Симптомы этмоидита у детей:
Симптомы гайморита у детей:
Симптомы гаймороэтмоидита хронической формы у детей:
При обострении хронического гаймороэтмоидита обильно отходит выделяемое слизисто-гнойного характера, заметна отечность, боль распространяется по траектории тройничного нерва.
Симптомы фронтита острой формы у детей:
Симптомы фронтита хронической формы у детей:
Симптомы сфеноидита острой формы у детей:
Симптомы сфеноидита хронической формы у детей:
Симптомы синусита грибковой природы у детей:
Виды синусита
Типология синуситов
Современная медицина выделяет 3 типа синуситов:
Начальную стадию развития синусита символизирует катаральный тип. Ему свойственно наличие слизистых выделений из носа и отека слизистых в пазухах. Этот этап хорошо поддается лечению, которое, как правило, не отличается большой продолжительностью. Полезно будет узнать, что основной причиной катарального синусита является недолеченный насморк.
При гнойном синусите на поверхности придаточных пазух отмечается наличие бактерий и иных патогенов. Для обострений этого типа синусита характерна высокая температура. Если запустить гнойный синусит, то воспаление может перейти на кости.
О смешанном синусите говорят при наличии гнойно-слизистых выделений из носа.
Формы синусита
В зависимости от локализации воспалительного процесса, медики выделяют фронтит (воспалительный процесс затрагивает лобные пазухи), гайморит, или максиллярный синусит (воспалению подвергаются гайморовы, они же верхнечелюстные, пазухи), этмоидит (воспаление распространено в решетчатых полостях) и сфеноидит (при воспалении клиновидной полости). Рассмотрим каждую форму в отдельности.
Фронтит относят к наиболее тяжелым формам синусита, как по течению болезни, так и по ее лечению. Основными признаками фронтита считаются ноющие и давящие головные боли в области лба. При механическом воздействии на эту область боли усиливаются. Кожа в области лобных пазух может приобретать красный оттенок и отекать. Фронтит лечится посредствам комплексной терапии, включающей медикаментозное лечение, промывание придаточных пазух и пункцию.
Самой распространенной формой синусита является гайморит. Гайморит может быть одонтогенным. Одонтогенный гайморит говорит о том, что причиной заболевания стало воспаление и распространение патогена из больных зубов, точнее из корней зубов верхнего ряда. Одонтогенные гаймориты делятся на перфоративные и неперфоративные. Перфоративные одонтогенные гаймориты развиваются после удаления зубов. Для них характерно образование свища между полостью рта и верхнечелюстной пазухой, через который и происходит инфицирование последней. Неперфоративный одонтогенный гайморит развивается при наличии хронической формы периодонтита.
У пациентов с гайморитом наблюдается боязнь света, слезоточивость, болевые ощущения в области корня носа, скул, висков и лба. При благоприятных для болезни условиях боль может распространиться на все лицо. Еще одним симптомом гайморита является отечность век и щек.
При этмоидите у пациента наблюдаются боли давящего и стреляющего характера в области переносицы, а также корня носа. Для детского этмоидита характерно развитие конъюнктивита, отечность век, вплоть до симптомов экзофтальма. Чаще всего этмоидальный синусит проявляется вместе с остальными формами синуситов, а не отдельно. Лечение этмоидита складывается из медикаментозной терапии, физиопроцедур и хирургического вмешательства (при тяжелых случаях или хронической форме).
Наиболее редким видом синусита является сфеноидит. Отличительными симптомами этой формы считаются боль в области затылка и двоение в глазах. Развитию сфеноидита способствуют аномалии выводного отверстия клиновидной полости, полипы, опухоли и инородные тела в пазухе, а также искривления носовой перегородки. Лечение сфеноидита, как правило, заключается в хирургическом вмешательстве, так как медикаментозная терапия малоэффективна.
Классификация синуситов
Отдельно выделяют полипозный синусит. Причины его возникновения до конца не изучены. Как правило, он наблюдается у пациентов с бронхиальной астмой и непереносимостью нестероидных противовоспалительных средств. При проведении гистологической диагностики слизистых в условиях полипозного риносинусита обнаруживают эозинофильные воспаления.
По степени тяжести синуситы делятся на легкие, средние и тяжелые.
Диагностика синусита
Лечение синусита
В большинстве случаев, только заболев, люди начинают интересоваться, как вылечить синусит, какие лекарства принимать и обязательно ли проводить операцию. Рассмотрим подробнее аспекты лечения синуситов.
Как и любое другое заболевание, синусит лучше лечить при раннем выявлении. Такая терапия включает этиотропное, патогенетическое и симптоматическое лечение. Этиотропная терапия направлена на устранение причин синусита и включает в себя антибиотики, действующие против возбудителей заболевания: пневмококков, палочек Пфейфера, Moraxellacatarrhalis, в основном. Тяжелее всего протекает синусит, вызванный пневмококками, и именно он больше остальных способен вызывать осложнения. Для лечения бактериального синусита врачи назначают следующие виды антибиотиков: b-лактамы, макролиды и фторхинолоны. Примерами b-лактамов служат Амоксициллин. К макролидам относятся Кларитромицин и Азитромицин (Сумамед). Левофлоксацин и Моксифлоксацин входят в состав фторхинолонов.
Патогенетическое лечение направлено на остановку самого механизма развития заболевания, в данном случае — синусита. Такая терапия гнойного синусита позволяет восстановить аэродинамику за счет разжижения экссудата и его выведения из носовой полости. Для стимулирования отвода выделений из пазух носа есть инвазивные и неинвазивные способы. Распространенным инвазивным методом является пункция гайморовой пазухи. Пункцию проводят с обезболиванием. Это эффективный метод, но он имеет ряд возможных осложнений: повреждение крылонебной ямки, образование эмфиземы под кожей, коллапс и др.
Эффективным и безопасным методом лечения синусита является ЯМИК-катетеризация. Процедура ЯМИК болезненная (как и пункция). Ее нерационально проводить при поражении одной пазухи, так как могут заразиться здоровые полости. Катетер состоит из двух трубок и двух баллончиков для нагнетания давления.
В комплексной терапии синусита применяют антигистаминные и противоотечные препараты. Антигистаминные лекарства предотвращают проявление аллергической реакции, а противоотечные устраняют отек сосудов. Важно помнить, что противоотечные препараты повышают артериальное давление.
На фоне медикаментозного лечения врач может направлять пациента на физиопроцедуры (УВЧ, электрофорез и др.)
Лечение синусита в домашних условиях
Гомеопатическое лечение синусита
Хирургическое лечение
Операция при синусите может быть назначена при одонтогенном гайморите, полипозном, гнойном синусите и при частых рецидивах заболевания. Хирургическое вмешательство в околоносовые пазухи включает выбор подхода к самим синусам, операционную технику и концепцию хирургического лечения. Подходы к синусам бывают экстра- и эндоназальными, а также комбинированными. К технике, применяемой в ходе операции, относят эндоскопы, микроскопы, освещающие приборы и др.
Пациенты после лечения бактериального типа синусита должны наблюдаться у отоларинголога. Сняться с диспансерного наблюдения можно при условии отсутствия возвращения болезни в течение года.
Что такое синусит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мисюрина Ю. В., ЛОРа со стажем в 20 лет.
Определение болезни. Причины заболевания
Основные причины острого синусита — вирусы или бактерии. Поэтому выделяют вирусную и бактериальную форму заболевания. Реже возбудителем острого воспаления в околоносовых пазухах становятся анаэробы и внутриклеточные микроорганизмы.
Вирусный синусит чаще протекает как обычное простудное заболевание и имеет сезонный характер. Им, как правило, болеют осенью, зимой, весной и, реже, в тёплое время года.
К вирусам, вызывающим воспаление верхних дыхательных путей, относятся: риновирусы, вирусы гриппа и парагриппа, респираторно-синцитиальные вирусы, аденовирусы и коронавирусы.
Предрасполагающие факторы бактериального синусита:
Анаэробная инфекция может привести к острому синуситу при патологии зубочелюстной системы или осложнённом хроническом синусите. В таком случае трудно определить, это острая форма или обострение хронической.
Аллергический процесс и грибковая флора также могут стать причинами синусита — остро возникнув, заболевание перейдёт в хроническую форму.
Симптомы острого синусита
Основные симптомы острого синусита:
Затруднённым дыханием сопровождается большинство заболеваний носа, поэтому только этот симптом не подтверждает острый риносинусит. Для постановки диагноза необходимо, чтобы присутствовали не менее двух признаков.
Головная боль при синусите носит тупой, ноющий характер и часто усиливается при наклоне головы вниз. Может уменьшаться после использования сосудосуживающих капель.
При воспалении в верхнечелюстной и лобной пазухах боль возникает в области лица, переносья, надбровья и височно-теменной области. При верхнечелюстном синусите проявляется разлитой зубной болью на стороне поражения. Для воспаления слизистой оболочки клиновидной пазухи (сфеноидита) характерны боли в центре головы и в затылке.
Выделения из носа при остром синусите бывают не всегда. Слизистые выделения характерны для вирусного воспаления, гнойные возникают, если присоединилась бактериальная флора. Хорошая дренажная функции пазухи и открытое соустье у детей проявляется в том, что при сморкании и откашливании отходят выделения. При поражении клиновидной пазухи носа и задних отделов решётчатого лабиринта выделения, как правило, стекают по задней стенке глотки, вызывая приступы кашля.
Для нетяжёлой формы острого синусита характерны:
При тяжёлой форме температура поднимается до 38 ºС и выше, головная боль становится интенсивной, может развиться реактивный отёк век и мягких тканей лица.
Патогенез острого синусита
При синусите вирус попадает на слизистую оболочку полости носа, повреждает клетки реснитчатого эпителия и внедряется в организм человека. При этом слизистая оболочка отекает, усиливается выделение слизи в полости носа, что ещё сильнее блокирует работу ресничек мерцательного эпителия. В норме их движение защищает организм от чужеродных агентов.
В это время у пациента появляется насморк, першение в горле, кашель, повышается температура и возникает слабость. Симптомы сохраняются в среднем семь дней, постепенно уменьшаясь.
Другой вариант развития событий: признаки простуды не стихают к концу недели, как должно быть, а, наоборот, усиливаются. Приём обезболивающих препаратов не улучшает состояние. В таком случае следует немедленно обратиться к врачу.
Классификация и стадии развития острого синусита
По форме:
1. Экссудативные (с образованием жидкости в пазухе):
2. Продуктивные (с утолщением слизистой оболочки):
По причине:
По локализации:
По характеру течения:
По тяжести течения:
Лёгкая
• умеренно выраженные симптомы риносинусита (кашель, заложенность носа и выделения из него), которые не влияют на сон и дневную активность пациента;
• головных болей в проекции околоносовых пазух нет;
• отсутствие осложнений
Среднетяжёлая
• выраженные симптомы риносинусита умеренно или значительно влияют на сон и дневную активность пациента;
• при движении или наклоне головы возникает ощущение тяжести в проекции околоносовых пазух;
• осложнения со стороны среднего уха — острый средний отит;
• внутричерепных или орбитальных осложнений нет
Тяжёлая
• выраженные или мучительные симптомы риносинусита значительно влияют на сон и дневную активность пациента;
• периодическая или постоянная боль в проекции околоносовых пазух, которая усиливается при движении или наклоне головы и простукивании в проекции околоносовой пазухи;
• внутричерепные или орбитальные осложнения
Осложнения острого синусита
В большинстве случаев острый синусит протекает в лёгкой форме и проходит самостоятельно.
Осложнения могут возникнуть:
Выделяют орбитальные и внутричерепные осложнения.
Орбитальные осложнения:
Внутричерепные осложнения:
Как видно из таблицы ниже, несмотря на разнообразие клинических форм осложнений, их проявления схожи. Это затрудняет диагностику и выбор правильной тактики лечения.
Осложнения острого синусита
| Осложнение | Клинические проявления |
|---|---|
| Реактивный отёк клетчатки орбиты и век | Бледные безболезненные полупрозрачные отёчные веки, чаще верхние, чем нижние. Возможно выпячивание глазного яблока из орбиты (экзофтальм) |
| Диффузное негнойное воспаление клетчатки орбиты и век | Отёк и покраснение век из-за переполнения кровью сосудов (гиперемия). Экзофтальм и интоксикация |
| Остеопериостит орбиты | Отёк и гиперемия век, экзофтальм и ограничение подвижности глазного яблока |
| Абсцесс века | Отёк и покраснение век, колебания жидкости при надавливании на глазное яблоко, интоксикация |
| Субпериостальный абсцесс | Отёк, гиперемия кожи век и конъюнктивы, боль при ощупывании, смещение глазного яблока |
| Ретробульбарный абсцесс и флегмона орбиты | Отёк и гиперемия век и конъюнктивы, выраженный экзофтальм, ограничение подвижности глазного яблока и боль при ощупывании |
| Тромбоз вен клетчатки орбиты и кавернозного синуса | Отёк и гиперемия век и конъюнктивы обоих глаз, выраженный экзофтальм, снижение остроты зрения, интоксикация |
| Арахноидит (лептоменингит) | Воспаление сосудистой оболочки головного мозга. Головная боль, тошнота, головокружение и слабость |
| Экстрадуральный абсцесс | Головная боль, тошнота и интоксикация |
| Субдуральный абсцесс | Головная боль, тошнота и интоксикация |
| Серозный и гнойный менингит | Головная боль, тошнота, светобоязнь, вынужденное положение тела с запрокинутой назад головой и появление менингеальных рефлексов |
| Абсцесс мозга | Головная боль, тошнота, менингеальные симптомы. Очаговые симптомы многообразны, связаны с локализацией абсцесса |
| Тромбоз синусов твёрдой мозговой оболочки | Лихорадка, приступы подъёма температуры и её падения с ознобом, обильным потоотделением и слабостью |
Диагностика острого синусита
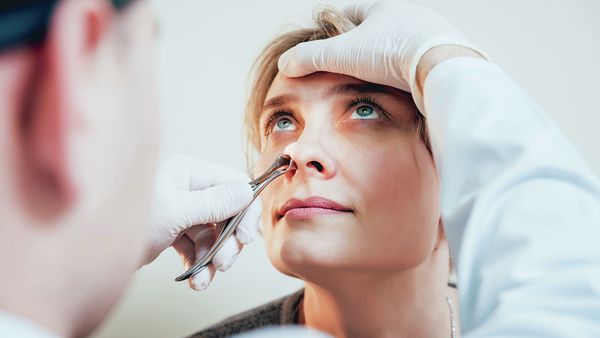
Передняя риноскопия
Врач оценивает состояние слизистой оболочки носовых раковин и ходов, отсутствие или наличие отделяемого. Признаки синусита — это наличие гнойного или слизисто-гнойного отделяемого в области выводных отверстий поражённых пазух. Оно сопровождается покраснением и отёком слизистой оболочки полости носа.
Патологический секрет может быть виден на задней стенке ротоглотки и в носоглотке при их осмотре с помощью шпателя и носоглоточного зеркала (задней риноскопии) и осмотре зева (фарингоскопии).
Эндоскопическое исследование полости носа
Позволяет детально осмотреть носовые ходы и раковины до носоглотки, выявить мельчайшие анатомические изменения. Зачастую проводится видеоэндоскопия с фиксацией результата, что в дальнейшем помогает оценить, как протекает заболевание.
Рентгенография пазух носа
Компьютерную томографию (КТ) применяют при хронической патологии околоносовых пазух, орбитальных и внутричерепных осложнениях. Использовать её для диагностики острого синусита не целесообразно. Ни рентген, ни КТ не могут дифференцировать вирусный и бактериальный синуситы.
Ультразвуковое исследование (УЗИ)
Действие УЗИ основано на отражении ультразвукового сигнала на границе двух субстанций с разными акустическими свойствами (кость — воздух, воздух — экссудат и т. д.) в линейном и двухмерном режиме. В первом случае применяют УЗИ-сканеры для околоносовых пазух («Синускоп», «Синускан»), во втором — стандартные аппараты для УЗИ.
Диагностическая пункция
Пункция пазухи (с лат. «прокол») не относится к рутинным методам диагностики из-за высокого риска осложнений. Применяется, если есть противопоказания к проведению рентгенографии, например при беременности.
Лабораторная диагностика
Включает общий анализ крови и определение С-реактивного белка (СРБ).
Микробиологическое исследование
Проводится при затяжных формах синусита и неэффективности антибиотикотерапии. Для исследования потребуется отделяемое полости носа либо материал поражённой пазухи, извлечённый с помощью пункции.
Достоверность метода относительна, а информативность мала. Во-первых, микрофлора полости носа и пазухи изначально различна. Взятие мазка, даже при соблюдении всех условий, не гарантирует, что культивируемая на средах бактерия является причиной воспаления в пазухе, а не случайным «попутчиком» при выведении ватного зонда из носа.
Диафаноскопия
Лечение острого синусита
Выбор тактики лечения зависит от формы и тяжести острого синусита. Экссудативные синуситы лёгкой и среднетяжёлой степени зачастую лечатся консервативно или методами инвазивного дренирования пазухи.
Консервативное лечение
Цели лечения острого синусита — восстановить проходимость соустья воспалённой пазухи и предупредить орбитальные и внутричерепные осложнения. Для этого в первые дни простуды, но не более семи дней, применяют сосудосуживающие средства, а также увлажняют и орошают слизистую оболочку полости носа физиологическим раствором (хлоридом натрия 0,9 %).
Такие мероприятия препятствуют блокаде соустья и способствуют движению слизи на поверхности реснитчатого эпителия, а значит не дают бактериям размножаться.
Применять антибиотики в первые семь дней нецелесообразно. Показанием для антибиотикотерапии является только бактериальный синусит. Этот диагноз ставится врачом на основании жалоб, анамнеза, данных объективного, дополнительных методов обследования и дифференциальной диагностики.
Дренирование пазухи
К инвазивным методам дренирования пазухи относятся:
Пункция верхнечелюстной пазухи проводится через нижний носовой ход иглой Куликовского.
Затем содержимое пазухи удаляют, промывая её шприцом с физиологическим или антисептическим раствором.
Лобную пазуху чаще прокалывают тонкой иглой через глазничную стенку, реже производят трепанопункцию — отверстие создаётся через переднюю стенку бормашиной или инструментами для сверления кости (трепанами).
Курс лечения состоит из нескольких пункций, поэтому катетер вводят в пазуху в среднем на 10 дней.
Пункция околоносовой пазухи — это инвазивный метод, связанный с риском серьёзных осложнений. Его альтернативой является применение синус-катетера «ЯМИК». Устройство изобретено российским оториноларингологом В.С. Козловым.
Катетер вводится в полость носа до носоглотки. Заполненные воздухом камеры создают отрицательное давление, которое способствует дренированию пазух носа.
Все инвазивные процедуры проводятся после аппликационной анестезии и анемизации полости носа.
Пункция верхнечелюстной пазухи связана с риском проникновения иглы в мягкие ткани щеки, глазницу и крылонёбную ямку. Также при процедуре может повредиться устье носослёзного канала, возникнуть кровотечение, а при попытке продувания пазухи в кровеносные сосуды может проникнуть воздух.
Хирургическое лечение
Показано при орбитальных или внутричерепных осложнениях, а также при продуктивной форме острого синусита, чаще возникающей при одонтогенном синусите.
Хирургическое лечение острого синусита включает:
Реабилитационный период длится около 14 дней.
Прогноз. Профилактика
Прогноз неосложнённой формы острого синусита благоприятный. Если пациент несвоевременно обратился к доктору, не соблюдал принципы антибиотикотерапии или подвергался постоянному переохлаждению, то острый синусит может перейти в хронический.






 Риносинусит (от латинского «воспаление в пазухе») называют иначе синуситом или синуитом.
Риносинусит (от латинского «воспаление в пазухе») называют иначе синуситом или синуитом.