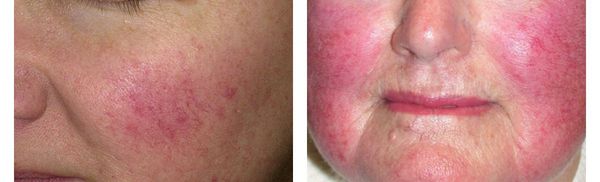
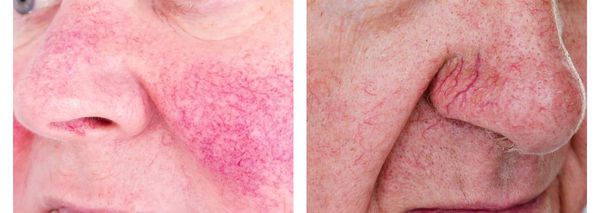
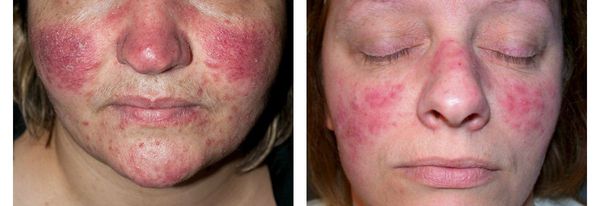
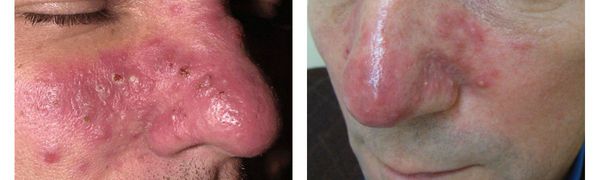
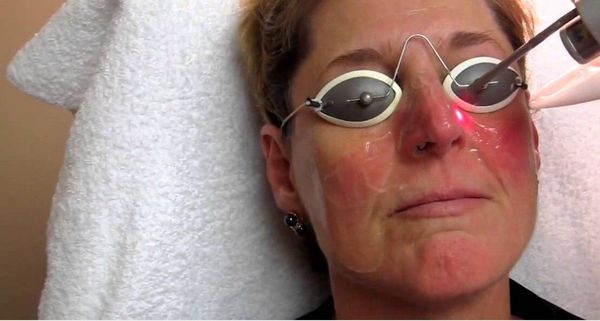
Чем лечить папуло пустулезная форма розацеа
Что такое розацеа (розовые угри)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дмитриевой Н.А., дерматолога со стажем в 21 год.
Определение болезни. Причины заболевания
Розацеа (розовые угри) — это хроническое кожное заболевание, сопровождающееся стойким расширением кожных капилляров, образованием папул и пустул (узелков и пузырьков), отёком и покраснением кожи. [1]
Заболевание поражает в основном кожу лица, хотя также может затрагивать и область шеи, груди, верхней части спины и волосистой части головы. Зачастую оно возникает у светлокожих женщин европеоидной расы в 30-50 лет. Среди жителей Европы его распространённость колеблется от 1,5 % до 10 %. [2]
Причины розацеа до конца не изучены. На сегодняшний день учёные считают, что в его развитии участвует одновременно множество факторов. Одни из них (внутренние или эндогенные факторы) создают благоприятную почву, но при этом не являются обязательным условием появления симптомов розацеа. Другие факторы (внешние или экзогенные) провоцируют возникновение тех или иных признаков болезни, если человек предрасположен к этому.
В общем развитию и прогрессированию розацеа способствуют следующие причины:
Симптомы розацеа
Основные симптомы розацеа:
Обычно розацеа протекает хронически, периодически обостряясь и стихая. Некоторые проявления (например, пустулы и папулы) развиваются только во время обострения болезни. Другие симптомы являются постоянными, т. е. присутствуют и в периоды обострений, и во время ремиссии. К ним относятся: стойкая диффузная эритема центральной части лица, телеангиэктазии и фиматозные изменения. [8]
Патогенез розацеа
При розацеа отмечается выброс и других вазоактивных медиаторов воспаления — гистамина, серотонина и простагландинов. [8]
Чрезмерное ультрафиолетовое облучение [6] также способно изменять тонус сосудов в силу повреждающего воздействия на сосудистую стенку, что приводит к её атонии и повышенной хрупкости. Кроме того, при УФ-облучении происходит деградация волокон дермы, что также делает кожу более уязвимой к воздействию внешних факторов.
Розацеа, спровоцированная приёмом кортикостероидных препаратов местного действия (особенно фторсодержащих), имеет особый механизм развития. Дело в том, что при поверхностном залегании внутрикожных мелких кровеносных сосудов, сеть которых особенно хорошо развита на лице предрасположенных к розацеа людей, кортикостероидные препараты всасываются более интенсивно. Кроме того, их своеобразное “депо” на поверхности кожи образуется в расширенных фолликулярных устьях, через которые они проникают в сальные железы. Длительное применение стероидных препаратов ухудшает бактерицидные свойства кожного покрова, истончает эпидермис, что повышает вероятность проникновения патогенных микроорганизмов в более глубокие слои кожи с последующим развитием воспаления.
Воспалительные процессы при появлении папул и пустул стимулируются также бактерией Bacillus oleronius, которую выделяют клещи рода демодекс. [16] Кроме того, в образовании пустулёзных элементов сыпи и нарушениях со стороны органов зрения нередко задействован эпидермальный стафилококк.
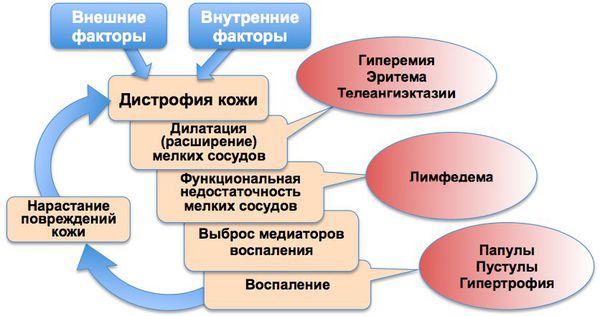
Хроническое воспаление сопровождается функциональной недостаточностью мелких кровеносных и лимфатических сосудов лица, что приводит к развитию отёка (лимфедемы), фиброзным изменениям и утолщениям кожи.
Основные патогенетические звенья розацеа
Классификация и стадии развития розацеа
Розацеа — это хроническая болезнь с чередующимися обострениями и ремиссиями, которая может протекать годами. Тем не менее, прослеживается определённая закономерность стадий патологического процесса, которая позволяет косвенно судить о давности заболевания. В типичном случае выделяют пять стадий: [1] [9] [10]
Выделяют четыре основных подтипа розацеа:
Отдельно рассматривают атипичные формы развития розацеа:
Осложнения розацеа
Длительно протекающее заболевание может иметь широкий спектр осложнений. К ним относятся: [1] [9]
Диагностика розацеа
Обязательный диагностический признак, указывающий именно на розацеа — это стойкая эритема центральной зоны лица, не захватывающая область кожи вокруг глаз и существующая не менее трёх месяцев.
В целом все диагностические критерии подразделяют на две группы:
Для постановки диагноза, как правило, необходимо наличие не менее двух критериев. [9]
Дополнительные инструментальные и лабораторные исследования необходимы для исключения других заболеваний со схожей симптоматикой (различные дерматиты, системные заболевания соединительной ткани и другие), а также для уточнения конкретного варианта течения и основных пусковых механизмов заболевания. От всего этого зависит выбор тактики лечения.
В диагностике розацеа могут быть использованы:
Лечение розацеа
Для успешного лечения розацеа необходимо наблюдаться одновременно у нескольких специалистов — дерматолога, эндокринолога, терапевта, гастроэнтеролога, офтальмолога, психолога и других. [7] [15] Также важно проводить лечение сопутствующих заболеваний — болезней ЖКТ и эндокринной системы. [4] [5]
Поскольку розацеа является хроническим заболеванием, полное его излечение, к сожалению, невозможно. Поэтому основными целями лечения в данном случае являются: [10]
Обязательные компоненты успешной борьбы с розацеа (по версии Национального общества розацеа США): [12]
Медикаментозное лечение:
Немедикаментозное лечение:
Лазеротерапия используется не только как самостоятельная процедура, но также входит в схему комплексного лечения на разных этапах развития розацеа. Проникая в дерму на глубину до 2 мм, лазерное излучение оказывает антисептическое и антибактериальное действие, что необходимо при лечении папулопустулезных форм розацеа. Лазерная коагуляция и коррекция сосудистых нарушений кожи при эритематозной и телеангиоэктатической формах способствуют достижению более стойкой и длительной ремиссии.
При выраженных фиматозных разрастаниях показано их хирургическое удаление и санация абсцедирующих образований.
Прогноз. Профилактика
Прогноз заболевания в основном благоприятный, за исключением редких случаев с тяжёлыми осложнениями (например, потеря зрения вследствие розацеа-кератита). Тем не менее оно значительно ухудшает социальную адаптацию и качество жизни пациента.
Течение заболевания в большинстве случаев можно успешно контролировать. [12] Благодаря комплексному лечению и систематическим профилактическим мерам можно достичь продолжительных стойких ремиссий и замедлить прогрессирование болезни.
Основные меры профилактики при розацеа заключаются в определении факторов, провоцирующих обострения в каждом конкретном случае, и минимизации их воздействия: [1] [2]
Для успешного лечения и профилактики рецидивов и осложнений важно также строго соблюдать нормы личной гигиены:
Когда розацеа имеет симптомы блефарита?
Блефарит и розацеа — два, казалось бы, совершенно различных заболевания. Блефарит относится к часто встречающимся болезням глаз, розацеа представляет собой разновидность хронического дерматоза. Между ними существует определенная связь, поскольку проявлениями глазного подтипа розацеа (офтальморозацеа) являются блефарит и конъюнктивит.
Что такое розацеа?
Розацеа — это хронический дерматоз, имеющий локализацию на коже лица, шеи и области декольте. Это заболевание периферических сосудов проявляется значительным спектром симптомов, которые различаются в зависимости от того или иного подтипа.
В этой статье
Данная болезнь является весьма распространенной. Однако наиболее часто подвержены ей представители европеоидной расы со светлой кожей, относящейся к I – II подтипам светочувствительности: жители таких стран, как Великобритания, Ирландия и, как ни странно, Италия, особенно южная ее часть. Обычно заболевание появляется, начиная с 40-летнего возраста, хотя отдельные признаки, например, гиперемия лица, могут присутствовать и у 20-летних. Обычно розацеа подвержены женщины, тем не менее у мужчин данное заболевание также встречается и имеет в большинстве случаев гораздо более сложное течение.
Виды и симптомы
В соответствии с современной классификацией выделяют 4 подтипа розацеа, имеющих различную симптоматику.
Эритемато-телеангиэктатический, протекание которого сопровождается следующими симптомами:
Папуло-пустулезный подтип, сопровождающийся такими проявлениями:
Фиматозный (гипертрофический) подтип, отличающийся наиболее тяжелым течением, проявляется симптомами:
Глазной подтип (офтальморозацеа) сопровождается такими заболеваниями, как блефарит и конъюнктивит и имеет следующую симптоматику:
В некоторых случаях состояние может осложняться, помимо блефарита, воспалением роговицы глаза (кератит), острым воспалением глубинных слоев склеры (склерит) либо воспалением радужки (ирит).
В большинстве случаев симптомы офтальморозацеа заметны уже при наличии выраженной кожной симптоматики и являются дополнительными критериями, позволяющими диагностировать заболевание. Однако у некоторого числа пациентов отмечается появление глазных симптомов еще до того, как наступает заметное поражение кожных покровов. В некоторых случаях кожа и глаза поражаются почти одновременно.
Причины появления розацеа
В этиологии данного заболевания выделяют значительное количество факторов, которые принято объединять по группам:
Факторы, осложняющие течение заболевания
Среди сопутствующих факторов, способных спровоцировать появление розацеа и усугубить ее протекание, значительное место занимают:
Стоит отметить, что выявление и устранение данных факторов в значительной степени облегчают процесс лечения розацеа и сопутствующих симптомов блефарита.
Дифференциальная диагностика
Для постановки диагноза требуется присутствие стойкой эритемы центральной части лица, которая беспокоит пациента на протяжении не менее 3-х месяцев. Более точное определение подтипа возможно при наличии хотя бы одного из дополнительных симптомов.
Чтобы лечение было назначено верно, врачу требуется дифференцировать розацеа с такими серьезными заболеваниями, как:
Общие рекомендации по терапии
Врач, наблюдающий больного розацеа, обязательно доводит до его сведения перечень необходимых рекомендаций. Они отличаются в зависимости от степени тяжести состояния пациента, его возрастных особенностей (особенно это касается женщин в климактерическом периоде). Лечебные мероприятия основываются на обеспечении ежедневного адекватного и полноценного ухода за пораженной кожей, имеющего целью восстановление ее защитных функций.
Как уже говорилось выше, важное значение придается определению и исключению сопутствующих факторов, усиливающих тяжесть состояния: травмирующее воздействие погодных условий, употребление острых/горячих блюд и напитков, а также алкоголя, неумеренность в еде, использование раздражающей косметики и пр.
К важным рекомендациям можно отнести применение солнцезащитных препаратов, необходимых для безопасности кожи. Средства должны выбираться с учетом высокой чувствительности пациентов, одновременно иметь достаточный солнцезащитный фактор, не обладать раздражающим воздействием.

Наименьшее раздражение способны вызвать индифферентные составы: диоксид титана или оксид цинка, которые блокируют солнечное излучение за счет физических свойств. При выборе крема с химическими УФ-фильтрами стоит отказаться от составов с лаурилсульфатом натрия, ментолом и камфарой, отдавая предпочтение силиконам — циклометикону либо диметикону. Силиконовые добавки обладают низкой комедогенностью, имеют водоотталкивающие свойства, уменьшают раздражающее воздействие химических УФ-фильтров.
Ежедневный уход за кожей больных допускает применение тонирующих косметических средств, имеющих легкую консистенцию, которые можно наносить от 1 до 2 раз на протяжении дня. Это может быть пудра либо взбалтываемая смесь-флюид. Применение подобных легких косметических средств не способно усугубить протекание болезни и позитивно влияет на общее самочувствие больного.
Как лечить розацеа?
Лечение розацеа должно осуществляться врачом-дерматологом. В тех случаях, когда речь идет о глазном подтипе, — офтальморозацеа — имеющем выраженные симптомы блефарита либо конъюнктивита (с опасностью поражения зрения), к процессу подключается офтальмолог.
Иногда продуктивным бывает получение консультаций у следующих врачей:
Как лечить розацеа эритемато-телеангиэктатического подтипа
Лечение отличается в зависимости от подтипа болезни и назначается исключительно лечащим врачом. В случае эритемы — покраснения кожных покровов, сопровождающегося появлением на лице сосудистых «звездочек» с отечностью кожи, — применяется наружное лечение. Для этого используется азелаиновая кислота. Крем (15%) или гель наносится на пораженную кожу дважды в сутки. Для обработки поверхности лица обычно достаточно 2,5 см средства. Улучшения ожидаются через 4 недели, но для достижения стабильного результата рекомендуется продолжать применять препарат на протяжении нескольких месяцев.
Для удаления следов розацеа врачом может быть назначена лазерная терапия: облучение длинно-импульсным неодимовым лазером (Nd:YAG-лазеры), безопасным для кожи любого фототипа.
В некоторых случаях эффективным бывает применение микротоковой терапии либо криотерапии.
Лечение розацеа папуло-пустулезного подтипа
Заболевание данного подтипа характеризуется появлением папул яркого красного цвета, имеющих тенденцию превращения в гнойники, а также отечностью в области высыпаний.
При состоянии легкой либо средней степени тяжести врачом назначается комплексное лечение, включающее обработку кожи кремом или гелем с азелаиновой кислотой в комбинации с применением крема или геля «Метронидазола», которое может совмещаться с коротким курсом антибактериальных средств перорально («Доксициклин», «Эритромицин», «Кларитромицин»).
В целях уменьшения эритемы может быть назначена мазь «Такролимус» (0,03%, 0,1 %) либо 1% крем «Пимекролимус». Выбор средства осуществляет лечащий врач с учетом отсутствия признаков улучшение на фоне применения средств с азелаиновой кислотой.
При тяжелом состоянии врач может назначить длительное лечение «Доксициклином» (4-х недельным курсом с последующим уменьшением дозы на 50%). По показаниям (при резистентной к лечению болезни) могут быть назначены также низкие дозы «Изотретиноина» на протяжении 4-6 месяцев.
«Изотретиноин» относится к системным ретиноидам, имеет тератогенное действие и ни в коем случае не может быть использован для самостоятельного лечения, поскольку имеет серьезные побочные эффекты. При его назначении раз в 2 недели необходимо осуществлять контроль химического состава крови по 8 основным параметрам, позволяющий своевременно оценивать состояние печени и липидного обмена.
Также необходимо помнить, что в случае планирования беременности на протяжении 1 месяца после отмены этого препарата должен быть выдержан контрацептивный период в связи с высокой опасностью для здоровья ребенка.
Лечение фимозного (гипертрофического) подтипа
Гипертрофический подтип розацеа имеет наиболее тяжелое течение. Он проявляется нагрубанием и утолщением кожной ткани, появлением шишковидных образований, которые могут располагаться по всему лицу на поверхности ушных раковин и даже век. На начальной стадии при незначительных проявлениях врачом назначается монотерапия «Изотретиноином», которая бывает довольно эффективна.
Однако при запущенном заболевании требуется обязательная консультация хирурга, который, скорее всего, порекомендует хирургическое иссечение пораженных тканей.
Как лечить розацеа с симптомами блефарита?
Офтальморозацеа, или розацеа с симптомами блефарита, может быть сложна для диагностирования в связи с тем, что глазные симптомы иногда появляются несколько раньше кожных проявлений. Это может быть светобоязнь, жжение в области век, появление на краях век рецидивирующих «узелков», похожих на ячмень (халязион), покраснение конъюнктивы и пр.
При обращении к врачу назначают препараты с содержанием природного антибиотика — фузидиевой кислоты — на край века. Возможно применение системных тетрациклинов с целью снижения продукции липазы. В зависимости от тяжести состояния может быть назначен «Метронидазол». Для осуществления ухода рекомендуется очистка век слабо щелочными растворами. Для уменьшения дискомфорта и устранения симптомов «сухого глаза» обычно назначаются препараты искусственной слезы.
Поддерживающая терапия
Поскольку розацеа представляет собой хронический воспалительный дерматоз, после прохождения основного курса лечения необходима поддерживающая терапия: азелаиновая кислота (гель 15%) либо «Метронидазол» (гель 0,75%), применяемые 2 раза в день наружно на протяжении 6 месяцев.
Хотя розацеа относится к неизлечимым заболеваниям, но при правильном подходе поддается медикаментозной коррекции, позволяющей заметно улучшить самочувствие пациента. Следует помнить, что лечение розацеа должно осуществляться исключительно под врачебным контролем.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Ведение пациентов с розацеа
Ведение пациентов с розацеа
Абстракт
Розацеа-это хроническое воспалительное заболевание кожи, которое разделяют на 4 подтипа: эритематозно-телеангиэктатический, папуло-пустулезный, фиматозный и офтальморозацеа.
Цель
Рассмотреть различные виды лечения для всех подтипов.
Методы
Авторы статьи разделили лечение розацеа на три основные категории: обучение пациента, уход за кожей и фармакологические/процедурные мероприятия.
Результаты
Покраснения лучше предотвратить, чем лечить, избегая конкретных триггеров, уменьшая трансэпидермальную потерю воды за счет увлажнителей и фотозащитных средств. Неселективные β-блокаторы и α2-адренергические агонисты уменьшают эритему и приливы к лицу. Топический агонист α-адренорецепторов 0,5% бримонидин тартрат уменьшает стойкое покраснение лица. Внутрикожные инъекции ботулотоксина являются практически безопасными и эффективными для лечения эритемы. Лазеры на красителях с накачкой лазера, калий-титанил-фосфат и импульсный лазер на красителе, интенсивный импульсный видимый свет используется для телеангиэктазий. Крем 1% метронидазола и крем 15% азелаиновой кислота используют для уменьшения выраженности эритемы. Для лечения папуло-пустулезной розацеа используют как системные, так и топические средства лечения. Системные средства включают метронидазол, доксициклин, миноциклин, кларитромицин и изотретиноин, в то время как из местных средств используют 0,75% метронидазол, 20 или 15% азелаиновая кислота, альбуцид-натрий, 1% ивермектин, 5% перметрин и ретинол. Офтальморозацеа можно лечить с помощью системных или топических антибиотиков. Ринофима может быть исправлена путем дерматохиругических процедур, декортикации и различных типов лазеров.
Введение
Розацеа представляет собой хроническое воспалительное заболевание, которое затрагивает 10% населения. Распространенность розацеа является самой высокой среди светлокожих людей. Комитет из 17 медицинских экспертов по всему миру определили четыре подтипа розацеа. К ним относятся:
Многие пациенты испытывают признаки более чем одного подтипа в то же время, и так же часто один подтип может переходить в другой. В то время как розацеа может перейти из одного подтипа в другой, каждый отдельный признак или симптом может прогрессировать от легкой до тяжелой степени. Поэтому рекомендуется ранняя диагностика и лечение. Лечение направлено на основании подтипа пациентов. Пациентам, которые считают, что они часто имеют эпизоды покраснений или имеют семейную историю розацеа, рекомендуется избегать физиологических и экологических раздражителей, которые могут вызвать повышенное покраснение лица. Топические агенты, такие как метронидазол, азелаиновая кислота, ивермектин, или сера являются эффективными в управлении розацеа [1].
Пациенты, у которых эритематозно-телеангиэктатический и папуло-пустулезный тип розацеа могут получить эффект от использования системных антибиотиков, таких как тетрациклин, а в тяжелых или упорных случаях может быть использован изотретиноин, для лучшего контролирования течения розацеа. У пациентов с вовлечением глаз может быть длительный курс антибиотика и использования геля метронидазола. Хирургическая альтернатива, т. е. лазерная терапия рекомендуется для лечения телеангиэктазий и ринофимы. Топические α-адренергические агонисты и косметическая маскировка могут быть рассмотрены, чтобы покрыть признаки розацеа [2].
Проявления розацеа на кожи лица может иметь значительное влияние на самочувствие пациентов, а также социального и эмоционального здоровья. Пациенты с розацеа сообщили, что испытывают такие негативные эффекты как низкая самооценка, низкая уверенность в себе, и снижение социальных взаимодействий. Улучшение клинических симптомов розацеа улучшает эмоциональное благополучие и качество жизни пациента. Поскольку лекарство от розацеа пока не существует, ведение пациентов и схемы лечения предназначены для подавления воспалительных очагов, эритемы и в меньшей степени, телеангиэктазий связанных с розацеа. С широким разнообразием системных и топических агентов для эффективного лечения розацеа, пациентам больше не нужно чувствовать себя неловко из-за своей болезни. Эта статья содержит краткий обзор методов лечения и ведения розацеа и она сосредоточена на трех основных категориях: образование пациента, уход за кожей, а также фармакологические/процедурные мероприятий.
Эритематозно-телеангиэктатический подтип розацеа
Эритематозно-телеангиэктатический подтип розацеа характеризуется преходящим эпизодом прилива к коже лица и упорной центральной лицевой эритемой. Диффузная эритема лица — это частая находка у пациентов с розацеа и в дальнейшем может привести к стойкой эритеме. Покраснение может также включать уши и верхнюю часть груди, периорбитальная область, как правило свободна от эритемы; телеангиэктазии также являются симптомом.
Избегание раздражителей
Покраснение лучше предотвратить, нежели лечить, поэтому следует обучать пациентов. Пациентам, которые считают, что они часто имеют эпизоды покраснений или имеют семейную историю розацеа, рекомендуется избегать физиологических и экологических раздражителей таких как:
-стимулы внешней среды: воздействие перепадов температуры, как высокой, так и низкой, движение к теплой или горячей среды от холодной, холодный ветер, тепло от солнечного света и тяжелые солнечные ожоги;
-эмоциональные раздражители: стресс и беспокойство;
-физиологические раздражители: некоторые продукты и напитки, включая алкоголь, кофеин, острую пища; физические нагрузки;
экзогенные раздражители: микродермабразия, химический пилинг, и продукты, содержащие спирт, ментол, мяту перечную, эвкалипт, гвоздичное масел и другие раздражители [2].
Уход за кожей
Правильный уход за кожей играет важную роль в поддержании ремиссии и облегчения симптомов розацеа. Увлажняющие средства являются важным аспектом лечения розацеа, потому что при розацеа у кожи увеличивается трансэпидермальная потеря воды. Блокирования ультрафиолетового света очень важно; использование солнцезащитных средств снижают выработку LL-37 и последующего производства активных форм кислорода, что может спровоцировать розацеа.
Медикаментозное лечение
Топические агонисты α-адренергических рецепторов, уменьшают стойкое покраснение лица при розацеа за счет сосудосуживающего действия на дермальные кровеносные сосуды. Бримонидин тартрат 0.5% одобрен в США для лечения эритемы при розацеа. Оксиметазолин также значительно снижает эритему у больных с розацеа [3].
Клонидин в дозах 0,05 мг два раза в день приводит к уменьшению проявлений покраснений. При этой дозе не наблюдается снижения артериального давления, но было отмечено что может быть снижение базовой скуловой температуры за счет периферической вазоконстрикции. Хотя некоторые пациенты удивительно хорошо отвечают на клонидин, ответчики клинически не идентифицируются до лечения. Поскольку контроль этой функции розацеа очень сложен, то может быть использован пробный курс [4].
Процедуры: лазер, интенсивный импульсный свет и инъекции ботулотоксина
Различные лазеры применяются для лечения розацеа. Лазер с ламповой накачкой дальнего импульса (1064 нм в длину) и калий-титанилоксалат-фосфатный лазер используют при лечении телеангиэктазий лица [4]. Лечение розацеа с использованием лазеров нового поколения, высокой энергии,595-нм длиной импульсов улучшает течение розацеа с очень благоприятным профилем безопасности в отличие от лазеров раннего поколения. Новые возможности V-луча обеспечивают ультрадлинный продолжительный импульс на мишени кровеносных сосудов. Это уменьшает пурпуру, а также может приводить к репарации нарушенные кровеносные сосуды, связанные с розацеа, что является более удобным методом для пациентов [5]. Длинно-импульсный неодим-иттрий-алюминиевый гранат лазер является безопасным и эффективным средством для лечения сосудистых и воспалительных поражений розацеа.
Интенсивный пульсирующий свет является безопасным и эффективным для лечения розацеа [7]. Он является неинвазивным и неаблятивным методом лечения, который использует импульсы видимого света высокой интенсивности для улучшения внешнего вида сосудистых поражений розацеа. Интенсивный импульсный свет является световым импульсом, который направлен на красный пигмент в крови, который нагревает и разрушает пигмент, не влияя на кожу или другие ткани. Интенсивный импульсный свет (540-950 нм) является безопасным и эффективным средством для лечения розацеа-ассоциированной эритемы [8].
Несколько недавних докладов показывают возможные действия ботулотоксина на эритему. Ботулинотоксин работает как нейромодулятор в нервно-мышечном соединении. Химическая денервация с помощью ботулотоксина, мешает нормальным сигнальным путям ацетилхолина и может обеспечить симптоматическую помощь пациентам с тяжелым покраснением лица. Инъекции ботулотоксина могут быть эффективной и практически безопасной терапией для пациентов с рефрактерной эритемой и может рассматриваться как разумное дополнение к терапевтическим вариантам, особенно, если другие методы лечения не принесли успеха [9].
Папуло-пустулезный подтип розацеа
Папуло-пустулезный подтип розацеа характеризуется стойкой центральной лицевой эритема и воспалительными папулами, и пустулами, которые носят преходящий характер.
Уход за кожей
Уходу за кожей и избегание конкретных триггеров или усугубляющих факторов, таких как ветер, острая пища, алкоголь, горячие напитки, ультрафиолетовый свет, физический или психологический стресс, лекарства также играет важную роль в лечении этого подтипа.
Медикаментозное лечение
Топический альбуцид натрия, 10% альбуцид натрия с 5% серы, являются эффективными в лечении пациентов с розацеа, особенно тех, у кого сопутствующим заболеванием является себорейным дерматитом. Эффективность альбуцида натрия сообщалась при папуло-пустулезной розацеа. Он способствует уменьшению воспалительных высыпаний и покраснений кожи. Самые распространенные побочные реакции после его применения включают сухость, эритемы и раздражение в месте применения, что приводит к снижению частоты применения [3.]
Топический метронидазол 1 и 0,75%, считается эффективным в лечении розацеа из-за своей способности к снижению фагоцитарной генерации активных форм кислорода и неактивно существующего производства активных форм кислорода. Он был использован в качестве местного лечения розацеа на протяжении десятилетий. Метронидазол является эффективным в уменьшении эритемы, папул и пустул в нескольких исследованиях у пациентов с умеренной и тяжелой розацеа. 0,75 и 1% крема оказались одинаково эффективны в уменьшении эритемы, папул и пустул при нанесении один раз в день, а также было показаны, для поддержания ремиссии после прекращения лечения. В целом, местное применение метронидазола представляется безопасным и хорошо переносится. Раздражение и дерматит-наиболее часто наблюдаемые побочные реакций [10].
Азелаиновая кислота 15% в виде геля и 20% крем показали снижение экспрессии калликреина 5 и кателицидина, два важных компонента воспалительного каскада при розацеа. Исследования показали, что 70-80% пациентов при использовании азелаиновой кислоты сообщали о полной ремиссии или значительном улучшение симптомов розацеа. Ежедневное применение азелаиновой кислоты является эффективным и обычно хорошо переносится. Раздражение, сухость и кратковременное жжение являются наиболее частыми побочными реакциями [10].
Топический ивермектин 1% крем является новым препаратом для лечения папуло-пустулезного подтипа розацеа. Он убивает демодекса, который находится в волосяных единицах пациентов. Механизм его действия при розацеа неизвестен, но он обладает противовоспалительным действием, снижает клеточной и гуморальной иммунитет, включая фагоцитоз и хемотаксис нейтрофилов, а также регулирует ФНО-α, интерлейкинов- ИЛ-1b и ИЛ-10. Воспалительные механизмы по всей видимости, играют доминирующую роль в развитии папул и пустул при розацеа [11,12]. Ивермектин 1% крем показал значительное снижение воспалительных поражений. Наиболее распространенными побочными эффектами являются раздражение, сухость и жжение.
Топические ретиноиды показаны для восстановления фото-поврежденной кожи путем стимулирования ремоделирования соединительной ткани и снижением регуляции Toll-like рецепторов. Было предположение, что топические ретиноиды могут быть эффективными в уменьшении симптомов розацеа изменяя действие ультрафиолетового излучения и снижением содержания Toll-like 2 рецепторов [13]. В нескольких исследованиях сообщалось о клиническом уменьшение эритемы, папул и пустул, телеангиэктазий, но с потенциалом для раздражения [13,14].
Топические ингибиторы кальциневрина могут быть эффективными в снижении симптомов розацеа из-за их способности ингибировать Т-клеточную активацию, тем самым предотвращая высвобождение провоспалительных цитокинов. Ингибиторы кальциневрина были использованы для лечения папуло-пустулезного типа розацеа и покраснения, и привели к значительному улучшению эритемы в открытых исследованиях, но с потенциалом раздражения [15].
Перметрин крем 5% показал эффективность для лечения демодекоза кожи и уменьшения эритемы и папул, но не показал эффект при пустулах и телеангиэктазий [16].
Празиквантел мазь 3% дважды в день значительно снижает количество папул и пустул у больных розацеа. Этот агент обладает способностью лечить кожный демодекоз в качестве противопаразитарного средства, а также имеет противовоспалительной активностью [17].
Системные препараты
Тетрациклины были основой системной терапии розацеа на протяжении десятилетий. Противовоспалительные дозировки доксициклина Чтобы увидеть комментарии, войдите или зарегистрируйтесь
Что такое розацеа (розовые угри)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Дмитриевой Н.А., дерматолога со стажем в 21 год.
Определение болезни. Причины заболевания
Розацеа (розовые угри) — это хроническое кожное заболевание, сопровождающееся стойким расширением кожных капилляров, образованием папул и пустул (узелков и пузырьков), отёком и покраснением кожи. [1]
Заболевание поражает в основном кожу лица, хотя также может затрагивать и область шеи, груди, верхней части спины и волосистой части головы. Зачастую оно возникает у светлокожих женщин европеоидной расы в 30-50 лет. Среди жителей Европы его распространённость колеблется от 1,5 % до 10 %. [2]
Причины розацеа до конца не изучены. На сегодняшний день учёные считают, что в его развитии участвует одновременно множество факторов. Одни из них (внутренние или эндогенные факторы) создают благоприятную почву, но при этом не являются обязательным условием появления симптомов розацеа. Другие факторы (внешние или экзогенные) провоцируют возникновение тех или иных признаков болезни, если человек предрасположен к этому.
В общем развитию и прогрессированию розацеа способствуют следующие причины:
Симптомы розацеа
Основные симптомы розацеа:
Обычно розацеа протекает хронически, периодически обостряясь и стихая. Некоторые проявления (например, пустулы и папулы) развиваются только во время обострения болезни. Другие симптомы являются постоянными, т. е. присутствуют и в периоды обострений, и во время ремиссии. К ним относятся: стойкая диффузная эритема центральной части лица, телеангиэктазии и фиматозные изменения. [8]
Патогенез розацеа
При розацеа отмечается выброс и других вазоактивных медиаторов воспаления — гистамина, серотонина и простагландинов. [8]
Чрезмерное ультрафиолетовое облучение [6] также способно изменять тонус сосудов в силу повреждающего воздействия на сосудистую стенку, что приводит к её атонии и повышенной хрупкости. Кроме того, при УФ-облучении происходит деградация волокон дермы, что также делает кожу более уязвимой к воздействию внешних факторов.
Розацеа, спровоцированная приёмом кортикостероидных препаратов местного действия (особенно фторсодержащих), имеет особый механизм развития. Дело в том, что при поверхностном залегании внутрикожных мелких кровеносных сосудов, сеть которых особенно хорошо развита на лице предрасположенных к розацеа людей, кортикостероидные препараты всасываются более интенсивно. Кроме того, их своеобразное “депо” на поверхности кожи образуется в расширенных фолликулярных устьях, через которые они проникают в сальные железы. Длительное применение стероидных препаратов ухудшает бактерицидные свойства кожного покрова, истончает эпидермис, что повышает вероятность проникновения патогенных микроорганизмов в более глубокие слои кожи с последующим развитием воспаления.
Воспалительные процессы при появлении папул и пустул стимулируются также бактерией Bacillus oleronius, которую выделяют клещи рода демодекс. [16] Кроме того, в образовании пустулёзных элементов сыпи и нарушениях со стороны органов зрения нередко задействован эпидермальный стафилококк.
Хроническое воспаление сопровождается функциональной недостаточностью мелких кровеносных и лимфатических сосудов лица, что приводит к развитию отёка (лимфедемы), фиброзным изменениям и утолщениям кожи.
Основные патогенетические звенья розацеа
Классификация и стадии развития розацеа
Розацеа — это хроническая болезнь с чередующимися обострениями и ремиссиями, которая может протекать годами. Тем не менее, прослеживается определённая закономерность стадий патологического процесса, которая позволяет косвенно судить о давности заболевания. В типичном случае выделяют пять стадий: [1] [9] [10]
Выделяют четыре основных подтипа розацеа:
Отдельно рассматривают атипичные формы развития розацеа:
Осложнения розацеа
Длительно протекающее заболевание может иметь широкий спектр осложнений. К ним относятся: [1] [9]
Диагностика розацеа
Обязательный диагностический признак, указывающий именно на розацеа — это стойкая эритема центральной зоны лица, не захватывающая область кожи вокруг глаз и существующая не менее трёх месяцев.
В целом все диагностические критерии подразделяют на две группы:
Для постановки диагноза, как правило, необходимо наличие не менее двух критериев. [9]
Дополнительные инструментальные и лабораторные исследования необходимы для исключения других заболеваний со схожей симптоматикой (различные дерматиты, системные заболевания соединительной ткани и другие), а также для уточнения конкретного варианта течения и основных пусковых механизмов заболевания. От всего этого зависит выбор тактики лечения.
В диагностике розацеа могут быть использованы:
Лечение розацеа
Для успешного лечения розацеа необходимо наблюдаться одновременно у нескольких специалистов — дерматолога, эндокринолога, терапевта, гастроэнтеролога, офтальмолога, психолога и других. [7] [15] Также важно проводить лечение сопутствующих заболеваний — болезней ЖКТ и эндокринной системы. [4] [5]
Поскольку розацеа является хроническим заболеванием, полное его излечение, к сожалению, невозможно. Поэтому основными целями лечения в данном случае являются: [10]
Обязательные компоненты успешной борьбы с розацеа (по версии Национального общества розацеа США): [12]
Медикаментозное лечение:
Немедикаментозное лечение:
Лазеротерапия используется не только как самостоятельная процедура, но также входит в схему комплексного лечения на разных этапах развития розацеа. Проникая в дерму на глубину до 2 мм, лазерное излучение оказывает антисептическое и антибактериальное действие, что необходимо при лечении папулопустулезных форм розацеа. Лазерная коагуляция и коррекция сосудистых нарушений кожи при эритематозной и телеангиоэктатической формах способствуют достижению более стойкой и длительной ремиссии.
При выраженных фиматозных разрастаниях показано их хирургическое удаление и санация абсцедирующих образований.
Прогноз. Профилактика
Прогноз заболевания в основном благоприятный, за исключением редких случаев с тяжёлыми осложнениями (например, потеря зрения вследствие розацеа-кератита). Тем не менее оно значительно ухудшает социальную адаптацию и качество жизни пациента.
Течение заболевания в большинстве случаев можно успешно контролировать. [12] Благодаря комплексному лечению и систематическим профилактическим мерам можно достичь продолжительных стойких ремиссий и замедлить прогрессирование болезни.
Основные меры профилактики при розацеа заключаются в определении факторов, провоцирующих обострения в каждом конкретном случае, и минимизации их воздействия: [1] [2]
Для успешного лечения и профилактики рецидивов и осложнений важно также строго соблюдать нормы личной гигиены:
Когда розацеа имеет симптомы блефарита?
Блефарит и розацеа — два, казалось бы, совершенно различных заболевания. Блефарит относится к часто встречающимся болезням глаз, розацеа представляет собой разновидность хронического дерматоза. Между ними существует определенная связь, поскольку проявлениями глазного подтипа розацеа (офтальморозацеа) являются блефарит и конъюнктивит.
Что такое розацеа?
Розацеа — это хронический дерматоз, имеющий локализацию на коже лица, шеи и области декольте. Это заболевание периферических сосудов проявляется значительным спектром симптомов, которые различаются в зависимости от того или иного подтипа.
В этой статье
Данная болезнь является весьма распространенной. Однако наиболее часто подвержены ей представители европеоидной расы со светлой кожей, относящейся к I – II подтипам светочувствительности: жители таких стран, как Великобритания, Ирландия и, как ни странно, Италия, особенно южная ее часть. Обычно заболевание появляется, начиная с 40-летнего возраста, хотя отдельные признаки, например, гиперемия лица, могут присутствовать и у 20-летних. Обычно розацеа подвержены женщины, тем не менее у мужчин данное заболевание также встречается и имеет в большинстве случаев гораздо более сложное течение.
Виды и симптомы
В соответствии с современной классификацией выделяют 4 подтипа розацеа, имеющих различную симптоматику.
Эритемато-телеангиэктатический, протекание которого сопровождается следующими симптомами:
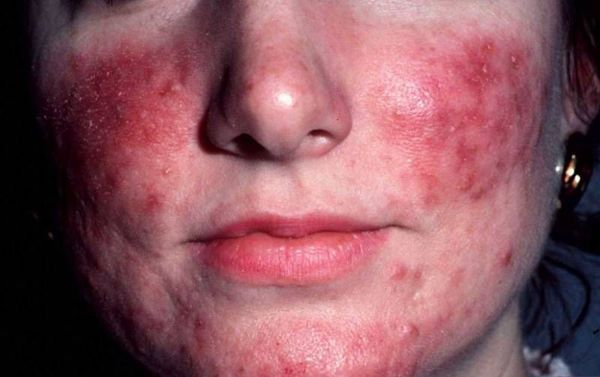
Папуло-пустулезный подтип, сопровождающийся такими проявлениями:
Фиматозный (гипертрофический) подтип, отличающийся наиболее тяжелым течением, проявляется симптомами:
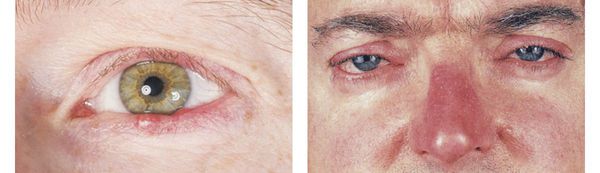
Глазной подтип (офтальморозацеа) сопровождается такими заболеваниями, как блефарит и конъюнктивит и имеет следующую симптоматику:
В некоторых случаях состояние может осложняться, помимо блефарита, воспалением роговицы глаза (кератит), острым воспалением глубинных слоев склеры (склерит) либо воспалением радужки (ирит).
В большинстве случаев симптомы офтальморозацеа заметны уже при наличии выраженной кожной симптоматики и являются дополнительными критериями, позволяющими диагностировать заболевание. Однако у некоторого числа пациентов отмечается появление глазных симптомов еще до того, как наступает заметное поражение кожных покровов. В некоторых случаях кожа и глаза поражаются почти одновременно.
Причины появления розацеа
В этиологии данного заболевания выделяют значительное количество факторов, которые принято объединять по группам:
Факторы, осложняющие течение заболевания
Среди сопутствующих факторов, способных спровоцировать появление розацеа и усугубить ее протекание, значительное место занимают:
Стоит отметить, что выявление и устранение данных факторов в значительной степени облегчают процесс лечения розацеа и сопутствующих симптомов блефарита.
Дифференциальная диагностика
Для постановки диагноза требуется присутствие стойкой эритемы центральной части лица, которая беспокоит пациента на протяжении не менее 3-х месяцев. Более точное определение подтипа возможно при наличии хотя бы одного из дополнительных симптомов.
Чтобы лечение было назначено верно, врачу требуется дифференцировать розацеа с такими серьезными заболеваниями, как:
Общие рекомендации по терапии
Врач, наблюдающий больного розацеа, обязательно доводит до его сведения перечень необходимых рекомендаций. Они отличаются в зависимости от степени тяжести состояния пациента, его возрастных особенностей (особенно это касается женщин в климактерическом периоде). Лечебные мероприятия основываются на обеспечении ежедневного адекватного и полноценного ухода за пораженной кожей, имеющего целью восстановление ее защитных функций.
Как уже говорилось выше, важное значение придается определению и исключению сопутствующих факторов, усиливающих тяжесть состояния: травмирующее воздействие погодных условий, употребление острых/горячих блюд и напитков, а также алкоголя, неумеренность в еде, использование раздражающей косметики и пр.
К важным рекомендациям можно отнести применение солнцезащитных препаратов, необходимых для безопасности кожи. Средства должны выбираться с учетом высокой чувствительности пациентов, одновременно иметь достаточный солнцезащитный фактор, не обладать раздражающим воздействием.

Наименьшее раздражение способны вызвать индифферентные составы: диоксид титана или оксид цинка, которые блокируют солнечное излучение за счет физических свойств. При выборе крема с химическими УФ-фильтрами стоит отказаться от составов с лаурилсульфатом натрия, ментолом и камфарой, отдавая предпочтение силиконам — циклометикону либо диметикону. Силиконовые добавки обладают низкой комедогенностью, имеют водоотталкивающие свойства, уменьшают раздражающее воздействие химических УФ-фильтров.
Ежедневный уход за кожей больных допускает применение тонирующих косметических средств, имеющих легкую консистенцию, которые можно наносить от 1 до 2 раз на протяжении дня. Это может быть пудра либо взбалтываемая смесь-флюид. Применение подобных легких косметических средств не способно усугубить протекание болезни и позитивно влияет на общее самочувствие больного.
Как лечить розацеа?
Лечение розацеа должно осуществляться врачом-дерматологом. В тех случаях, когда речь идет о глазном подтипе, — офтальморозацеа — имеющем выраженные симптомы блефарита либо конъюнктивита (с опасностью поражения зрения), к процессу подключается офтальмолог.
Иногда продуктивным бывает получение консультаций у следующих врачей:
Как лечить розацеа эритемато-телеангиэктатического подтипа
Лечение отличается в зависимости от подтипа болезни и назначается исключительно лечащим врачом. В случае эритемы — покраснения кожных покровов, сопровождающегося появлением на лице сосудистых «звездочек» с отечностью кожи, — применяется наружное лечение. Для этого используется азелаиновая кислота. Крем (15%) или гель наносится на пораженную кожу дважды в сутки. Для обработки поверхности лица обычно достаточно 2,5 см средства. Улучшения ожидаются через 4 недели, но для достижения стабильного результата рекомендуется продолжать применять препарат на протяжении нескольких месяцев.
Для удаления следов розацеа врачом может быть назначена лазерная терапия: облучение длинно-импульсным неодимовым лазером (Nd:YAG-лазеры), безопасным для кожи любого фототипа.
В некоторых случаях эффективным бывает применение микротоковой терапии либо криотерапии.
Лечение розацеа папуло-пустулезного подтипа
Заболевание данного подтипа характеризуется появлением папул яркого красного цвета, имеющих тенденцию превращения в гнойники, а также отечностью в области высыпаний.
При состоянии легкой либо средней степени тяжести врачом назначается комплексное лечение, включающее обработку кожи кремом или гелем с азелаиновой кислотой в комбинации с применением крема или геля «Метронидазола», которое может совмещаться с коротким курсом антибактериальных средств перорально («Доксициклин», «Эритромицин», «Кларитромицин»).
В целях уменьшения эритемы может быть назначена мазь «Такролимус» (0,03%, 0,1 %) либо 1% крем «Пимекролимус». Выбор средства осуществляет лечащий врач с учетом отсутствия признаков улучшение на фоне применения средств с азелаиновой кислотой.
При тяжелом состоянии врач может назначить длительное лечение «Доксициклином» (4-х недельным курсом с последующим уменьшением дозы на 50%). По показаниям (при резистентной к лечению болезни) могут быть назначены также низкие дозы «Изотретиноина» на протяжении 4-6 месяцев.
«Изотретиноин» относится к системным ретиноидам, имеет тератогенное действие и ни в коем случае не может быть использован для самостоятельного лечения, поскольку имеет серьезные побочные эффекты. При его назначении раз в 2 недели необходимо осуществлять контроль химического состава крови по 8 основным параметрам, позволяющий своевременно оценивать состояние печени и липидного обмена.
Также необходимо помнить, что в случае планирования беременности на протяжении 1 месяца после отмены этого препарата должен быть выдержан контрацептивный период в связи с высокой опасностью для здоровья ребенка.
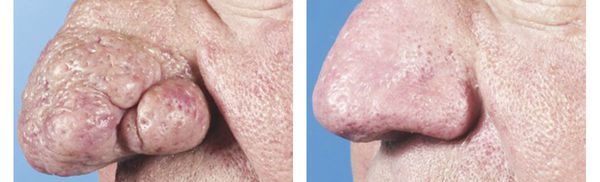
Лечение фимозного (гипертрофического) подтипа
Гипертрофический подтип розацеа имеет наиболее тяжелое течение. Он проявляется нагрубанием и утолщением кожной ткани, появлением шишковидных образований, которые могут располагаться по всему лицу на поверхности ушных раковин и даже век. На начальной стадии при незначительных проявлениях врачом назначается монотерапия «Изотретиноином», которая бывает довольно эффективна.
Однако при запущенном заболевании требуется обязательная консультация хирурга, который, скорее всего, порекомендует хирургическое иссечение пораженных тканей.
Как лечить розацеа с симптомами блефарита?
Офтальморозацеа, или розацеа с симптомами блефарита, может быть сложна для диагностирования в связи с тем, что глазные симптомы иногда появляются несколько раньше кожных проявлений. Это может быть светобоязнь, жжение в области век, появление на краях век рецидивирующих «узелков», похожих на ячмень (халязион), покраснение конъюнктивы и пр.
При обращении к врачу назначают препараты с содержанием природного антибиотика — фузидиевой кислоты — на край века. Возможно применение системных тетрациклинов с целью снижения продукции липазы. В зависимости от тяжести состояния может быть назначен «Метронидазол». Для осуществления ухода рекомендуется очистка век слабо щелочными растворами. Для уменьшения дискомфорта и устранения симптомов «сухого глаза» обычно назначаются препараты искусственной слезы.
Поддерживающая терапия
Поскольку розацеа представляет собой хронический воспалительный дерматоз, после прохождения основного курса лечения необходима поддерживающая терапия: азелаиновая кислота (гель 15%) либо «Метронидазол» (гель 0,75%), применяемые 2 раза в день наружно на протяжении 6 месяцев.
Хотя розацеа относится к неизлечимым заболеваниям, но при правильном подходе поддается медикаментозной коррекции, позволяющей заметно улучшить самочувствие пациента. Следует помнить, что лечение розацеа должно осуществляться исключительно под врачебным контролем.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Ведение пациентов с розацеа
Ведение пациентов с розацеа
Абстракт
Розацеа-это хроническое воспалительное заболевание кожи, которое разделяют на 4 подтипа: эритематозно-телеангиэктатический, папуло-пустулезный, фиматозный и офтальморозацеа.
Цель
Рассмотреть различные виды лечения для всех подтипов.
Методы
Авторы статьи разделили лечение розацеа на три основные категории: обучение пациента, уход за кожей и фармакологические/процедурные мероприятия.
Результаты
Покраснения лучше предотвратить, чем лечить, избегая конкретных триггеров, уменьшая трансэпидермальную потерю воды за счет увлажнителей и фотозащитных средств. Неселективные β-блокаторы и α2-адренергические агонисты уменьшают эритему и приливы к лицу. Топический агонист α-адренорецепторов 0,5% бримонидин тартрат уменьшает стойкое покраснение лица. Внутрикожные инъекции ботулотоксина являются практически безопасными и эффективными для лечения эритемы. Лазеры на красителях с накачкой лазера, калий-титанил-фосфат и импульсный лазер на красителе, интенсивный импульсный видимый свет используется для телеангиэктазий. Крем 1% метронидазола и крем 15% азелаиновой кислота используют для уменьшения выраженности эритемы. Для лечения папуло-пустулезной розацеа используют как системные, так и топические средства лечения. Системные средства включают метронидазол, доксициклин, миноциклин, кларитромицин и изотретиноин, в то время как из местных средств используют 0,75% метронидазол, 20 или 15% азелаиновая кислота, альбуцид-натрий, 1% ивермектин, 5% перметрин и ретинол. Офтальморозацеа можно лечить с помощью системных или топических антибиотиков. Ринофима может быть исправлена путем дерматохиругических процедур, декортикации и различных типов лазеров.
Введение
Розацеа представляет собой хроническое воспалительное заболевание, которое затрагивает 10% населения. Распространенность розацеа является самой высокой среди светлокожих людей. Комитет из 17 медицинских экспертов по всему миру определили четыре подтипа розацеа. К ним относятся:
Многие пациенты испытывают признаки более чем одного подтипа в то же время, и так же часто один подтип может переходить в другой. В то время как розацеа может перейти из одного подтипа в другой, каждый отдельный признак или симптом может прогрессировать от легкой до тяжелой степени. Поэтому рекомендуется ранняя диагностика и лечение. Лечение направлено на основании подтипа пациентов. Пациентам, которые считают, что они часто имеют эпизоды покраснений или имеют семейную историю розацеа, рекомендуется избегать физиологических и экологических раздражителей, которые могут вызвать повышенное покраснение лица. Топические агенты, такие как метронидазол, азелаиновая кислота, ивермектин, или сера являются эффективными в управлении розацеа [1].
Пациенты, у которых эритематозно-телеангиэктатический и папуло-пустулезный тип розацеа могут получить эффект от использования системных антибиотиков, таких как тетрациклин, а в тяжелых или упорных случаях может быть использован изотретиноин, для лучшего контролирования течения розацеа. У пациентов с вовлечением глаз может быть длительный курс антибиотика и использования геля метронидазола. Хирургическая альтернатива, т. е. лазерная терапия рекомендуется для лечения телеангиэктазий и ринофимы. Топические α-адренергические агонисты и косметическая маскировка могут быть рассмотрены, чтобы покрыть признаки розацеа [2].
Проявления розацеа на кожи лица может иметь значительное влияние на самочувствие пациентов, а также социального и эмоционального здоровья. Пациенты с розацеа сообщили, что испытывают такие негативные эффекты как низкая самооценка, низкая уверенность в себе, и снижение социальных взаимодействий. Улучшение клинических симптомов розацеа улучшает эмоциональное благополучие и качество жизни пациента. Поскольку лекарство от розацеа пока не существует, ведение пациентов и схемы лечения предназначены для подавления воспалительных очагов, эритемы и в меньшей степени, телеангиэктазий связанных с розацеа. С широким разнообразием системных и топических агентов для эффективного лечения розацеа, пациентам больше не нужно чувствовать себя неловко из-за своей болезни. Эта статья содержит краткий обзор методов лечения и ведения розацеа и она сосредоточена на трех основных категориях: образование пациента, уход за кожей, а также фармакологические/процедурные мероприятий.
Эритематозно-телеангиэктатический подтип розацеа
Эритематозно-телеангиэктатический подтип розацеа характеризуется преходящим эпизодом прилива к коже лица и упорной центральной лицевой эритемой. Диффузная эритема лица — это частая находка у пациентов с розацеа и в дальнейшем может привести к стойкой эритеме. Покраснение может также включать уши и верхнюю часть груди, периорбитальная область, как правило свободна от эритемы; телеангиэктазии также являются симптомом.
Избегание раздражителей
Покраснение лучше предотвратить, нежели лечить, поэтому следует обучать пациентов. Пациентам, которые считают, что они часто имеют эпизоды покраснений или имеют семейную историю розацеа, рекомендуется избегать физиологических и экологических раздражителей таких как:
-стимулы внешней среды: воздействие перепадов температуры, как высокой, так и низкой, движение к теплой или горячей среды от холодной, холодный ветер, тепло от солнечного света и тяжелые солнечные ожоги;
-эмоциональные раздражители: стресс и беспокойство;
-физиологические раздражители: некоторые продукты и напитки, включая алкоголь, кофеин, острую пища; физические нагрузки;
экзогенные раздражители: микродермабразия, химический пилинг, и продукты, содержащие спирт, ментол, мяту перечную, эвкалипт, гвоздичное масел и другие раздражители [2].
Уход за кожей
Правильный уход за кожей играет важную роль в поддержании ремиссии и облегчения симптомов розацеа. Увлажняющие средства являются важным аспектом лечения розацеа, потому что при розацеа у кожи увеличивается трансэпидермальная потеря воды. Блокирования ультрафиолетового света очень важно; использование солнцезащитных средств снижают выработку LL-37 и последующего производства активных форм кислорода, что может спровоцировать розацеа.
Медикаментозное лечение
Топические агонисты α-адренергических рецепторов, уменьшают стойкое покраснение лица при розацеа за счет сосудосуживающего действия на дермальные кровеносные сосуды. Бримонидин тартрат 0.5% одобрен в США для лечения эритемы при розацеа. Оксиметазолин также значительно снижает эритему у больных с розацеа [3].
Клонидин в дозах 0,05 мг два раза в день приводит к уменьшению проявлений покраснений. При этой дозе не наблюдается снижения артериального давления, но было отмечено что может быть снижение базовой скуловой температуры за счет периферической вазоконстрикции. Хотя некоторые пациенты удивительно хорошо отвечают на клонидин, ответчики клинически не идентифицируются до лечения. Поскольку контроль этой функции розацеа очень сложен, то может быть использован пробный курс [4].
Процедуры: лазер, интенсивный импульсный свет и инъекции ботулотоксина
Различные лазеры применяются для лечения розацеа. Лазер с ламповой накачкой дальнего импульса (1064 нм в длину) и калий-титанилоксалат-фосфатный лазер используют при лечении телеангиэктазий лица [4]. Лечение розацеа с использованием лазеров нового поколения, высокой энергии,595-нм длиной импульсов улучшает течение розацеа с очень благоприятным профилем безопасности в отличие от лазеров раннего поколения. Новые возможности V-луча обеспечивают ультрадлинный продолжительный импульс на мишени кровеносных сосудов. Это уменьшает пурпуру, а также может приводить к репарации нарушенные кровеносные сосуды, связанные с розацеа, что является более удобным методом для пациентов [5]. Длинно-импульсный неодим-иттрий-алюминиевый гранат лазер является безопасным и эффективным средством для лечения сосудистых и воспалительных поражений розацеа.
Интенсивный пульсирующий свет является безопасным и эффективным для лечения розацеа [7]. Он является неинвазивным и неаблятивным методом лечения, который использует импульсы видимого света высокой интенсивности для улучшения внешнего вида сосудистых поражений розацеа. Интенсивный импульсный свет является световым импульсом, который направлен на красный пигмент в крови, который нагревает и разрушает пигмент, не влияя на кожу или другие ткани. Интенсивный импульсный свет (540-950 нм) является безопасным и эффективным средством для лечения розацеа-ассоциированной эритемы [8].
Несколько недавних докладов показывают возможные действия ботулотоксина на эритему. Ботулинотоксин работает как нейромодулятор в нервно-мышечном соединении. Химическая денервация с помощью ботулотоксина, мешает нормальным сигнальным путям ацетилхолина и может обеспечить симптоматическую помощь пациентам с тяжелым покраснением лица. Инъекции ботулотоксина могут быть эффективной и практически безопасной терапией для пациентов с рефрактерной эритемой и может рассматриваться как разумное дополнение к терапевтическим вариантам, особенно, если другие методы лечения не принесли успеха [9].
Папуло-пустулезный подтип розацеа
Папуло-пустулезный подтип розацеа характеризуется стойкой центральной лицевой эритема и воспалительными папулами, и пустулами, которые носят преходящий характер.
Уход за кожей
Уходу за кожей и избегание конкретных триггеров или усугубляющих факторов, таких как ветер, острая пища, алкоголь, горячие напитки, ультрафиолетовый свет, физический или психологический стресс, лекарства также играет важную роль в лечении этого подтипа.
Медикаментозное лечение
Топический альбуцид натрия, 10% альбуцид натрия с 5% серы, являются эффективными в лечении пациентов с розацеа, особенно тех, у кого сопутствующим заболеванием является себорейным дерматитом. Эффективность альбуцида натрия сообщалась при папуло-пустулезной розацеа. Он способствует уменьшению воспалительных высыпаний и покраснений кожи. Самые распространенные побочные реакции после его применения включают сухость, эритемы и раздражение в месте применения, что приводит к снижению частоты применения [3.]
Топический метронидазол 1 и 0,75%, считается эффективным в лечении розацеа из-за своей способности к снижению фагоцитарной генерации активных форм кислорода и неактивно существующего производства активных форм кислорода. Он был использован в качестве местного лечения розацеа на протяжении десятилетий. Метронидазол является эффективным в уменьшении эритемы, папул и пустул в нескольких исследованиях у пациентов с умеренной и тяжелой розацеа. 0,75 и 1% крема оказались одинаково эффективны в уменьшении эритемы, папул и пустул при нанесении один раз в день, а также было показаны, для поддержания ремиссии после прекращения лечения. В целом, местное применение метронидазола представляется безопасным и хорошо переносится. Раздражение и дерматит-наиболее часто наблюдаемые побочные реакций [10].
Азелаиновая кислота 15% в виде геля и 20% крем показали снижение экспрессии калликреина 5 и кателицидина, два важных компонента воспалительного каскада при розацеа. Исследования показали, что 70-80% пациентов при использовании азелаиновой кислоты сообщали о полной ремиссии или значительном улучшение симптомов розацеа. Ежедневное применение азелаиновой кислоты является эффективным и обычно хорошо переносится. Раздражение, сухость и кратковременное жжение являются наиболее частыми побочными реакциями [10].
Топический ивермектин 1% крем является новым препаратом для лечения папуло-пустулезного подтипа розацеа. Он убивает демодекса, который находится в волосяных единицах пациентов. Механизм его действия при розацеа неизвестен, но он обладает противовоспалительным действием, снижает клеточной и гуморальной иммунитет, включая фагоцитоз и хемотаксис нейтрофилов, а также регулирует ФНО-α, интерлейкинов- ИЛ-1b и ИЛ-10. Воспалительные механизмы по всей видимости, играют доминирующую роль в развитии папул и пустул при розацеа [11,12]. Ивермектин 1% крем показал значительное снижение воспалительных поражений. Наиболее распространенными побочными эффектами являются раздражение, сухость и жжение.
Топические ретиноиды показаны для восстановления фото-поврежденной кожи путем стимулирования ремоделирования соединительной ткани и снижением регуляции Toll-like рецепторов. Было предположение, что топические ретиноиды могут быть эффективными в уменьшении симптомов розацеа изменяя действие ультрафиолетового излучения и снижением содержания Toll-like 2 рецепторов [13]. В нескольких исследованиях сообщалось о клиническом уменьшение эритемы, папул и пустул, телеангиэктазий, но с потенциалом для раздражения [13,14].
Топические ингибиторы кальциневрина могут быть эффективными в снижении симптомов розацеа из-за их способности ингибировать Т-клеточную активацию, тем самым предотвращая высвобождение провоспалительных цитокинов. Ингибиторы кальциневрина были использованы для лечения папуло-пустулезного типа розацеа и покраснения, и привели к значительному улучшению эритемы в открытых исследованиях, но с потенциалом раздражения [15].
Перметрин крем 5% показал эффективность для лечения демодекоза кожи и уменьшения эритемы и папул, но не показал эффект при пустулах и телеангиэктазий [16].
Празиквантел мазь 3% дважды в день значительно снижает количество папул и пустул у больных розацеа. Этот агент обладает способностью лечить кожный демодекоз в качестве противопаразитарного средства, а также имеет противовоспалительной активностью [17].
Системные препараты
Тетрациклины были основой системной терапии розацеа на протяжении десятилетий. Противовоспалительные дозировки доксициклина Чтобы увидеть комментарии, войдите или зарегистрируйтесь