Чем лечить вестибулярный нейронит
Вестибулярный нейронит
Вестибулярный нейронит (ВН) – представляет собой острое, чаще всего вирусное поражение вестибулярного ганглия, вестибулярных ядер и других ретролабиринтных структур.
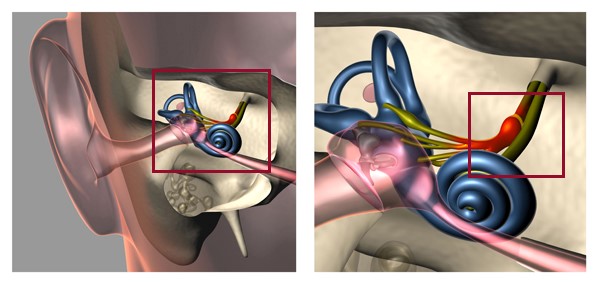
Схематическое изображение поражения вестибулярного нерва при ВН
Заболевание одинаково часто проявляется у лиц мужского и женского пола, чаще всего в возрасте около 40 лет.
Этиология и патогенез
ВН связан с заболеваниями инфекционно-аллергического и токсико-аллергического генеза (вирус простого герпеса 1-го типа, пищевые отравления, нарушения обмена веществ и др.), а также с заболеваниями неустановленной природы. В пользу вирусной этиологии ВН свидетельствуют нередкое развитие заболевания после перенесенной респираторной вирусной инфекции, эпидемический характер болезни с пиком заболеваемости, приходящимся на конец весны и начало лета, а также описанные в литературе случаи одновременного заболевания нескольких членов семьи. Роль вируса герпеса подтверждают случаи развития ВН при герпетическом энцефалите. Продолжительность клинических проявлений составляет в среднем от 1 недели до 3 месяцев, после чего болезнь бесследно исчезает и никогда более не повторяется.
Клиника
На фоне внезапно возникающего сильного головокружения выявляется горизонтально-ротаторный спонтанный нистагм, направленный в сторону пораженного уха, меняющий через несколько часов свое направление на обратное. Головокружение обычно усиливается при движениях головы и уменьшается при фиксации взора. Часто наблюдается осциллопсия –нечёткое зрительное восприятие окружающих предметов при выполнении пассивных или активных движениях головой вследствие нестабильности изображения на сетчатке. Резко нарушаются координация движений и равновесие: больной лежит на боку, соответствующем стороне, в которую направлен спонтанный нистагм. У подавляющего большинства пациентов отмечается тошнота (94%) и рвота (65%). Выраженность симптомов настолько пугают пациентов и их родственников, что практически все больные с ВН доставляются в стационар бригадой скорой медицинской помощи.
Слух не снижается, при неврологическом исследовании не выявляются симптомы, указывающие на поражение ствола или других отделов головного мозга. Приступ может продолжаться несколько часов и дней, затем его выраженность постепенно снижается, и обычно через 10-14 дней спонтанные признаки вестибулярной дисфункции проходят.
Диагностика
Основывается на типичной клинической картине заболевания: острое и относительно длительное (от нескольких часов до нескольких суток) головокружение, сопровождающееся неустойчивостью, горизонтальным или горизонтально-ротаторным спонтанным нистагмом с осциллопсией, тошнотой и рвотой. Диагноз можно подтвердить с помощью калорической пробы, выявляющей вестибулярную гипорефлексию или арефлексию на стороне поражения, теста импульсного движения головой
Техника выполнения теста заключается в следующем: пациента просят фиксировать свой взгляд на кончике носа врача, сидящего напротив него, после чего врач кладет руки на голову пациента и резким, внезапным движением ротирует ее вправо, а затем после некоторой паузы влево на 20°. В норме глаза пациента остаются фиксированными объекте наблюдения (кончике носа врача). При нарушения вестибулярной функции глаза пациента поворачиваются вместе с головой, а затем взор возвращается на объект (в данном случае патология у пациентки слева) и шагающей пробы Фукудо.
Косвенные признаки ВН можно выявить при использовании высокопольной магнитно–резонансной томографии головного мозга с гадолинием.
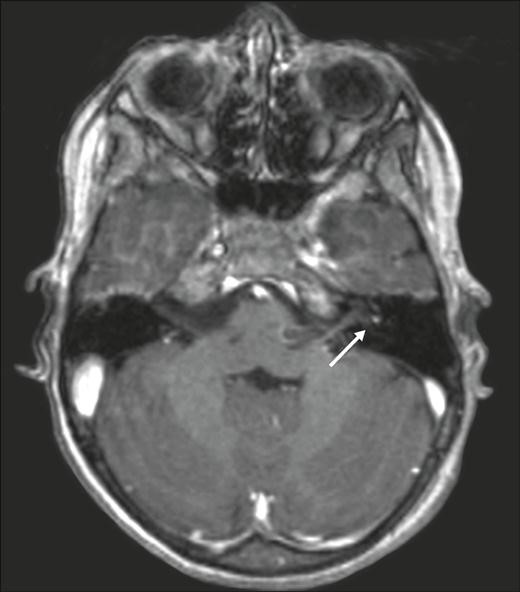
Усиленный МР-сигнал от левого вестибулярного нерва у пациента с ВН (МРТ с контрастированием, гадолиний)
Лечение
Основными направлениями терапии пациентов с ВН является уменьшение головокружения, тошноты и рвоты и ускорение вестибулярной компенсации. Симптоматическое лечение включает использование вестибулярных супрессантов: дименгидрината (драмин), метоклопрамида (церукал), бензодиазепиновых транквилизаторов (диазепам) или фенотиазинов (тиэтилперазин). При рвоте используют парентеральный путь введения препаратов. Вестибулярные супрессанты рекомендуют использовать не более 3 дней, поскольку они замедляют вестибулярную компенсацию. Установлено, что у больных с ВН применение в первые трое суток заболевания метилпреднизолона (в начальной дозе 100 мг с последующим снижением дозы на 20 мг каждые трое суток) приводит к более высокой частоте восстановления вестибулярной функции через год с момента заболевания.
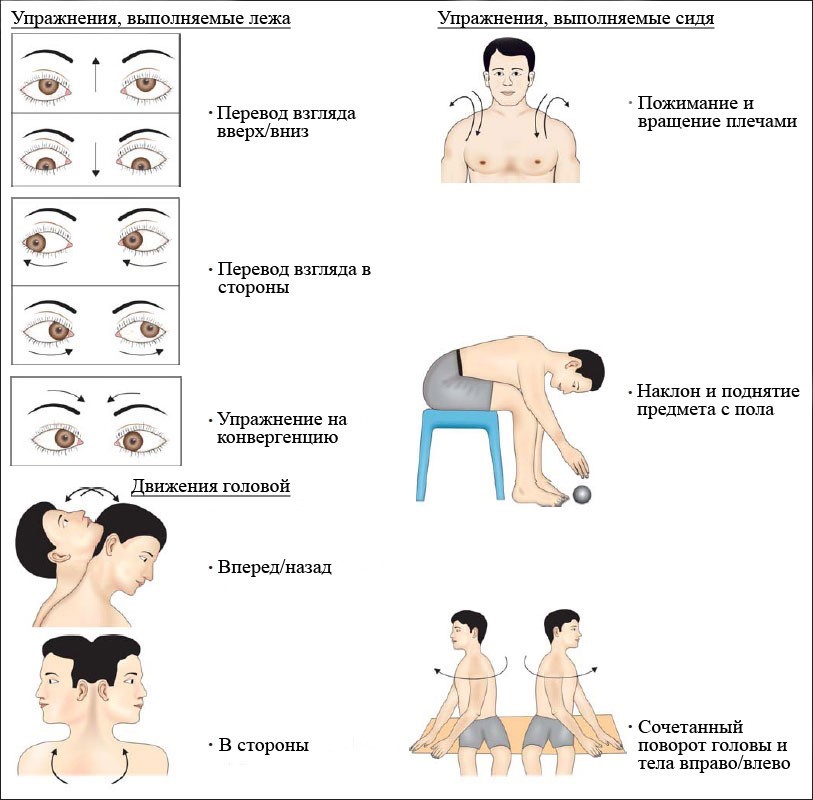
Также рекомендуется проведение вестибулярной гимнастики, включающей упражнения, при которых движения глаз, головы и туловища приводят к сенсорному рассогласованию.
Упражнения для вестибулярной реабилитации (Сawthorne-Сooksey, 1940)
Для ускорения вестибулярной компенсации в сочетании с вестибулярной гимнастикой можно использовать бетагистин до 48 мг/сутки в течение 1 месяца и более. Также патогенетически оправдано применение нейромидина по схеме 20 мг 3 раза в день в течение двух месяцев.
Вестибулярный нейронит ( вестибулярный неврит )
Вестибулярный нейронит — избирательное поражение вестибулярного нерва, предположительно имеющее воспалительный генез и проявляющееся единичным острым пароксизмом интенсивного головокружения с расстройством равновесия и полной сохранностью слуха. Компенсация вестибулярной функции после эпизода головокружения может занимать несколько недель. Диагностика осуществляется методами исследования вестибулярного анализатора, по показаниям проводится МРТ. Основу лечения составляет назначение в первые дни вестибулярных супрессоров и последующее применение вестибулярной гимнастики. Прогноз благоприятный.
МКБ-10
Общие сведения
Вестибулярный нейронит — синдром острой вестибулярной дисфункции, не сопровождающийся расстройством слуха и протекающий в виде единичного эпизода головокружения, длящегося от 2-3 ч до нескольких дней. Впервые был описан в 1909 г., затем более детально в 1924 г. Название «вестибулярный нейронит» введено в практическую неврологию в 1949 г. Вестибулярный нейронит 3-й по частоте встречаемости острый синдром вестибулярного головокружения. Заболевают преимущественно лица в возрастной категории от 30 до 60 лет. Увеличение заболеваемости наблюдается в конце весны. Последнее время отмечается тенденция к росту числа пациентов, обращающихся к врачам по поводу головокружений и нарушений равновесия. В каждом случае важно правильно установить причину этих симптомов и определиться с формой заболевания для назначения в последующем адекватного лечения.
Причины вестибулярного нейронита
Этиофакторы вестибулярного нейронита не совсем ясны. Субстратом заболевания принято считать воспалительный процесс, избирательно поражающий вестибулярный нерв. Вероятнее всего, воспаление имеет вирусную этиологию. Это подтверждается манифестацией нейронита после перенесенных ОРВИ. Известны случаи, когда на фоне вестибулярного нейронита развивался герпетический энцефалит, в связи с чем предполагается, что одним из этиофакторов выступает вирус простого герпеса. В пользу инфекционной этиологии свидетельствуют описанные случаи заболевания сразу нескольких членов семьи.
Ряд авторов высказывается в пользу инфекционно-аллергического механизма развития вестибулярного нейронита, при котором вирусы являются сенсибилизаторами и провоцируют локальный аутоиммунный воспалительный процесс. Воспаление, как правило, затрагивает верхнюю ветвь вестибулярного нерва. Патология нижней ветви отмечается гораздо реже. Слуховой нерв остается полностью интактным. Кроме того, описаны случаи вестибулярного нейронита токсического генеза, обусловленного применением антибиотиков аминогликозидного ряда, в частности гентамицина.
Симптомы вестибулярного нейронита
Основу клинической картины составляет пароксизм преходящего системного головокружения. Пациент может ощущать иллюзию пассивного передвижения собственного тела в пространстве (кружение, покачивание на волнах, проваливание) или мнимое движение окружающих его предметов. Последнее носит название «осциллопсия». Как правило, субъективно ощущаемое передвижение предметов вокруг пациента происходит в направлении пораженной стороны. Интенсивность головокружения нарастает при изменениях позы и движениях головой; может падать при попытках пациента фиксировать взор в одной точке. Пароксизм сопровождается тошнотой и рвотой, шаткостью и неустойчивостью из-за расстройства равновесия.
В отдельных случаях пациенты указывают на предшествовавшие приступу краткосрочные эпизоды неустойчивости или головокружения. Подобные «предвестники» могут наблюдаться как за несколько дней до развития основного пароксизма вестибулярного нейронита, так и за пару часов до него. Длительность острого вестибулярного пароксизма варьирует от нескольких часов до 2-3 суток. После него обычно сохраняется некоторая неустойчивость, продолжающаяся до нескольких недель. У некоторых пациентов наблюдается стойкое сохранение односторонней вестибулярной дисфункции, однако со временем она компенсируется и не приводит к клинически ощутимому функциональному изменению.
Вестибулярный нейронит не сопровождается повторением пароксизмов головокружения. Рецидив наблюдается лишь в 2% случаев и затрагивает только здоровую прежде сторону. Если у пациента с диагнозом вестибулярный нейронит возникают новые эпизоды острого интенсивного головокружения, то врачам следует пересмотреть диагноз.
Диагностика
Системный характер головокружения указывает на поражение вестибулярного аппарата. В неврологическом статусе отмечается спонтанный нистагм с быстрой фазой в направлении от пораженного уха. Он сохраняется на протяжении 3-5 дней после окончания пароксизма. Еще в течение 2-х недель выявляется нистагм, возникающий при отведении взора по направлению к здоровой стороне. В позе Ромберга происходит отклонение пациента в пораженную сторону. Отсутствие общемозговой симптоматики, признаков поражения ствола и других очаговых проявлений исключает центральный характер патологии (внутримозговую опухоль, инсульт, энцефалит, менингит и пр.). Исследование слухового анализатора при помощи аудиометрии определяет полную сохранность слуха. Отсутствие тугоухости свидетельствует об избирательном поражении вестибулярного анализатора.
Кроме обследования у невролога или отоневролога, для уточнения диагноза рекомендована консультация вестибулолога с проведением вестибулометрии, электронистагмографии и прочих исследований вестибулярного анализатора. Подтвердить диагноз позволяет выявление односторонней вестибулярной арефлексии или гипорефлексии при выполнении непрямой отолитометрии (калорической пробы). При отрицательных результатах последней проводится исследование вестибулярных ВП (вызванных потенциалов), поскольку патология нижней ветви нерва не приводит к изменениям результатов непрямой отолитометрии. В сложных случаях МРТ головного мозга позволяет исключить интракраниальную патологию и выявить косвенные признаки нейронита.
Дифференциальный диагноз
В ходе диагностического поиска необходима дифференцировка симптомов нейронита от проявлений острого лабиринтита, перилимфатической фистулы, болезни Меньера, транзиторной ишемической атаки, синдрома позвоночной артерии, впервые возникшего пароксизма вестибулярной мигрени. Отличием острого лабиринтита является его появление на фоне острого среднего отита или системного инфекционного заболевания, наличие в клинической картине расстройств слуха. В анамнезе пациентов с перилимфатической фистулой, как правило, прослеживается связь с баротравмой, черепно-мозговой травмой, натуживанием или сильным кашлем; диагноз уточняется при помощи фистульной пробы.
Наиболее сложно отдифференцировать вестибулярный нейронит от впервые возникшего эпизода болезни Меньера. В пользу последнего свидетельствует сочетание головокружения с ушным шумом, тугоухостью и чувством распирания внутри уха. Особенностью мигрени является наличие нехарактерной для нейронита головной боли. Транзиторная ишемическая атака имеет продолжительность до 24 ч с полным исчезновением неврологических, в т. ч. и вестибулярных, симптомов по истечении этого периода. Синдром позвоночной артерии протекает с повторными эпизодами головокружения меньшей длительности, обычно возникает на фоне патологии шейного отдела позвоночника (остеохондроза, шейного спондилеза, аномалии Кимерли).
Лечение и прогноз вестибулярного нейронита
Медикаментозная терапия имеет симптоматический характер и направлена на купирование головокружения и вестибулярной дисфункции. Основными препаратами выступают вестибулосупрессоры: дименгидринат, метоклопрамид, фенотиазины (фторфеназин, тиэтилперазин, тиоридазин, промазин), транквилизаторы бензодиазепинового ряда (нозепам, диазепам, гидазепам). Из-за рвоты указанные фармпрепараты вводят внутримышечно или в виде свечей. Продолжительность их применения диктуется тяжестью головокружения. Обычно она ограничивается 3-мя днями, поскольку данные лекарственные средства тормозят вестибулярную компенсацию.
Клинические исследования показали больший процент полного вестибулярного восстановления у пациентов, принимавших параллельно с основным лечением метилпреднизолон в дозе 100 мг первые 3 суток с последующим уменьшением дозировки на 20 мг каждые 3 дня. Применение противовирусных препаратов, в частности противогерпетических средств) не показало существенного повышения эффективности терапии. Ряд клиницистов предлагает использование бетагистина в качестве препарата, ускоряющего вестибулярную компенсацию. Однако его прием не заменяет обязательное выполнение вестибулярной гимнастики.
Вестибулярная гимнастика имеет целью скорейшее достижение вестибулярной компенсации. Она рекомендована с 3-5-х суток болезни, когда у пациента полностью проходит рвота. До этого периода заболевшему следует соблюдать постельный режим с иммобилизацией головы. Первыми упражнениями вестибулярной гимнастики становятся повороты в постели и присаживание. Когда пациенту удается подавить нистагм путем фиксации взора, вводятся упражнения с фиксацией взора под разными углами зрения, плавные движения глаз, горизонтальные и вертикальные передвижения головы при фиксированном взоре. В этот период пациенту постепенно разрешают стоять и ходить. В качестве тренировочных упражнений применяется ходьба с закрытыми глазами при поддержке со стороны. На 5-7-е сутки, при условии отсутствия нистагма при прямом взгляде, вводят упражнения для тренировки статического и динамического равновесия. На 2-ой и 3-ей недели рекомендованы сложные упражнения, превышающие обычные вестибулярные нагрузки.
После перенесенного нейронита полное восстановление вестибулярной функции отмечается примерно у 40% переболевших, неполное — у 30%. У остальных пациентов сохраняется стойкая вестибулярная арефлексия. Однако, благодаря своему одностороннему характеру и развитию вестибулярной компенсации, она не вызывает никаких дискомфортных ощущений в повседневной жизни пациентов.
Чем лечить вестибулярный нейронит
Основные симптомы вестибулярного неврита (синонимы: вестибулярный нейронит, вирусный нейролабиринтит, острая односторонняя вестибулярная недостаточность, острая односторонняя периферическая вестибулопатия) представлены ниже
Основные особенности вестибулярного неврита:
1. Анамнез при вестибулярном неврите:
— Остро возникающие головокружение, тошнота, рвота и тенденция к отклонению/падению в одну сторону.
— Симптоматика самопроизвольно купируется через несколько дней или недель
2. Клинические признаки вестибулярного неврита:
— Спонтанный нистагм в сторону здорового уха, частично подавляемый фиксацией взора.
— Одностороннее снижение вестибулоокулярного рефлекса (при пробе с поворотом головы в сторону поражения).
— Постуральная неустойчивость с отклонением в сторону поражения
3. Патогенез вестибулярного неврита: предположительно вирусное поражение вестибулярного нерва, приводящее к остро возникающей асимметрии активности в вестибулярных ядрах
4. Дополнительные исследования:
— При типичной клинической картине нет необходимости в проведении калорических проб, аудиометрии.
— МРТ показана при наличии очаговой неврологической симптоматики или у пациентов с факторами риска цереброваскулярной патологии
5. Лечение вестибулярного неврита:
— Лечебная физкультура, направленная на восстановление равновесия.
— Существуют данные о положительном эффекте 3-недельного курса глюкокортикоидов перорально
Клинические проявления вестибулярного неврита
Вестибулярный неврит — второе по частоте после ДППГ заболевание периферического отдела вестибулярного аппарата (заболеваемость — 3,5 случая на 100 000 населения). В любую больницу, принимающую пациентов по неотложным показаниям, каждый год поступают несколько пациентов с вестибулярным невритом. Вестибулярный неврит начинается остро: как правило, после пробуждения утром у пациента возникает сильное головокружение, которое сохраняется в течение нескольких дней или недель.
Приблизительно у половины пациентов отмечают предшествующую респираторную инфекцию, в части случаев за 1—2 дня до начала заболевания возможны продромальные симптомы в форме кратковременных приступов системного головокружения. Головокружение достигает своего максимума в течение нескольких минут или часов и сопровождается осциллопсией, тошнотой, рвотой и отклонением/падением в одну сторону. Любое движение головой усиливает головокружение, поэтому пациенты предпочитают лежать неподвижно; в больницу их, как правило, доставляют на носилках.
Часто пациенты напуганы приступом длительного головокружения, диапазон страхов варьирует от опасений, что у них развился инсульт, до ужаса в связи с ощущением надвигающейся смерти.
Результаты клинического обследования в течение первых нескольких дней полностью исчерпываются признаками острой односторонней вестибулярной недостаточности.
• Спонтанный нистагм в сторону здорового уха. Нистагм преимущественно горизонтальный, с небольшим ротаторным компонентом, направленным в непораженную сторону. На выраженность нистагма оказывают влияние фиксация и направление взора. Он усиливается, когда пациент смотрит в сторону быстрого компонента нистагма и ослабевает при взгляде в противоположную сторону. Устранение фиксации взора, например, с помощью очков Френцеля, также усиливает нистагм.
• Положительная проба поворота головы. Одностороннее угнетение вестибулярных функций можно выявить с помощью быстрого поворота головы пациента в сторону. При правостороннем остром вестибулярном неврите выявляют нарушение вестибулоокулярного рефлекса при повороте головы вправо. Фиксация взора при повороте головы в пораженную сторону нарушается и глазные яблоки перемещаются вместе с головой, для рефиксации взора возникает быстрое корректирующее движение (саккада). Отличить корректирующее движение глазных яблок от нистагма несложно, так как оно значительно больше по амплитуде, при условии, что поворот головы был быстрым и достаточно большим (на 20—30°).
• Тенденция к отклонению в сторону пораженной стороны очевидна при наблюдении за походкой пациента или при проведении пробы Ромберга. При закрывании глаз нарушения равновесия с отклонением в пораженную сторону становятся более очевидными.
• У части пациентов отмечают легкие вертикальное косоглазие и двоение в вертикальной плоскости, которые связаны с вовлечением в процесс вертикальных полукружных каналов и отолитовых органов. В то же время более выраженные расхождение глазных яблок и диплопия подозрительны на поражение ЦНС.
Патогенез вестибулярного неврита
Вирусная инфекция — наиболее вероятная причина вестибулярного неврита. Эту гипотезу подтверждают сообщения об эпидемических случаях вестибулярного неврита, частая ассоциация с вирусными инфекциями, выявление латентной инфекции, вызванной вирусом простого герпеса типа 1, в вестибулярных ганглиях человека, а также результаты нескольких патоморфологических исследований, при которых обнаружили поствоспалительные изменения в вестибулярном нерве. Возможно, имеет значение и ишемический компонент вследствие нарушений кровообращения в нерве при его отеке.
Клинические проявления вестибулярного неврита закономерно вытекают из физиологии вестибулярного анализатора. Даже когда голова находится в вертикальном положении и неподвижна, афферентные стимулы от полукружных каналов и отолитов не прекращаются. Движения или изменения положения головы в пространстве активируют один лабиринт и угнетают другой, что приводит к увеличению афферентного потока с одной стороны и его уменьшению с другой. Возникающая асимметрия активности нейронов вестибулярных ядер индуцирует компенсаторные движения глаз и неустойчивость, а также вызывает ощущение движения головы.
При вестибулярном неврите афферентные стимулы от лабиринта с одной стороны прекращаются, соответственно снижается активность нейронов в вестибулярном ядре на пораженной стороне, в то время как ядро противоположной стороны активно. Возникающая асимметрия вызывает ощущение стойкого поворота и наклона головы в здоровую сторону. Асимметрия вестибулярного тонуса в покое (в отсутствие движений головы) активирует вестибулоокулярный рефлекс, вследствие чего происходит смещение глазных яблок в сторону, противоположную мнимому повороту головы, то есть в сторону поражения. Это смещение корректируется быстрыми фазами нистагма, направленными в противоположную сторону.
В совокупности оба компонента и приводят к появлению спонтанного нистагма, направленного в непораженную сторону. Аналогично вовлечение вертикальных полукружных каналов и отолитового аппарата обусловливает появление небольшого ротаторного компонента нистагма и возникновение иллюзии смещения туловища, приводящей к отклонению в сторону поражения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в оглавление раздела «неврология»
Головокружение в повседневной практике врача
Рассмотрены современные подходы к диагностике и лечению острого вестибулярного синдрома (вестибулярного нейронита и лабиринтита), доброкачественного пароксизмального позиционного головокружения. Приведены клинические примеры.
Modern approaches to diagnostics and treatment of acute vestibular syndrome (vestibular neuronitis and labyrinthitis), non-malignant paroxysmal positional giddiness were considered. Some clinical cases were demonstrated.
Проблема диагностики и лечения вестибулярных нарушений — одна из наиболее актуальных в современной медицине, что определяется высоким уровнем заболеваемости и недостаточной эффективностью существующих методов лечения. Среди причин обращения к врачам разных специальностей оно составляет 3–4% и 10% соответственно к оториноларингологам и неврологам [1]. При опросе более 20 тыс. человек в возрасте от 18 до 64 лет выяснилось, что за последний месяц более 20% испытали головокружение, из них свыше 30% страдают головокружением на протяжении более 5 лет [2]. Распространенность головокружения в популяции составляет около 25%, а среди лиц пожилого возраста — 80% [3].
Головокружение подразделяют на вестибулярное и невестибулярное, иначе его интерпретируют как системное или несистемное. Известно, что системное головокружение связано с раздражением определенных участков вестибулярного анализатора и в зависимости от уровня поражения бывает периферическим и центральным. Периферическое вестибулярное головокружение (vertigo) возникает при поражении сенсорных элементов ампулярного аппарата и преддверия, вестибулярного ганглия и нервных проводников ствола мозга. Центральное вестибулярное головокружение возникает при повреждении связи с вестибулярными ядрами в стволе мозга, нарушении связей с мозжечком, медиальным продольным пучком, с глазодвигательными ядрами и их собственными связями, нарушении вестибулоспинальных и вестибулоретикулярных связей (тракта), а также связей с корой головного мозга [4].
Наиболее часто встречающиеся случаи системного головокружения можно разделить на три группы:
1) головокружение, сопровождающееся тугоухостью;
2) головокружение, не сопровождающееся тугоухостью;
3) головокружение с центральными неврологическими симптомами [5].
В случае возникновения острого вращательного головокружения важным является исключение жизнеугрожающих состояний — нарушения мозгового кровообращения в вертебрально-базилярной артериальной системе, симптомы которого варьируют и зависят от того, какая артерия окклюзирована.
У пациентов с поражением в бассейне нижней мозжечковой артерии изолированное вращательное головокружение с флюктуирующим снижением слуха и/или ушным шумом, имитирующими приступ болезни Меньера, может отмечаться за 1–10 дней до развития инфаркта мозга. Обычно головокружение при инсульте в бассейне вертебрально-базилярной артериальной системы сочетается с другими неврологическими симптомами. Однако небольшой очаг в области узелка или клочка мозжечка, зоне выхода корешка VIII нерва между мостом и продолговатым мозгом и/или вестибулярных ядер может вызвать изолированное головокружение без сопутствующих проявлений. Реже такая симптоматика может встретиться при поражении дорзальной инсулярной коры клочка, причем в последнем случае развивается взгляд-индуцированный нистагм [6].
Наиболее частыми признаками центрального поражения вестибулярной системы являются: 1) вертикальный нистагм; 2) нистагм, меняющий направление; 3) атипичный нистагм (особенно направленный вниз) в тесте встряхивания головы; 4) асимметричная глазодвигательная дисфункция; 5) выраженная постуральная неустойчивость с падениями. Большинство из этих симптомов обладают высокой специфичностью, но низкой чувствительностью [7].
Одним из инструментов для дифференциальной диагностики центрального и периферического головокружения считается проба Хальмаги (тест поворота головы — head impulse test) и тест встряхивания головы, выявление вертикального косоглазия (skew deviation), не связанного с поражением глазодвигательных нервов или их ядер [8].
Сочетание отрицательной пробы Хальмаги, вертикального косоглазия (skew deviation), меняющего направление нистагма и нарушение плавного слежения по вертикали, позволяет с 100% чувствительностью и 90% специфичностью диагностировать нарушение мозгового кровообращения в стволе мозга. Тест поворота головы значим при поражении в бассейне задней мозжечковой артерии, однако имеет ограничения и может быть положительным при закупорке передней мозжечковой артерии с формированием очага в области клочка мозжечка, вестибулярных ядрах или зоне выхода VIII нерва [9–12].
По данным разных авторов, показаниями для нейровизуализации у пациентов с изолированным вращательным головокружением являются:
1) пожилой возраст;
2) наличие факторов риска сосудистых заболеваний в сочетании с нормальным тестом поворота головы;
3) взор-индуцированный нистагм, меняющий направление;
4) выраженная атаксия с падениями;
5) сочетание острого головокружения с впервые возникшей головной болью, особенно затылочной локализации;
6) наличие факторов риска сосудистых заболеваний в сочетании с острым снижением слуха [13, 14].
Клинический пример 1. Пациентка В., 42 года. Обратилась в клинику с жалобами на приступы вращательного головокружения длительностью до 2–3 часов, с ощущением смещения предметов во время приступа справа налево; возникают внезапно, без видимой причины. Перед приступом головокружения возникает ощущение «переполнения» в левом ухе, нивелирующееся вскоре после прекращения головокружения. Всего сообщила о трех подобных приступах.
7 месяцев назад обращалась к неврологу с жалобами на умеренный шум в левом ухе и легкое снижение слуха, возникшие внезапно, на фоне полного здоровья. Проводилась тональная аудиометрия — сенсоневральная тугоухость 1-й степени. После проведенного лечения (холина альфосцерат, комплекс витаминов группы В, депротеинизированный гемодериват крови телят) отметила полный регресс шума, контроль аудиометрии не осуществлялся.
При осмотре неврологической симптоматики нет, вестибулярная функция в покое компенсирована. Магнитно-резонансная томография мостомозжечковых углов и внутренних слуховых проходов без патологических изменений. Тональная аудиометрия — повышение порогов слуха слева на низкие частоты до 35 дБ, с кондуктивным компонентом.
Диагноз: болезнь Меньера, классическая форма.
При постановке окончательного диагноза «болезнь Меньера» следует придерживаться современного представления об «очевидной» болезни Меньера:
1) два или более самопроизвольных приступа системного головокружения продолжительностью от 20 мин до 12 часов;
2) подтвержденная аудиологически тугоухость (сенсоневральная) на низких и средних частотах во время или после приступа системного головокружения;
3) флюктуирующие слуховые симптомы: слух, субъективный шум, ощущение полноты в ухе;
4) отсутствие иных причин системного головокружения [16].
Острый вестибулярный синдром (вестибулярный нейронит и лабиринтит) определяется внезапно возникающим приступом интенсивного системного головокружения. В зависимости от уровня поражения возможны снижение слуха и ушной шум. Как правило, возникновению симптомов предшествует вирусное заболевание. При этих заболеваниях головокружение начинается постепенно, усиливается в течение нескольких часов, а затем сохраняется «легкое» головокружение последующие несколько дней или недель. Головокружение сохраняется и в покое, но субъективно может усиливаться при изменении положения тела. Совместно с головокружением присутствуют тошнота, рвота, повышенная потливость, бледность [17].
Фистула лабиринта характеризуется приступом системного головокружения или осциллопсии, возникающих из-за резкого сильного звука, маневра Вальсальвы или изменения давления в наружном слуховом проходе, но не зависит от изменения положения головы [18].
Клинический пример 2. Пациент М., 32 г., жалобы на постоянное ощущение легкой неустойчивости, тяжесть в голове, головокружение при запрокидывании головы назад, также иногда ночью просыпается от выраженного ощущения вращения. 3 дня назад был выписан из неврологического отделения, где находился с диагнозом «транзиторная ишемическая атака в бассейне вертебрально-базилярной артериальной системы». Впервые приступ головокружения возник остро утром при вставании с кровати, сопровождался сердцебиением, слабостью, рвотой, холодным потом. Прошел курс лечения сосудистыми, нейрометаболическими препаратами с незначительным улучшением.
В неврологическом статусе очаговой симптоматики нет. Тест Диска–Халлпайка слева — геотропный нистагм с ротаторным компонентом длительностью 40 секунд и латентным периодом 5 секунд.
Диагноз: доброкачественное пароксизмальное позиционное головокружение слева (каналолитиаз заднего полукружного канала). После двукратного проведения маневра Эпли — полный регресс симптомов.
Доброкачественное пароксизмальное позиционное головокружение (ДППГ)
Симптомы: возникновение головокружения системного характера при изменении положения головы: повороты в кровати, запрокидывание головы назад или наклоны вперед. Длительность эпизода, как правило, составляет не более минуты.
Длительность заболевания варьирует от нескольких дней до нескольких лет, но чаще исчисляется днями. ДППГ примерно в два раза чаще возникает у женщин. При длительном течении заболевания пациенты сообщают об изменении образа жизни, своих обычных действий, чтобы не провоцировать приступ головокружения. Многие отмечают нарушение равновесия в межприступный период, у ряда больных возникают ощущение тяжести в голове, тошнота [16].
Для диагностики этого состояния проводятся специальные позиционные пробы: Дикса–Халлпайка для диагностики ДППГ заднего полукружного канала и МакКлюра–Пагнини для диагностики ДППГ горизонтального полукружного канала [18]. Диагноз ДППГ устанавливается при положительной пробе Дикса–Халлпайка. Нистагм, возникающий во время исследования, имеет латентный период 5–20 секунд (очень редко — до 1 минуты). Головокружение и нистагм, провоцируемые во время теста, уменьшаются постепенно и прекращаются в течение 60 секунд. Направление нистагма: к больному уху.
При отрицательной пробе Дикса–Халлпайка рекомендовано провести тест для латерального (горизонтального) полукружного канала МакКлюра–Пагнини [17].
Одной из самых частых жалоб у пациентов с мигренью (9–14%) является головокружение. Оно может длиться от нескольких секунд до нескольких дней, причем может и не сопровождаться головной болью [19].
Критерии диагностики вестибулярной мигрени:
1) эпизодические вестибулярные симптомы;
2) мигрень согласно критериям IHS (international headaches society);
3) как минимум два из следующих симптомов мигрени, возникающих в течение приступа головокружения: мигренозная головная боль, светобоязнь, звукобоязнь или зрительная или другая аура;
4) другие причины вестибулярного головокружения исключены [19].
В экспресс-диагностике вращательного головокружения врачу-интернисту может помочь схема «Острое системное головокружение (без других неврологических симптомов)» (рис.) [20].
Лечение острого вестибулярного синдрома предполагает применение антиэметиков и вестибулярных супрессантов. Действие последних направлено на уменьшение асимметрии вестибулярного тонуса и, таким образом, облегчение головокружения. Однако их использование ограничено несколькими днями, так как препараты замедляют формирование компенсаторных механизмов при остром периферическом повреждении вестибулярного аппарата. Основные группы препаратов, применяемые при остром головокружении: антихолинергические, антигистаминные, антидопаминергические препараты и бензодиазепины.
Из группы антихолинергических применяются препараты центрального действия, воздействующие на мускариновые рецепторы, улучшающие переносимость движения. Наиболее эффективным является скополамин (М3- и М5-рецепторы), однако длительность его применения строго ограничена вследствие развития зависимости. Побочные эффекты — сухость во рту, мидриаз, парез аккомодации, седация, снижение скорости реакции.
Из группы антигистаминных препаратов применяются Н1-блокаторы, такие как дифенгидрамин (Димедрол), циклизин (Валоид*), дименгидринат (Драмина), меклозин (Бонин) и прометазин (Пипольфен). Механизм действия основан на торможении активации центральных холинергических связей. Дополнительно обладают антихолинергическим, седативным эффектом. По сравнению с антихолинергическими препаратами, побочные эффекты в этой группе выражены меньше. Необходимо отметить, что более новые препараты этой группы без седативного эффекта не проникают в центральную нервную систему (ЦНС), поэтому бесполезны при лечении головокружения.
Бетагистин как лекарственный препарат в Европе был зарегистрирован в 1970 г., это синтетический препарат, обладающий способностью соединяться с рецепторами гистамина типа Н1, которые заложены в нейрорецепторных клетках внутреннего уха. Он оказывает местное мощное стимулирующее действие, увеличивая высвобождение нейромедиаторов (гистамина) из нервных окончаний рецепторных клеток внутреннего уха в синапс. Нейромедиаторы действуют на прекапиллярные сфинктеры, вызывая вазодилатацию сосудов внутреннего уха, увеличивая проницаемость их и тем самым нормализуя внутрилабиринтное давление. Кроме воздействия на рецепторы внутреннего уха бетагистин оказывает влияние на рецепторы вестибулярных ядер, находящихся в стволе продолговатого мозга, снижая активность и возбудимость, что способствует прекращению головокружения.
Антагонисты допамина используются для лечения тошноты и рвоты у пациентов с острым головокружением. Противорвотный эффект обусловлен блокированием допаминовых рецепторов в рвотном центре ствола мозга. Некоторые антигистаминные препараты (H1-блокаторы), такие как прометазин, обладают дополнительно допаминоблокирующим действием.
Действие бензодиазепинов опосредовано ГАМК, которая является нейротрансмиттером, угнетающим вестибулярную функцию. Наиболее часто применяются диазепам, лоразепам, клоназепам и алпразолам [21].
Уже более 50 лет в мировой медицинской практике для лечения головокружений врачами разных специальностей применяется комплексный антигомотоксический препарат Вертигохель (Vertigoheel) [22].
Вертигохель — это многокомпонентный препарат, содержащий фармакологически активные ингредиенты Anamirta cocculus (анамирта коккулюсовидная), Conium maculatum (болиголов пятнистый), Ambra grisea (амбра) и Petroleum rectificatum (нефть). Многочисленные исследования механизма действия препарата Вертигохель позволяют предположить многоцелевую активность в отношении вазодилятации капилляров и тем самым — микроциркуляции.
Многочисленные научные исследования, включая рандомизированные клинические исследования, неинтервенционные исследования (воспроизводящие схему повседневной работы с пациентами) и метаанализ, подтвердили эффективность клинического применения препарата Вертигохель.
Референтное контролируемое когортное исследование на 774 пациентах было посвящено эффективности и переносимости препарата Вертигохель в сравнении с дименгидринатом при головокружениях различного генеза. 25 пациентам назначался препарат Вертигохель (2–3 таблетки 3 раза в сутки) или дименгидринат (50 мг 2–3 раза в сутки) курсом в течение не более 8 недель. У большинства пациентов наблюдалось невестибулярное головокружение (зрительные/соматосенсорные или психосоматические расстройства). Представленные симптомы также включали неуверенность походки и положения стоя, с тенденцией к падению. Вторая большая группа была представлена больными вестибулярным (системным) головокружением с проявлениями вращательного головокружения, болезни Меньера или нарушениями равновесия.
Среднее число приступов, их интенсивность и продолжительность достоверно снизились в обеих группах. К концу курса лечения у пациентов также купировались и сопутствующие симптомы: тошнота, рвота, повышенное потоотделение. Общий результат терапии был оценен как «хороший» и «отличный» в 88% случаев в группе Вертигохеля и в 87% случаев в группе дименгидрината. Переносимость была оценена как «хорошая» и «отличная» в 99% случаев в группе Вертигохеля и в 98% случаев в группе дименгидрината [23].
В период с 2009 г. по 2015 г. под нашим наблюдением находилось 89 пациентам в возрасте от 18 до 42 лет (53 женщины и 36 мужчин) с периферическим вестибулярным головокружением, которым при возникновении острого вестибулярного головокружения и тошноты рекомендовали принимать по 10 капель каждые 15 минут (не более 2 часов подряд) или дименгидринат по 50–100 мг (при необходимости каждые 4 часа, но не больше 400 мг в сутки).
Все пациенты получали оба препарата, но в разные временные промежутки. Большинство пациентов (83 человека — 93%) оценили высокую эффективность обоих средств (как «хорошую» или «отличную»), однако все пациенты (89 человек — 100%) отметили лучшую переносимость Вертигохеля, поскольку не возникала заторможенность и сонливость, характерные для дименгидрината.
Таким образом, можно рекомендовать применение Вертигохеля пациентам для купирования острого вестибулярного криза в домашних условиях, поскольку при высокой эффективности препарат характеризуется хорошей переносимостью. Так, Вертигохель не обладает известным взаимодействием с другими лекарственными средствами, что особенно важно для лечения в том числе пожилых больных, имеющих сопутствующие хронические заболевания.
Литература
ФГБУ НКЦ оториноларингологии ФМБА России, Москва
Вестибулярный нейронит ( вестибулярный неврит )
Вестибулярный нейронит — избирательное поражение вестибулярного нерва, предположительно имеющее воспалительный генез и проявляющееся единичным острым пароксизмом интенсивного головокружения с расстройством равновесия и полной сохранностью слуха. Компенсация вестибулярной функции после эпизода головокружения может занимать несколько недель. Диагностика осуществляется методами исследования вестибулярного анализатора, по показаниям проводится МРТ. Основу лечения составляет назначение в первые дни вестибулярных супрессоров и последующее применение вестибулярной гимнастики. Прогноз благоприятный.
МКБ-10
Общие сведения
Вестибулярный нейронит — синдром острой вестибулярной дисфункции, не сопровождающийся расстройством слуха и протекающий в виде единичного эпизода головокружения, длящегося от 2-3 ч до нескольких дней. Впервые был описан в 1909 г., затем более детально в 1924 г. Название «вестибулярный нейронит» введено в практическую неврологию в 1949 г. Вестибулярный нейронит 3-й по частоте встречаемости острый синдром вестибулярного головокружения. Заболевают преимущественно лица в возрастной категории от 30 до 60 лет. Увеличение заболеваемости наблюдается в конце весны. Последнее время отмечается тенденция к росту числа пациентов, обращающихся к врачам по поводу головокружений и нарушений равновесия. В каждом случае важно правильно установить причину этих симптомов и определиться с формой заболевания для назначения в последующем адекватного лечения.
Причины вестибулярного нейронита
Этиофакторы вестибулярного нейронита не совсем ясны. Субстратом заболевания принято считать воспалительный процесс, избирательно поражающий вестибулярный нерв. Вероятнее всего, воспаление имеет вирусную этиологию. Это подтверждается манифестацией нейронита после перенесенных ОРВИ. Известны случаи, когда на фоне вестибулярного нейронита развивался герпетический энцефалит, в связи с чем предполагается, что одним из этиофакторов выступает вирус простого герпеса. В пользу инфекционной этиологии свидетельствуют описанные случаи заболевания сразу нескольких членов семьи.
Ряд авторов высказывается в пользу инфекционно-аллергического механизма развития вестибулярного нейронита, при котором вирусы являются сенсибилизаторами и провоцируют локальный аутоиммунный воспалительный процесс. Воспаление, как правило, затрагивает верхнюю ветвь вестибулярного нерва. Патология нижней ветви отмечается гораздо реже. Слуховой нерв остается полностью интактным. Кроме того, описаны случаи вестибулярного нейронита токсического генеза, обусловленного применением антибиотиков аминогликозидного ряда, в частности гентамицина.
Симптомы вестибулярного нейронита
Основу клинической картины составляет пароксизм преходящего системного головокружения. Пациент может ощущать иллюзию пассивного передвижения собственного тела в пространстве (кружение, покачивание на волнах, проваливание) или мнимое движение окружающих его предметов. Последнее носит название «осциллопсия». Как правило, субъективно ощущаемое передвижение предметов вокруг пациента происходит в направлении пораженной стороны. Интенсивность головокружения нарастает при изменениях позы и движениях головой; может падать при попытках пациента фиксировать взор в одной точке. Пароксизм сопровождается тошнотой и рвотой, шаткостью и неустойчивостью из-за расстройства равновесия.
В отдельных случаях пациенты указывают на предшествовавшие приступу краткосрочные эпизоды неустойчивости или головокружения. Подобные «предвестники» могут наблюдаться как за несколько дней до развития основного пароксизма вестибулярного нейронита, так и за пару часов до него. Длительность острого вестибулярного пароксизма варьирует от нескольких часов до 2-3 суток. После него обычно сохраняется некоторая неустойчивость, продолжающаяся до нескольких недель. У некоторых пациентов наблюдается стойкое сохранение односторонней вестибулярной дисфункции, однако со временем она компенсируется и не приводит к клинически ощутимому функциональному изменению.
Вестибулярный нейронит не сопровождается повторением пароксизмов головокружения. Рецидив наблюдается лишь в 2% случаев и затрагивает только здоровую прежде сторону. Если у пациента с диагнозом вестибулярный нейронит возникают новые эпизоды острого интенсивного головокружения, то врачам следует пересмотреть диагноз.
Диагностика
Системный характер головокружения указывает на поражение вестибулярного аппарата. В неврологическом статусе отмечается спонтанный нистагм с быстрой фазой в направлении от пораженного уха. Он сохраняется на протяжении 3-5 дней после окончания пароксизма. Еще в течение 2-х недель выявляется нистагм, возникающий при отведении взора по направлению к здоровой стороне. В позе Ромберга происходит отклонение пациента в пораженную сторону. Отсутствие общемозговой симптоматики, признаков поражения ствола и других очаговых проявлений исключает центральный характер патологии (внутримозговую опухоль, инсульт, энцефалит, менингит и пр.). Исследование слухового анализатора при помощи аудиометрии определяет полную сохранность слуха. Отсутствие тугоухости свидетельствует об избирательном поражении вестибулярного анализатора.
Кроме обследования у невролога или отоневролога, для уточнения диагноза рекомендована консультация вестибулолога с проведением вестибулометрии, электронистагмографии и прочих исследований вестибулярного анализатора. Подтвердить диагноз позволяет выявление односторонней вестибулярной арефлексии или гипорефлексии при выполнении непрямой отолитометрии (калорической пробы). При отрицательных результатах последней проводится исследование вестибулярных ВП (вызванных потенциалов), поскольку патология нижней ветви нерва не приводит к изменениям результатов непрямой отолитометрии. В сложных случаях МРТ головного мозга позволяет исключить интракраниальную патологию и выявить косвенные признаки нейронита.
Дифференциальный диагноз
В ходе диагностического поиска необходима дифференцировка симптомов нейронита от проявлений острого лабиринтита, перилимфатической фистулы, болезни Меньера, транзиторной ишемической атаки, синдрома позвоночной артерии, впервые возникшего пароксизма вестибулярной мигрени. Отличием острого лабиринтита является его появление на фоне острого среднего отита или системного инфекционного заболевания, наличие в клинической картине расстройств слуха. В анамнезе пациентов с перилимфатической фистулой, как правило, прослеживается связь с баротравмой, черепно-мозговой травмой, натуживанием или сильным кашлем; диагноз уточняется при помощи фистульной пробы.
Наиболее сложно отдифференцировать вестибулярный нейронит от впервые возникшего эпизода болезни Меньера. В пользу последнего свидетельствует сочетание головокружения с ушным шумом, тугоухостью и чувством распирания внутри уха. Особенностью мигрени является наличие нехарактерной для нейронита головной боли. Транзиторная ишемическая атака имеет продолжительность до 24 ч с полным исчезновением неврологических, в т. ч. и вестибулярных, симптомов по истечении этого периода. Синдром позвоночной артерии протекает с повторными эпизодами головокружения меньшей длительности, обычно возникает на фоне патологии шейного отдела позвоночника (остеохондроза, шейного спондилеза, аномалии Кимерли).
Лечение и прогноз вестибулярного нейронита
Медикаментозная терапия имеет симптоматический характер и направлена на купирование головокружения и вестибулярной дисфункции. Основными препаратами выступают вестибулосупрессоры: дименгидринат, метоклопрамид, фенотиазины (фторфеназин, тиэтилперазин, тиоридазин, промазин), транквилизаторы бензодиазепинового ряда (нозепам, диазепам, гидазепам). Из-за рвоты указанные фармпрепараты вводят внутримышечно или в виде свечей. Продолжительность их применения диктуется тяжестью головокружения. Обычно она ограничивается 3-мя днями, поскольку данные лекарственные средства тормозят вестибулярную компенсацию.
Клинические исследования показали больший процент полного вестибулярного восстановления у пациентов, принимавших параллельно с основным лечением метилпреднизолон в дозе 100 мг первые 3 суток с последующим уменьшением дозировки на 20 мг каждые 3 дня. Применение противовирусных препаратов, в частности противогерпетических средств) не показало существенного повышения эффективности терапии. Ряд клиницистов предлагает использование бетагистина в качестве препарата, ускоряющего вестибулярную компенсацию. Однако его прием не заменяет обязательное выполнение вестибулярной гимнастики.
Вестибулярная гимнастика имеет целью скорейшее достижение вестибулярной компенсации. Она рекомендована с 3-5-х суток болезни, когда у пациента полностью проходит рвота. До этого периода заболевшему следует соблюдать постельный режим с иммобилизацией головы. Первыми упражнениями вестибулярной гимнастики становятся повороты в постели и присаживание. Когда пациенту удается подавить нистагм путем фиксации взора, вводятся упражнения с фиксацией взора под разными углами зрения, плавные движения глаз, горизонтальные и вертикальные передвижения головы при фиксированном взоре. В этот период пациенту постепенно разрешают стоять и ходить. В качестве тренировочных упражнений применяется ходьба с закрытыми глазами при поддержке со стороны. На 5-7-е сутки, при условии отсутствия нистагма при прямом взгляде, вводят упражнения для тренировки статического и динамического равновесия. На 2-ой и 3-ей недели рекомендованы сложные упражнения, превышающие обычные вестибулярные нагрузки.
После перенесенного нейронита полное восстановление вестибулярной функции отмечается примерно у 40% переболевших, неполное — у 30%. У остальных пациентов сохраняется стойкая вестибулярная арефлексия. Однако, благодаря своему одностороннему характеру и развитию вестибулярной компенсации, она не вызывает никаких дискомфортных ощущений в повседневной жизни пациентов.
Вестибулярный нейронит: симптомы и лечение
Заболевание преимущественно встречается в возрасте 30–60 лет, мужчины и женщины болеют одинаково часто. Заболевание связывается с избирательным воспалением вестибулярного нерва. Часто ВН (Вестибулярный нейронит) развивается после перенесенного вирусного заболевания. Больные описывают следующим образом: «Меня как будто без предупреждения отправили в космос!». Головокружение длится от нескольких часов до нескольких дней, с тенденцией к постепенному уменьшению. Симптомы усиливаются при движениях головой и поворотах туловища. А вот при фиксации взгляда в одной точке головокружение уменьшается.
Помимо головокружения, приступ вестибулярного нейронита характеризуется:
Нистагм — это непроизвольное колебательное движение глаз.
Выраженное головокружение с тошнотой и рвотой обычно держится от нескольких часов до нескольких суток.
ВН может быть острым и хроническим:
Если все симптомы уходят в течение 6 месяцев, то тогда ВН считается острым, если же продолжают сохраняться, то тогда говорят о хроническом течении.
Очень редко (приблизительно в 2% случаев) возможен рецидив заболевания. В таких случаях поражается вторая, «здоровая» сторона.
Вестибулярный нейронит относится к трудно диагностируемым заболеваниям. Для установления такого диагноза требуется тщательный сбор анамнеза, внимательный осмотр пациента, а также проведение ряда дополнительных методов исследования.
В пользу вестибулярного нейронита свидетельствуют такие данные:
связь с перенесенной недавно вирусной инфекцией;
отсутствие дополнительных симптомов в виде нарушения слуха, головной боли, слабости в конечностях, нарушения речи и тому подобное;
длительность головокружения от нескольких часов до нескольких дней без нарастания симптоматики и дальнейшего ухудшения состояния.
Косвенные признаки вестибулярного нейронита можно выявить при использовании МРТ головного мозга с гадолинием.
Лечение
Основным направлением в лечении вестибулярного нейронита считается симптоматическая терапия. Она заключается в снятии основных симптомов заболевания: головокружения, неустойчивости, тошноты и рвоты. С этой целью могут использоваться:
Для ускорения восстановления вестибулярной функции рекомендуют вестибулярную гимнастику. Однако выполнение их на первых порах может быть сопряжено со значительным дискомфортом..
Полное восстановление вестибулярной функции происходит через год у 40% больных, в 30% восстановление является частичным. Остальные 30% больных попадают в категорию больных с одностороним нарушением вестибулярного аппарата, которое сохраняется и далее. Однако при выполнении вестибулярной гимнастики больной не испытывает существенных проблем с координацией и равновесием.
Периферический вестибулярный синдром как причина развития головокружения и расстройства равновесия
В последнее время интерес к проблемам головокружения и расстройства равновесия значительно возрос. Это связано не только с ростом числа пациентов, обращающихся к врачу с подобными жалобами, но и с появлением
В последнее время интерес к проблемам головокружения и расстройства равновесия значительно возрос. Это связано не только с ростом числа пациентов, обращающихся к врачу с подобными жалобами, но и с появлением новых методов диагностики, созданием как специфических фармакологических препаратов, так и методов реабилитационной терапии. Для врача по-прежнему очень важно точно установить причину развития заболевания и его формы с целью дальнейшего назначения адекватной терапии. На основании опыта работы, накопленного в течение пяти лет в специализированном центре по головокружению и расстройствам равновесия, мы сделали вывод, что у более чем у 50% пациентов на момент обращения появление подобных симптомов обусловливается целым комплексом причин. Это объясняется сложным строением системы равновесия и вестибулярной системы.
Для практикующего врача важно детально ознакомиться с жалобами, предъявляемыми пациентом, и анамнезом развития заболевания. Использование дополнительных современных методов диагностики и консультации у специалистов значительно повышают эффективность диагностики. Прежде всего, из дополнительных методов диагностики следует отметить вестибулометрию и постурографию (возможно, стабилометрию). Если первый метод, представляющий собой комплекс тестов с компьютерной обработкой данных, позволяет ответить на вопросы о функциональном состоянии вестибулярной системы, в том числе об изменениях в вестибулярном рецепторе, центральных вестибулярных структурах, стволе мозга, мозжечке; состоянии глазодвигательной системы; шейных рецепторов и др., то постурография дает возможность оценить состояние равновесия (функциональный состав компонентов — зрения, вестибулярной системы, проприорецепторов), в том числе и для индивидуального подбора и проведения реабилитационной терапии. Ультразвуковое дуплексное исследование магистрального кровотока транскраниального и шейного отделов позволяет кроме обычных процедур проводить исследования с функциональными пробами и получать информацию о венозном кровотоке. В сочетании с поворотными столами этот метод дает возможность получить информацию о повышении внутричерепного давления.
В практике мы сталкиваемся с вестибулярной патологией, которая может быть условно разделена на периферический, центральный и смешанный вестибулярные синдромы. Выбор лечащего врача при существующей системе оказания специализированной помощи чаще всего происходит следующим образом. Если у пациента имеется кохлеовестибулярный синдром, то он направляется к врачу сурдологу; вестибулярный синдром без изменений слуха — к неврологу. На наш взгляд, на первом этапе обследования обязательны консультации у невролога и отоневролога (оториноларинголога), так как периферический вестибулярный синдром без аудиологических симптомов может быть причиной развития заболеваний внутреннего уха, на которых следует остановиться подробнее.
Группу заболеваний внутреннего уха без изменений слуха составляют: доброкачественное пароксизмальное позиционное головокружение (отолитиаз), вестибулярный нейронит, фистула лабиринта, вестибулярная форма болезни Меньера и вторичный гидропс лабиринта.
Доброкачественное пароксизмальное позиционное головокружение (ДППГ) — одна из часто встречающихся причин головокружения, связанных с патологией внутреннего уха. У больных с этой патологией развиваются кратковременные приступы головокружения и нистагма (обычно длящиеся менее 30 с) при изменении положения тела и головы: обычно при повороте в кровати, укладывании и вставании с кровати, сгибании и выпрямлении или вытягивании шеи, чтобы посмотреть вверх.
Основные признаки ДППГ и связанного позиционного нистагма были описаны Робертом Барани (Barany, 1921), но такого термина не существовало до 1952 г., когда Дикс и Холлпайк описали провоцирующий позиционный тест и четко определили синдром (Dix и Hallpike, 1952).
Диагноз ДППГ по-прежнему основывается на обнаружении характерного нистагма положения (который называется также как пароксизмальный позиционный нистагм) у больного с типичным анамнезом позиционного головокружения. Нистагм может наблюдаться при визуальном осмотре в пробе Дикса-Холлпайка, однако так как он возникает вследствие патологии вестибулярного рецептора (т. е. является периферическим), то подвержен угнетению при фиксации взора, поэтому диагностика предполагает применение очков Френзеля или видеонистагмографии. В настоящее время нами накоплен опыт терапии более чем 100 пациентов с подобной патологией. Лечение позволяет перемещать частицы из полукружных каналов в преддверие лабиринта и таким образом купировать головокружение. Эффективность процедур, согласно нашим и зарубежным источникам, колеблется в пределах 90—95%.
Острый вестибулярный нейронит
Это заболевание с пока еще неизвестной этиологией. Наиболее популярна гипотеза о вирусной этиологии. Для него характерны приступы вестибулярного головокружения, часто сопровождающиеся вегетативными реакциями (тошнотой и рвотой). Любые движения головой усиливают ощущение головокружения. Длительность заболевания колеблется от нескольких часов до нескольких суток. Важным признаком является отсутствие, как и при всех заболеваниях этой группы, изменений слуха. При проведении обследования можно наблюдать на фоне асимметричного поражения типичный вестибулярный периферический нистагм, который будет сочетаться с соответствующим отклонением рук и позы при выполнении статокинетических проб. Лечение, как правило, симптоматическое с применением вестибулярных супрессантов на первом этапе. Отдельно следует упомянуть токсический нейронит, вызванный воздействием аминогликозидных антибиотиков, особенно если речь идет о гентамицине. Введение гентамицина, одно—двухкратное, через барабанную перепонку, по своей эффективности с успехом заменяет операцию по разрушению лабиринта (если таковую необходимо выполнить при абсолютной неэффективности других методов лечения).
Не меньшие сложности в диагностике может представлять фистула лабиринта. Это заболевание характеризуется появлением сообщающегося отверстия или канала между средним и внутренним ухом, вследствие чего происходит истечение жидкости из внутреннего уха в полость среднего. Нарушается система гидродинамики, а затем и состояние сенсорных клеток. Чаще всего фистула формируется при баротравме (например, при нырянии, кашле, чихании). Характерный признак — это появление головокружения при пробе Вальсальвы (или аналогичных нагрузках — натуживании или поднятии тяжестей). Фистулы имеют тенденцию к самостоятельному закрытию, однако вследствие часто образующегося повышенного внутрилабиринтного давления (гидропса) могут перейти в хроническую форму. Электрофизиологические, рентгенологические и другие методы исследований не могут дать достоверный ответ на вопрос о наличии фистулы. Поэтому после проведения обследования при определенных результатах тестов решается вопрос о диагностической миринготомии (хирургической отсепаровки барабанной перепонки для ревизии барабанной полости). При обнаружении фистулы производится ее пластика.
Вестибулярной форме болезни Меньера посвящены отдельные исследования, проводившиеся в основном за рубежом. Для типичной болезни Меньера характерны следующие признаки. Обычно заболевание начинается в возрасте 25—45 лет, чаще болеют мужчины. Заболевание сопровождается приступами вестибулярного головокружения, длительностью до 6—12 ч, шумом в ушах, флюктуирующем снижением слуха по сенсоневральному типу с тенденцией к прогрессированию степени тугоухости, ощущением дискомфорта, распирания в пораженном ухе.
Обращает внимание существование большого количества пациентов с вторичным гидропсом лабиринта. Термин «вторичный» предполагает, что увеличение внутрилабиринтного давления происходит вследствие причин, имеющих системную распространенность, и происходящее во внутреннем ухе отражает проявление этих изменений. В одном из номеров «Лечащего Врача» (№9, 2000) мы подробно останавливались на особенностях диагностики и лечения этой патологии.
Подобные изменения предполагают проведение соответствующей терапии, включающей по крайней мере два компонента: нормализацию состояния венозного оттока и терапию гидропса лабиринта. На этом этапе работа с пациентом должна также проводиться при непосредственном участии невролога-вертебролога (мануального терапевта) и отоневролога. Индивидуальное сочетание физических и физиотерапевтических методов, а также комбинированная терапия гидропса (дегидратация, вестибулярная супрессия, вазоативное воздействие на регионарный кровоток во внутреннем ухе) позволяют добиваться излечения пациента. Методом этапной оценки состояния давления во внутреннем ухе также остается электрокохлеография.
Последние исследования в области иммунологии внутреннего уха свидетельствуют, что гидропс лабиринта может быть следствием аутоиммунного поражения внутреннего уха. Морфологические изменения характеризуются: дегенерацией клеток спирального ганглия, атрофией органа Корти, артериитом вокруг кохлеарного нерва и сосудистой полоски, развитием эндолимфатического гидропса. Для вестибулярных расстройств головокружение не является постоянным признаком. Если же оно присутствует, то схоже с меньероподобными головокружениями, сочетающимися с атаксией и приступами внезапного падения. При вестибулометрическом исследовании определяется двухсторонняя симметричная периферическая вестибулярная дисфункция. В клинической картине заболевания встречаются как различные сочетания слуховых и вестибулярных симптомов, так и полное их отсутствие на фоне только внезапных падений. Для практикующего врача возможность установить причину развития патологии внутреннего уха служит указанием для назначения кортикостероидной противовоспалительной терапии.
Лечение периферического вестибулярного синдрома можно условно разделить на две стадии — активного проявления заболевания и подострого состояния. На первом этапе важно проведение патогенетической терапии в комплексе с назначением вестибулярных супрессантов и противорвотных препаратов при сочетании головокружений с вегетативными проявлениями.
В лечении головокружений основное место занимают вестибулярные супрессанты. Термин «вестибулярный супрессант» является собирательным: так обычно называют препараты, которые уменьшают нистагм и ощущение головокружения, вестибулярную неустойчивость или купируют болезнь движения (укачивание).
По крайней мере четыре основных нейромедиатора вестибулярной системы вовлечены в формирование вестибулоокулярного рефлекса: глутамат, ацетилхолин, гамма-аминомасляная кислота и глицин, гистамин.
Глутамат — главный эксцитаторный нейромедиатор. Ацетилхолин является и периферическим, и центральным агонистом, воздействующим на мускариновые рецепторы. Эти рецепторы найдены в стволе мозга и костном мозге. Имеются сообщения о возможном их участии в формировании головокружения. Гамма-аминомасляная кислота и глицин — ингибирующие нейромедиаторы, обнаруженные в вестибулярных нейронах второго порядка и в глазодвигательных нейронах. Гистамин найден в различных центральных вестибулярных структурах, где он представлен диффузно.
Антихолинергические средства оказывают воздействие на мускариновые рецепторы. Важной особенностью для этой группы препаратов является то, что они не проникают через гематоэнцефалический барьер и поэтому неэффективны в лечении болезни движения. Также, в отличие от антигистаминных средств, антихолинергические препараты неэффективны, если их применять после того, как головокружение уже началось.
Все антихолинергические средства, используемые для купирования головокружения, имеют побочные эффекты: расширенние зрачков и седативный. Наиболее часто из препаратов этой группы применяются скополамин и атропин.
Имеются данные, указывающие на то, что центрально действующие антигистаминные препараты предотвращают болезнь движения и уменьшают выраженность вестибулярных проявлений, даже если симптомы уже появились. Большинство антигистаминных препаратов также обладает блокирующим эффектом кальциевых каналов. Однако седативный эффект, которым обладают антигистаминные препараты, оказывает неблагоприятное влияние на процессы вестибулярной адаптации, поэтому данную группу препаратов не следует рекомендовать пациентам для длительного применения.
Бензодиазепиновые препараты — GABA-модуляторы — действуют центрально для подавления вестибулярных реакций. Данные препараты применяются в малых дозах. Их основные недостатки — это привыкание, ухудшение памяти, повышенный риск падений и отрицательное воздействие на вестибулярную компенсацию.
Удачным сочетанием свойств патогенетического препарата с эффектом подавления ощущения головокружения характеризуется бетасерк (бетагистина дигидрохлорид). При воздействии на две группы Н-рецепторов одновременно происходят увеличение кровотока в лабиринтной артерии и супрессия информации, идущей через вестибулярные ядра. Бетасерк можно рассматривать как препарат выбора. В зависимости от патогенеза заболевания бетасерк может сочетаться с другими терапевтическими средствами (за исключением антигистаминных препаратов, сочетание с которыми приводит к ослаблению терапевтического действия обоих лекарственных средств).
Периферическая вестибулярная патология на фоне не проходящей атаксии в дальнейшем, как правило, компенсируется самостоятельно. Однако в целях скорейшего выздоровления пациента может быть использована вестибулярная реабилитация. Это комплекс упражнений, выполняемых самостоятельно или на специальных установках (постурографах или стабилографах) с биологической обратной связью. Включение вестибулярной реабилитации в комплексную терапию периферического вестибулярного синдрома, по нашему мнению, оправдано и должно выполняться под контролем врача. Рекомендуется подобные упражнения назначать после окончания применения пациентом вестибулярных супрессантов. Возможно, бетасерк является исключением, так как в последнее время в отечественной литературе появились работы, свидетельствующие об эффективности вестибулярной реабилитации при использовании бетасерка. С возрастом происходит ухудшение системы равновесия из-за изменений в структуре сенсорных систем и нервной ткани. Поэтому у пожилых людей, даже при наличии периферического вестибулярного синдрома, рекомендуется применять вестибулярную реабилитацию.
В заключение хочу подчеркнуть, что успех работы с пациентами, страдающими головокружениями и расстройствами равновесия, зависит от диагностических возможностей лечебного учреждения, взаимодействия врачей различных специальностей и использования всех средств, эффективных для лечения и реабилитации пациентов.
О. А. Мельников, кандидат медицинских наук
АНО «ГУТА-Клиник», Москва



_500.gif)

