Чем лечить жжение в бедре
Синонимы: трохантерит (тазобедренного сустава), вертельный бурсит, тендопатия ягодичных мышц.
Одна из самых частых причин боли в бедре! Ответ на вопрос, что болит в бедре и ягодице и как с этим справиться в этой статье.
Немного анатомии: на задней и боковой поверхности таза имеется средняя и малая ягодичные мышцы. Они начинаются сверху от таза и крепятся к вертелу бедренной кости – это выступающая кость сбоку на бедре. Можете у себя потрогать и найти это образование. Данные структуры представлены на картинке.
При ряде факторов происходит механическое повреждение сухожилий мышц (тендопатия), которое может сочетаться или нет с бурситом вертела бедренной кости. Бурсит — это локальное воспаление сумки (пространства) между вертелом и сухожилиями.
В зарубежной литературе это называется СИНДРОМ БОЛЬШОЙ ВЕРТЕРЛЬНОЙ БОЛИ (СБВБ).
Данную стать подготовили наши врачи: ортопед-травматолог Домбровский Р.Э.неврологи Жакупбаев А.И. и Ковзелев П.Д.
Почему появляется трохантерит бедра?
Факторы риска развития данной патологии: женский пол, ожирение, боль в коленях, болезненность подвздошно-большеберцового тракта и боль в пояснице, разница в длине ног (более 2см), сколиоз. Иными словами, если все вокруг болит и нагрузка уже высокая – есть вероятность что заболит и вертел.
Повреждение сухожилий ягодичных мышц и вертела по данным МРТ варьируются от отека в области крепления и частичного повреждения до отрыва сухожилия.
Критериев постановки диагноза нет.
Если исключены другие причины и имеется:
То диагноз вероятен.
Симптомы трохантерита тазобедренного сустава
Так как ягодичные мышцы являются стабилизаторами таза, а также отводят бедро в сторону, то боль появляется или усиливается (в запущенных случаях) при:
ВНИМАНИЕ: данная патология – это не поражение тазобедренного сустава, как часто думают пациенты. Тазобедренный сустав крайне редко болит снаружи бедра и почти всегда пациенты указывают на боль в паху и внутренней части бедра при поражении сустава.
Диагностика трохантерита в Санкт-Петербурге.
Диагностика в первую очередь клиническая, т.е. при осмотре врачом.
Дополнительные методы, которые позволяют исключить другие заболевания данной области: рентгенография таза обзорная – подтверждение повреждения сухожилия и наличие отека + исключение артроза тазобедренного сустава, некроза головки бедренной кости, переломов и костной патологии.
В нашей клинике установлен УЗИ прибор экспертного уровня и мы имеем возможность непосредственно во время приема или дополнительно к нему провести исследование области вертела и сустава на УЗИ.
Это очень ускоряет процесс постановки диагноза и начала лечения – пациент быстрее получает уменьшение боли и дискомфорта.
МРТ –информативно, более дорогостоящее, требуется, когда имеется подозрение на вторичный характер (опухоль, инфекция, травма и т.д.). Показания к МРТ определяются врачом.
Лечение трохантерита тазобедренного сустава в Санкт-Петербурге.
Введение лекарственных препаратов (блокады) под контролем УЗИ является высокоточным и эффективным методом лечения. Врач по факту видит иглу и то место, куда нужно ввести лекарство. Все наши специалисты, специализирующиеся на лечение трохантерита в совершенстве владеют блокадами и УЗИ навигацией.
Выводы:
Синдром большой вертельной боли или трохантерит – изматывающее состояние, которое очень часто не умеют правильно лечить. Самые частые маски этой проблемы: остеохондроз, защемление седалищного нерва, синдром грушевидной мышцы, грыжа диска, артроз тазобедренного сустава. При правильной диагностике и адекватном лечении можно быстро и значимо улучшить качество жизни, избавить пациента от боли и вернуть свободу передвижения.
Клинический случай лечения трохантерита
Пациентка 70 лет с выраженным односторонним плоскостопием и сколиозом обратилась к нам в клинику после неоднократного и безуспешного лечения с диагнозом хронической боли в спине и рецептом на антидепрессанты.
Сразу же бросается в глаза измененная походка (походка Тредленбурга). Пациентка ладонью показывает, где болит, отмечает четкую связь с нагрузкой, спать на боку не может. Боль была периодической, сейчас уже болит постоянно. Беспокоит её это около 3х лет.
Что примечательно, так это снимки пациентки. Давайте их посмотрим.
По МРТ невооруженным взглядом видно выраженное, точнее сказать ВЫРАЖЕННЕЙШЕЕ воспаление в области вертела
А на рентгене мы видим сколиоз и кальцификацию вследствие длительного воспаления области вертела и сухожилий. Причем тазобедренные суставы в весьма неплохом состоянии.
Роман Эдуардович выполнил пациентке блокаду под УЗИ навигацией с бетаметазоном и лидокаином. Перенесла хорошо. Через 4 дня боль стихла на 30-40 процентов. Для такого массивного поражения это хороший результат. Затем выполнили несколько сеансов ударно-волновой терапии в сочетании высокоинтенсивной лазерной стимуляцией. Боль стихла еще на 30-40 процентов.
Сейчас нужно провести коррекцию плоскостопия стельками и подобрать упражнения. Для дальнейшего лечения передадим пациентку реабилитологам. Прогноз в целом благоприятный.
Если бы пациентке 3 года назад поставили правильный диагноз и назначили правильное лечение, она не потеряла бы качества жизни настолько, что сейчас с трудом перемещается. Могла бы спокойно возделывать свой огород, который любит и играть с внуками по мере возможностей.
Боль в бёдрах причины, способы диагностики и лечения
Боль в бедрах возникает в любом возрасте по различным причинам. У молодых людей она сигнализирует об острых травмах или износах, особенно у спортсменов и любителей экстрима. У взрослых после 45-60 лет дискомфорт проявляется при остеоартрите, а в пожилом возрасте – при тяжелом остеопорозе и травмах. Иногда боль в области бедра может быть вызвана болезнями и повреждениями в других частях тела, например, в коленях или поясничном отделе позвоночника.
Причины боли в бёдрах
Врачи выделяют следующие причины боли в бедрах:
Бессосудистый некроз шейки бедра может появиться у людей, принимающих долгое время кортикостероиды. Тогда нарушается кровоснабжение шейки бедра, она ослабевает, что вызывает болевые ощущения.
Фибромиалгия вызывает у пациента мышечные спазмы, судороги, боль в различных группах мышц и повышенную утомляемость.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Декабря 2021 года
Содержание статьи
Симптомы
Характер, локализация и интенсивность зависит от степени повреждения структуры и причины воспаления:
Лечением болезненности бедер занимается ортопед или врач-невролог. После травмы потребуется консультация травматолога. Если у пациента коксартроз, то следует обратиться к хирургу.
Методы диагностики
В первую очередь врач проводит осмотр и пальпацию. При подозрении на перелом он направляет пациента на рентгенографию тазобедренного сустава. Для выявления воспалений в суставах или окружающих тканях потребуются дополнительные методы исследования – УЗИ и компьютерная томография. Также необходимы анализы крови и мочи. Иногда боль в бедренной кости требуют проведения инвазивных процедур – артроскопии и биопсии.
Для диагностики причин появления болевого синдрома в бедрах специалисты сети клиник ЦМРТ применяют такие методы:
Жжение в ногах причины, способы диагностики и лечения
Жжение в ногах — раздражающее ощущение жара, чаще ниже коленного сустава, но допускается и выше. Бывает физиологическим, как реакция на чрезмерные физические, психоэмоциональные перегрузки, при этом общее состояние сохраняется в норме. Если жжение в ногах сочетается с чувством покалывания, онемения, болью, другими болезненными симптомами, важно сразу обратиться за врачебной помощью, пройти обследование, так как подобные состояния представляют угрозу и потенциальную опасность для жизни человека.
Причины жжения в ногах
Причины жжения в ногах могут быть связаны, как с неправильным образом жизни, так и с заболеваниями. У здоровых людей симптомы жжения в ногах вызваны ношением неудобной обуви, переутомлением, алкогольной и лекарственной интоксикацией, частыми переохлаждениями, голоданием, мышечным перенапряжением, обезвоживанием, дефицитом витаминов, аллергией, неудобной позой для сна.
Ощущение жжения выше или ниже коленного сустава — симптом широкого круга заболеваний. К таким относят:
Вызывать ощущения жжения нижних конечностей на ранней стадии могут заболевания позвоночника, как межпозвоночная грыжа, остеохондроз пояснично-крестцового отдела, сколиоз. кифоз, лордоз.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 10 Декабря 2021 года
Содержание статьи
Цитата от специалиста ЦМРТ
Цитата от специалиста ЦМРТ
Жжение в ногах может свидетельствовать о чрезмерных физических или психоэмоциональных нагрузках, а также являться симптомом других серьезных заболеваний. Определить причину может только квалифицированный и опытный специалист. Не занимайтесь самолечением и не откладывайте визит к врачу.
Типы жжения в ногах
Ощущения жжения начинаются с незначительного повышения температуры, человек спит с непокрытыми ногами. Иногда, чтобы уменьшить чувство жара прикладывает к конечностям холод или опускает в холодную воду. При ярко-выраженном жжении в ногах непроизвольно изменяется походка, из-за постоянного чувства дискомфорта нарушается ночной сон, человек становится раздраженным, нервным, жалуется на общую слабость, недомогание, тяжесть и боли в ногах.
Методы диагностики
При часто повторяющихся симптомах жжения в ногах необходима консультация флеболога, ортопеда. В зависимости от того, симптомом какого заболевания выступает раздражающее ощущение жара, в диагностический поиск вовлекаются другие специалисты узкого профиля: невролог, сосудистый хирург, эндокринолог, вертебролог, ортопед, травматолог, инфекционист, онколог, кардиолог.
Для выяснения причин жжения в ногах и выбора дальнейшего курса лечения пациента всесторонние обследуют. Изначально врач тщательно осматривает кожу пораженной ноги, всего тела. Из разговора уточнят, когда появился дискомфорт, как проявляется, чем вызван, какие есть еще жалобы. Далее на основании полученных данных в план диагностики включают разные методы:
Для выяснения причин жжения в ногах специалисты клиник ЦМРТ используют следующие методы диагностики:
Боль выше колена
Специалисты ЦМРТ более 15 лет проводят диагностику и лечение заболеваний и травм суставов. Читайте подробнее на странице Лечение суставов.
Варикозное расширение вен нижней конечности и другие заболевания вызывают боли в мышцах ног выше колена у пациентов. Причина жалобы может быть в нормальном состоянии, обусловленном перенапряжением мускулатуры ног, или речь идет о патологии.
Нередко это признак серьезного заболевания, способного вызвать опасные осложнения. Необходимо провести инструментальные и лабораторные исследования для постановки диагноза и назначения лечения.
Рассказывает специалист ЦМРТ
Дата публикации: 25 Сентября 2021 года
Дата проверки: 30 Ноября 2021 года
Содержимое статьи
Причины боли выше колена
Болеть ноги выше колен могут в разных местах, включая бедро и тазовые кости. Важно понять, какие анатомические структуры находятся в зоне возникновения болевых ощущений.
Зачастую при поражении отдельных мышц ломит и «стреляет» только на внутренней или внешней стороне ноги без иррадиации болевого синдрома в другие части тела. При защемлении нерва боль в ноге выше колена спереди распространяется высоко над коленом или переходит в дистальные участки нижней конечности.
Разновидности
Характер болевых ощущений может сказать врачу о многом. В зависимости от заболевания область над коленом может ныть, тянуть или будто бы гореть при сильном жжении. Отличаются области возникновения и распространения болевого синдрома. Все эти критерии помогают врачу подобрать правильные методы диагностики.
Острая боль выше колена
Если человеку сильно больно на протяжении нескольких часов или суток, речь скорее всего идет об остром болевом синдроме. Такой признак появляется при воспалении мышц, травме нижней конечности, защемлении нерва и других патологических состояниях. Резкая болезненность в правой или левой ноге не позволяет нормально ходить. Дополнительные симптомы включают отек и покраснение. При варикозе на коже просматривается своеобразный венозный «рисунок».
Хроническая боль над коленом
При постоянной ноющей боли в мышцах ног выше колена нужно искать причины, связанные с хроническими заболеваниями. Это симптом остеохондроза, грыжи межпозвоночного диска, хронического воспаления мышц и других болезней. Болевой синдром может периодически усиливаться (например, ночью) и ослабевать. Такое состояние снижает качество жизни пациента.
К какому врачу обратиться
Обследованием при таком симптоме занимаются ортопеды, ревматологи, артрологи и другие специалисты. При необходимости больного направят на консультацию к другому профильному врачу после проведения первичного обследования.
Жжение в бедре ноги
Лечение в нашей клинике:
Жжение в бедре – это клинический симптом поражения нервного волокна, кровеносных сосудов. Исключение составляют случи термического или химического воздействия на ткани, в результате чего возникают ожоги разной степени. В этой статье рассказано про внутренние причины появления ощущения жжения в области бедра. Разберемся, какие заболевания могут проявляться подобным образом.
Жжение в ноге в бедре могут появляться после длительного нахождения в статичной позе. Еще чаще оно бывает спровоцировано значительными физическими нагрузками. В обоих случаях скорее всего причиной становится поражение нервного волокна или кровеносных сосудов.
Например, если человек длительное время сидел на жёстком стуле и работа. Его мышцы в области ягодиц и поясницы были чрезмерно напряжены. Она сдавливали нервное волокно, отвечающее за иннервацию отдельных участков ноги, кровеносные сосуды, обеспечивающие снабжение кровью.
После того, как он поменял положение тела, ощущает жжение, поскольку начинает восстанавливаться кровоток и кровоснабжение нервного волокна. Если это ощущение сохраняется дольше 20 – 30 минут, то он считается патологическим. Необходимо срочно обратиться на прием к неврологу. Он поможет отыскать потенциальную причину развития подобного клинического симптома. Затем будет разработан индивидуальный курс лечения.
В Москве на первичный бесплатный прием к неврологу можно обратиться в нашей клинике мануальной терапии. Здесь ведут прием пациентов опытные доктора. Они смогут оказать медицинскую помощь в необходимом объеме.
Причины ощущения жжения в бедрах ног
Ощущение жжения в бедре не появляется просто так. За редким исключением это симптом многочисленных патологий, как сосудистых, так и неврологических. Помимо этого подобный признак может сопровождать нарушение целостности разных тканей, гормональные сбои, развитие эндокринных патологий. Для ого, чтобы разобраться во всех этих аспектах, предлагаем узнать некоторые факты из анатомии и физиологии.
Начнем с того, как устроена система иннервации нижних конечностей и за что она отвечает:
При поражении нервного волокна сенсорного типа на любом участке его прохождения возникают неврологические клинические признаки. Ощущение жжения – один из них. Он может возникать на начальной стадии компрессии на фоне туннельного синдрома, рубцовой деформации, образования гематомы или опухоли, при поражении межпозвоночных дисков и т.д.
А теперь поговорим про потенциальные причины жжения в бедре – это могут быть следующие состояния и заболевания:
Это не все возможные причины жжения в бедрах ног, помимо этого таким симптомом часто проявляются нейропатии различного генеза. На первом месте в среднем возрасте стоят токсические поражения нервного волокна. Неприятные ощущения могут возникают у людей, которые увлекаются употреблением алкогольных напитков, курением, приемом некоторых лекарственных препаратов без назначения врача. На втором месте стоит диабетическая нейропатия. Повышенный уровень сахара приводит к токсическому поражению нервного волокна. Он не справляется со своими функциями. Возникает жжение и боль. Отличительная черта диабетической нейропатии – она захватывает одновременно большие участки нижних конечностей и зачастую двухсторонняя (страдают стразу две ноги).
Отдельно стоит рассказать о ангиопатии. Это состояния, при которых кровеносная система не справляется с полноценным кровоснабжением тканей нижних конечностей. Она отличается появлением сосудистой веточки, снижением местной температуры тканей, отечностью, развитием дистрофии мышечного волокна. Среди сосудистых патологий чаще всего диагностируется варикозное расширение вен нижних конечностей (у женщин) и облитерирующий эндартериит (у мужчин), атеросклероз, диабетическая ангиопатия и т.д. Поэтому при появлении жалобы на жжение в разных частях бедра пациенту в обязательном порядке рекомендуется провести УЗДГ кровеносных сосудов. Это обследование позволяет исключить многочисленные проблемы с сосудистым руслом.
Дополнительные симптомы, на которые стоит обратить внимание
Обратите внимание! У многих пациентов в возрасте старше 50-ти лет развивается латентный остеопороз. Это разряжение костной ткани. В первую очередь поражаются ткани позвоночника и нижних конечностей. Это заболевание приводит к тому, что даже при неосторожном приседании на жесткий стул может возникать трещина в теле поясничного позвонка. И проявляется это тем, что возникает жжение поверхности бедра за счет компрессионного воздействия на корешковый нерв, отвечающий за иннервацию этого участка. Последствия же этой травмы могут быть непредсказуемыми, вплоть до паралича нижней части тела.
Если жжение в области бедра у вас сопряжено с появлением сосудистой сеточки или отечностью в области голени, то имеет смысл обратиться на прием к флебологу. Этот специалист исключит вероятность поражения кровеносных сосудов. В случае необходимости назначит эффективное и безопасное лечение.
Жжение кожи на бедре может быть признаком диабетической нейропатии. В этом случае будут присутствовать такие дополнительные симптомы: жажда, увеличение объема отделяемой мочи, сухость кожных покровов, кожный зуд в области туловища и конечностей. При таких признаках не медлите, обратитесь на прием к эндокринологу. Ряд обследований позволит поставить точный диагноз и назначить соответствующе лечение.
Жжение в пояснице и бедрах – это признак поражения хрящевых тканей межпозвоночных дисков. При развитии остеохондроза постепенно снижается высота межпозвоночных дисков (протрузия). Они не справляются с задачей обеспечения защиты корешковых нервов от компрессионного воздействия. При давлении корешковые нервы лишаются возможности полноценно проводить сенсорные нервные импульсы. Субъективно это ощущается как жжение и другие виды неврологических нарушений чувствительности.
При выпадении межпозвоночной грыжи также возникает жжение в бедре при ходьбе, поскольку развивается компенсаторное воспаление в очаге травматического нарушения целостности фиброзного кольца. Для диагностики этого состояния целесообразно сделать МРТ. В процессе обследования врач сможет визуализировать и оценить состояние тканей межпозвоночных дисков и корешковых нервов.
Любое жжение мышц ног бедер, которое не проходит в течение 30 – 40 минут – это повод для как можно более быстрого обращения к врачу. Во всех случаях, когда подозрение падает на поражение тканей позвоночного столба следует обращаться к врачу вертебрологу. При подозрении на развитие нейропатии следует посетить невролога. Если у вас есть боли в области тазобедренного или коленного сустава, то обратитесь к ортопеду. Эти доктора обладают достаточным уровнем профессиональной компетенции для того, чтобы поставить вам точный диагноз и разработать индивидуальный план лечения.
Лечение при чувстве жжения в бедре
Чувство жжения в бедре – это не самостоятельное заболевание. Это клинический симптом разных патологий. Поэтому перед началом лечения следует точно поставить диагноз. Для этого необходимо провести диагностические обследования. Да, опытный врач невролог, вертебролог или ортопед по данным, полученным в ходе осмотра пациента, может поставить предварительный диагноз. Но в дальнейшем его нужно подтвердить или опровергнуть.
Для этого назначается обследование, которое включает в себя рентгенографический снимок позвоночника, тазобедренного и коленного сустава. Затем проводится МРТ обследование, чтобы установить состояние хрящевой, связочной, сухожильной и мышечной ткани. С помощью УЗДГ врач может определить состояние кровеносных сосудов. В ряде случаев также используется УЗИ, электронейрография и электромиография.
Для лечения жжение бедра успешно применяются методы мануальной терапии. Они абсолютно безопасны для здоровья человека и обладают высокой степенью эффективности. В нашей клинике мануальной терапии могут использоваться следующие виды воздействия:
Если вам необходим безопасный и эффективный курс лечения при появлении жжения в бедре, то вы можете прямо сейчас записаться на бесплатный прием к неврологу, вертебрологу и ортопеду в нашей клинике мануальной терапии в Москве.
Помните! Самолечение может быть опасно! Обратитесь ко врачу
Боль, жжение и покалывание в ногах: причины, диагностика, лечение

Почему боль сочетается с жжением и покалыванием
Причины болей в ногах могут быть самыми разнообразными, от варикозного расширения вен до банальных травм. Нередко боли сочетаются с жжением и покалыванием, которые называются парестезиями. Сопутствующими симптомами могут быть онемение, снижение тактильной чувствительности кожи в области поражения и отечность.
Причиной возникновения парестезий являются нарушения функционирования нервных окончаний. Раздраженные нервные рецепторы посылают в центральную нервную систему импульсы различной силы, которые мозг расценивает как смешанные ощущения. Отсюда субъективность характеристик дискомфорта пациентами. Некоторые больные описывают ощущения в ногах, как жгучие невыносимые боли. Другие расценивают их, как онемение, чередующееся с покалыванием. В любом случае такая симптоматика говорит о нарушениях функционирования нервных окончаний и волокон, точные причины которых нужно установить.
Функциональные причины организма
Покалывание и боли в ногах могут быть обусловлены следующими причинами:
Если причина покалывания в ногах кроется в одном из перечисленных состояний, то неприятные ощущения возникают периодически, имеют четкую связь с воздействием провоцирующего фактора, а также исчезают при его исключении или по мере восстановления организма (например, после травмы, перелома, ушиба).
Патологические причины дискомфорта в ногах
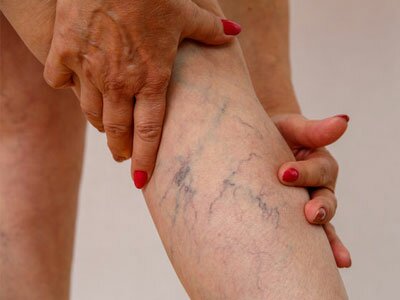
Болезненными ощущениями и парестезиями в конечностях проявляются следующие заболевания:
Как найти причину болей и покалывания в ногах
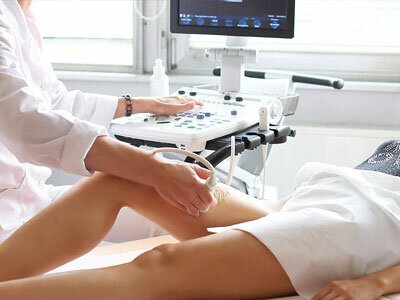
Диагностика болей в ногах с целью установления причины требует проведения инструментальных процедур (УЗИ вен и артерий). По результатам исследований выявляют органические изменения в тканях конечностей, которые могут обуславливать наличие патологической симптоматики. Диагностика жжения в ногах и болей также требует проведения лабораторного обследования (анализы крови, мочи, тесты на инфекции, свертываемость крови, маркеры аутоиммунных заболеваний).
Оценивая в совокупности данные анамнеза, физикального осмотра, результатов инструментального и лабораторного обследования, лечащий врач может достоверно установить причины ноющих болей в ногах, лечение которых проводит терапевт или узкий специалист (флеболог-сосудистый хирург, эндокринолог, невролог, вертебролог и др.).
Как избавиться от симптомов
Лечение покалывания в ногах определяется причиной возникновения симптома. Если парестезии и боль спровоцированы венозной недостаточностью, пациенту рекомендуют следующие мероприятия:
При выраженном варикозе вен может быть показано хирургическое лечение с применением безопасных и малотравматичных методик (эндовазальная облитерация вен). Системные эндокринные (диабет, патологии щитовидной железы) и аутоиммунные заболевания (ревматизм, васкулит) требуют комплексного лечения, на фоне которого и уменьшается выраженность парестезий.
Профилактика

Если заметили появление боли, жжения или покалывания в ногах, которые самостоятельно не проходят, обращайтесь в «МедПросвет». Наши специалисты помогут найти первопричину дискомфортного состояния и составят план лечения для скорейшего восстановления здоровья и улучшения качества жизни!
Синонимы: трохантерит (тазобедренного сустава), вертельный бурсит, тендопатия ягодичных мышц.
Одна из самых частых причин боли в бедре! Ответ на вопрос, что болит в бедре и ягодице и как с этим справиться в этой статье.
Немного анатомии: на задней и боковой поверхности таза имеется средняя и малая ягодичные мышцы. Они начинаются сверху от таза и крепятся к вертелу бедренной кости – это выступающая кость сбоку на бедре. Можете у себя потрогать и найти это образование. Данные структуры представлены на картинке.
При ряде факторов происходит механическое повреждение сухожилий мышц (тендопатия), которое может сочетаться или нет с бурситом вертела бедренной кости. Бурсит — это локальное воспаление сумки (пространства) между вертелом и сухожилиями.
В зарубежной литературе это называется СИНДРОМ БОЛЬШОЙ ВЕРТЕРЛЬНОЙ БОЛИ (СБВБ).
Данную стать подготовили наши врачи: ортопед-травматолог Домбровский Р.Э.неврологи Жакупбаев А.И. и Ковзелев П.Д.
Почему появляется трохантерит бедра?
Факторы риска развития данной патологии: женский пол, ожирение, боль в коленях, болезненность подвздошно-большеберцового тракта и боль в пояснице, разница в длине ног (более 2см), сколиоз. Иными словами, если все вокруг болит и нагрузка уже высокая – есть вероятность что заболит и вертел.
Повреждение сухожилий ягодичных мышц и вертела по данным МРТ варьируются от отека в области крепления и частичного повреждения до отрыва сухожилия.
Критериев постановки диагноза нет.
Если исключены другие причины и имеется:
То диагноз вероятен.
Симптомы трохантерита тазобедренного сустава
Так как ягодичные мышцы являются стабилизаторами таза, а также отводят бедро в сторону, то боль появляется или усиливается (в запущенных случаях) при:
ВНИМАНИЕ: данная патология – это не поражение тазобедренного сустава, как часто думают пациенты. Тазобедренный сустав крайне редко болит снаружи бедра и почти всегда пациенты указывают на боль в паху и внутренней части бедра при поражении сустава.
Диагностика трохантерита в Санкт-Петербурге.
Диагностика в первую очередь клиническая, т.е. при осмотре врачом.
Дополнительные методы, которые позволяют исключить другие заболевания данной области: рентгенография таза обзорная – подтверждение повреждения сухожилия и наличие отека + исключение артроза тазобедренного сустава, некроза головки бедренной кости, переломов и костной патологии.
В нашей клинике установлен УЗИ прибор экспертного уровня и мы имеем возможность непосредственно во время приема или дополнительно к нему провести исследование области вертела и сустава на УЗИ.
Это очень ускоряет процесс постановки диагноза и начала лечения – пациент быстрее получает уменьшение боли и дискомфорта.
МРТ –информативно, более дорогостоящее, требуется, когда имеется подозрение на вторичный характер (опухоль, инфекция, травма и т.д.). Показания к МРТ определяются врачом.
Лечение трохантерита тазобедренного сустава в Санкт-Петербурге.
Введение лекарственных препаратов (блокады) под контролем УЗИ является высокоточным и эффективным методом лечения. Врач по факту видит иглу и то место, куда нужно ввести лекарство. Все наши специалисты, специализирующиеся на лечение трохантерита в совершенстве владеют блокадами и УЗИ навигацией.
Выводы:
Синдром большой вертельной боли или трохантерит – изматывающее состояние, которое очень часто не умеют правильно лечить. Самые частые маски этой проблемы: остеохондроз, защемление седалищного нерва, синдром грушевидной мышцы, грыжа диска, артроз тазобедренного сустава. При правильной диагностике и адекватном лечении можно быстро и значимо улучшить качество жизни, избавить пациента от боли и вернуть свободу передвижения.
Клинический случай лечения трохантерита
Пациентка 70 лет с выраженным односторонним плоскостопием и сколиозом обратилась к нам в клинику после неоднократного и безуспешного лечения с диагнозом хронической боли в спине и рецептом на антидепрессанты.
Сразу же бросается в глаза измененная походка (походка Тредленбурга). Пациентка ладонью показывает, где болит, отмечает четкую связь с нагрузкой, спать на боку не может. Боль была периодической, сейчас уже болит постоянно. Беспокоит её это около 3х лет.
Что примечательно, так это снимки пациентки. Давайте их посмотрим.
По МРТ невооруженным взглядом видно выраженное, точнее сказать ВЫРАЖЕННЕЙШЕЕ воспаление в области вертела
А на рентгене мы видим сколиоз и кальцификацию вследствие длительного воспаления области вертела и сухожилий. Причем тазобедренные суставы в весьма неплохом состоянии.
Роман Эдуардович выполнил пациентке блокаду под УЗИ навигацией с бетаметазоном и лидокаином. Перенесла хорошо. Через 4 дня боль стихла на 30-40 процентов. Для такого массивного поражения это хороший результат. Затем выполнили несколько сеансов ударно-волновой терапии в сочетании высокоинтенсивной лазерной стимуляцией. Боль стихла еще на 30-40 процентов.
Сейчас нужно провести коррекцию плоскостопия стельками и подобрать упражнения. Для дальнейшего лечения передадим пациентку реабилитологам. Прогноз в целом благоприятный.
Если бы пациентке 3 года назад поставили правильный диагноз и назначили правильное лечение, она не потеряла бы качества жизни настолько, что сейчас с трудом перемещается. Могла бы спокойно возделывать свой огород, который любит и играть с внуками по мере возможностей.
Невропатия седалищного нерва. Синдром грушевидной мышцы
Болезни периферической нервной системы — одна из наиболее частых причин инвалидизации пациентов трудоспособного возраста. В структуре этих болезней преобладающее место занимают болевые синдромы (Н. Н. Яхно, 2003; Г. Р. Табеева, 2004).
Болезни периферической нервной системы — одна из наиболее частых причин инвалидизации пациентов трудоспособного возраста. В структуре этих болезней преобладающее место занимают болевые синдромы (Н. Н. Яхно, 2003; Г. Р. Табеева, 2004). Причины развития невропатического болевого синдрома могут быть различными: сахарный диабет, паранеопластические процессы, ВИЧ, герпес, хронический алкоголизм (А. М. Вейн, 1997; И. А. Строков, А. Н. Баринов, 2002).
При поражении периферической нервной системы выделяют два типа боли: дизестезическую и трункальную. Поверхностная дизестезическая боль обычно наблюдается у пациентов с преимущественным поражением малых нервных волокон. Трункальная боль встречается при компрессии спинно-мозговых корешков и туннельных невропатиях.
У пациентов с этим видом болевого синдрома невозможно выбрать оптимальную стратегию лечения без идентификации патофизиологических механизмов. Поэтому при определении тактики терапии необходимо учитывать локализацию, характер и выраженность клинических проявлений болевого синдрома.
Под компрессионно-ишемической (туннельной) невропатией понимают невоспалительные поражения периферического нерва, развивающиеся под влиянием компрессии или ишемических воздействий.
В зоне компрессии соответствующего нерва нередко находят болезненные уплотнения или утолщения тканей, приводящие к существенному сужению костно-связочно-мышечных влагалищ, через которые проходят нервно-сосудистые стволы.
В настоящее время известно множество вариантов компрессионных невропатий. Их клиническая картина складывается из трех синдромов: вертебрального (в случаях участия одноименного фактора), неврального периферического, рефлекторно-миотонического или дистрофического. Вертебральный синдром на любом этапе обострения, и даже в стадии ремиссии, может вызывать изменения в стенках «туннеля». Миодистрофический очаг, выступающий в качестве реализующего звена, обусловливает невропатию на фоне своего клинического пика. Неврологическая картина компрессионных невропатий складывается из симптомов поражения той или иной выраженности в соответствующих мио- и дерматомах. Диагноз компрессионных невропатий ставится при наличии болей и парестезий в зоне иннервации данного нерва, двигательных и чувствительных расстройств, а также болезненности в зоне рецепторов соответствующего канала и вибрационного симптома Тинеля. При затруднениях в диагностике используются электронейромиографические исследования: определяются поражения периферического нейрона, соответствующего данному нерву, и степень уменьшения скорости проведения импульса по нерву дистальнее места его компрессии. Синдром грушевидной мышцы — самая распространенная туннельная невропатия. Патологическое напряжение грушевидной мышцы при компрессии корешка L5 или S1, а также при неудачных инъекциях лекарственных веществ ведет к сдавливанию седалищного нерва (или его ветвей при высоком отхождении) и сопровождающих его сосудов в подгрушевидном пространстве.
Для выбора правильной стратегии терапии необходимо четко знать основные клинические симптомы поражения той или иной области. Основные клинические проявления поражения нервов крестцового сплетения:
Наиболее трудны в плане диагностики поражения в области таза или выше ягодичной складки — из-за наличия соматической или гинекологической патологии у пациентов. Клинические симптомы поражения в области таза или выше ягодичной складки складываются из следующих вариантов нарушений двигательных и чувствительных функций.
Поражение седалищного нерва на уровне подгрушевидного отверстия может наблюдаться в двух вариантах:
Для компрессии седалищного нерва и идущих рядом сосудов характерны следующие клинические проявления: ощущение постоянной тяжести в ноге, боли тупого, «мозжащего» характера. При кашле и чихании усиления болей не наблюдается. Отсутствует атрофия ягодичной мускулатуры. Зона гипестезии не распространяется выше коленного сустава.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе. Часто синдром грушевидной мышцы регистрируется в гинекологической практике. При синдроме грушевидной мышцы возможно:
Клиническая картина синдрома грушевидной мышцы состоит из локальных симптомов и симптомов сдавления седалищного нерва. К локальным относится ноющая, тянущая, «мозжащая» боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра, а также в полуприседе на корточках; несколько стихает в положении лежа и сидя с разведенными ногами. При хорошем расслаблении большой ягодичной мышцы под ней прощупывается плотная и болезненная при натяжении (симптом Бонне–Бобровниковой) грушевидная мышца. При перкуссии в точке грушевидной мышцы появляется боль на задней поверхности ноги (симптом Виленкина). Клиническая картина сдавления сосудов и седалищного нерва в подгрушевидном пространстве складывается из топографо-анатомических «взаимоотношений» его больше- и малоберцовых ветвей с окружающими структурами. Боли при компрессии седалищного нерва носят тупой, «мозжащий» характер с выраженной вегетативной окраской (ощущения зябкости, жжения, одеревенения), с иррадиацией по всей ноге или преимущественно по зоне иннервации больше- и малоберцовых нервов. Провоцирующими факторами являются тепло, перемена погоды, стрессовые ситуации. Иногда снижаются ахиллов рефлекс, поверхностная чувствительность. При преимущественном вовлечении волокон, из которых формируется большеберцовый нерв, боль локализуется в задней группе мышц голени. В них появляются боли при ходьбе, при пробе Ласега. Пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах. У некоторых больных сдавление нижней ягодичной артерии и сосудов самого седалищного нерва сопровождается резким переходящим спазмом сосудов ноги, приводящим к перемежающейся хромоте. Пациент вынужден при ходьбе останавливаться, садиться или ложиться. Кожа ноги при этом бледнеет. После отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ. Таким образом, кроме перемежающейся хромоты при облитерирующем эндартериите существует также подгрушевидная перемежающаяся хромота. Важным диагностическим тестом является инфильтрация грушевидной мышцы новокаином с оценкой возникающих при этом положительных сдвигов. Рефлекторное напряжение в мышце и нейротрофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Распознать указанный синдром помогают определенные мануальные тесты.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Значительное уменьшение или исчезновение болей по ходу седалищного нерва может рассматриваться как динамический тест, показывающий, что боли обусловлены компрессионным воздействием спазмированной мышцы.
Поражения седалищного нерва
Поражения седалищного нерва ниже выхода из малого таза (на уровне бедра и ниже) или в полости малого таза характеризуют следующие признаки.
Кроме вышеописанных клинических симптомов, вероятно развитие вазомоторных и трофических расстройств: повышение кожной температуры на пораженной ноге. Голень и стопа становятся холодными и цианотичными. Часто на подошве обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз. Появляются изменения цвета и формы ногтей, трофические нарушения на пятке, тыльной поверхности пальцев, наружном крае стопы, регистрируется снижение силы, а также атрофия мышц стопы и голени. Больной не может встать на носки или на пятки. Для определения начального поражения седалищного нерва можно использовать тест на определение силы полусухожильной, полуперепончатой и двуглавой мышц бедра.
Синдром седалищного нерва (ишемически-компрессионная невропатия седалищного нерва). В зависимости от уровня (высоты) поражения возможны разные варианты синдрома седалищного нерва.
Очень высокий уровень поражения (в тазу или выше ягодичной складки) характеризуется: параличом стопы и пальцев, утратой ахиллова и подошвенного рефлексов; анестезией (гипестезией) почти всей голени и стопы, кроме зоны n. sapheni; выпадением функций двуглавой мышцы бедра, полусухожильной, полуперепончатой мышц; гипестезией (анестезией) по задненаружной поверхности бедра; невозможностью вращения бедра кнаружи; наличием положительных симптомов натяжения (Ласега, Бонне); наличием вазомоторных и трофических расстройств (гипер- или гипотрихоз, гипо- или гипергидроз, изменение роста ногтей, образование трофических язв в области пятки и наружного края стопы).
Поражение на уровне подгрушевидного отверстия складывается из двух групп симптомов — поражения самой грушевидной мышцы и седалищного нерва. К первой группе симптомов относят: болезненность при пальпации верхневнутренней части большого вертела бедра (места прикрепления грушевидной мышцы к капсуле этого сочленения); болезненность при пальпации в нижней части крестцово-подвздошного сочленения; симптом Бонне (пассивное приведение бедра с ротацией его внутрь, вызывающее боли в ягодичной области, реже — в зоне иннервации седалищного нерва); болезненность при пальпации ягодицы в точке выхода седалищного нерва из-под грушевидной мышцы. Ко второй группе относятся симптомы сдавления седалищного нерва и сосудов. Болезненные ощущения при компрессии седалищного нерва характеризуются чувством постоянной тяжести в ноге, тупым, «мозжащим» характером боли, отсутствием усиления болей при кашле и чихании, а также атрофии ягодичной мускулатуры, зона гипестезии не поднимается выше коленного сустава.
Поражение на уровне бедра (ниже выхода из малого таза) и до уровня деления на мало- и большеберцовый нервы характеризуется: нарушением сгибания ноги в коленном суставе; специфической походкой; отсутствием активных движений в стопе и пальцах, которые умеренно отвисают; присоединяющейся через 2–3 нед атрофией парализованных мышц, часто маскирующей пастозность ноги; гипестезией (анестезией) по задненаружной поверхности голени, тылу стопы, подошве и пальцам; нарушением суставно-мышечной чувствительности в голеностопном суставе и в межфаланговых суставах пальцев стопы; отсутствием вибрационной чувствительности на наружной лодыжке; болезненностью по ходу седалищного нерва — в точках Валле и Гара; положительным симптомом Ласега; исчезновением ахиллова и подошвенного рефлексов.
Синдром неполного повреждения седалищного нерва характеризуется наличием болей каузалгического характера («жгучие» боли, усиливаются при опускании ноги, провоцируются легким прикосновением); резкими вазомоторными и трофическими расстройствами (первые 2–3 нед кожная температура на больной ноге на 3–5 °С выше («горячая кожа»), чем на здоровой, в дальнейшем голень и стопа становятся холодными и цианотичными). Часто на подошвенной поверхности обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз, изменения формы, цвета и темпа роста ногтей. Иногда возникают трофические язвы на пятке, наружном крае стопы, тыльной поверхности пальцев. На рентгенограммах выявляются остеопороз и декальцификация костей стопы.
Синдром начального поражения седалищного нерва может быть диагностирован путем использования тестов для определения силы полусухожильной и полуперепончатых мышц.
Синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра. Полный синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра характеризуется нарушением ротации бедра кнаружи. Синдром частичного поражения указанной группы нервов может диагностироваться на основании использования тестов для определения объема движений и силы обследуемого.
Синдром верхнего ягодичного нерва. Полный синдром верхнего ягодичного нерва характеризуется нарушением отведения бедра с частичным нарушением ротации последнего, затруднением поддержания вертикального положения туловища. При двустороннем параличе указанных мышц больному трудно стоять (стоит неустойчиво) и ходить (появляется так называемая «утиная походка» с переваливанием с бока на бок). Синдром частичного поражения верхнего ягодичного нерва можно выявить с помощью теста, определяющего силу ягодичных мышц. По степени снижения силы по сравнению со здоровой стороной делается заключение о частичном поражении верхнего ягодичного нерва.
Синдром нижнего ягодичного нерва. Полный синдром нижнего ягодичного нерва характеризуется затруднением разгибания ноги в тазобедренном суставе, а в положении стоя — затруднением выпрямления наклоненного таза (таз наклонен вперед, при этом в поясничном отделе позвоночника наблюдается компенсаторный лордоз). Затруднены вставание из положения сидя, подъем по лестнице, бег, прыжки. При длительном поражении указанного нерва отмечаются гипотония и гипотрофия ягодичных мышц. Синдром частичного поражения нижнего ягодичного нерва может диагностироваться с помощью теста для определения силы большой ягодичной мышцы. По степени снижения объема и силы указанного движения (и в сравнении их со здоровой стороной) делают заключение о степени нарушения функций нижнего ягодичного нерва.
Лечение
Терапия невропатии седалищного нерва требует знания этиологических и патогенетических механизмов развития заболевания. Тактика лечения зависит от тяжести и скорости прогрессирования заболевания. Патогенетическая терапия должна быть направлена на устранение патологического процесса и его отдаленных последствий. В остальных случаях лечение должно быть симптоматическим. Его цель — продление стойкой ремиссии и повышение качества жизни пациентов. Основным критерием оптимального лечебного воздействия на пациента является сочетание медикаментозных и немедикаментозных методов. Среди последних лидируют физиотерапевтические методики и методы постизометрической релаксации.
При нарушении функции мышц тазового пояса и нижней конечности рекомендуется использовать одну из техник мануальной терапии — постизометрическое расслабление (ПИР), т. е. растяжение спазмированной мышцы до ее физиологической длины после максимального напряжения. Основными принципами медикаментозной терапии поражений периферической нервной системы являются раннее начало лечения, снятие болевого синдрома, сочетание патогенетической и симптоматической терапии. Патогенетическая терапия направлена в первую очередь на борьбу с оксидантным стрессом, воздействием на микроциркуляторное русло, улучшение кровоснабжения пораженного участка, снятие признаков нейрогенного воспаления. С этой целью применяются антиоксидантные, вазоактивные и нестероидные противовоспалительные препараты (НПВП). Сложность медикаментозной терапии связана в большинстве случаев с запутанной анатомо-физиологической иерархией структур, вовлеченных в патологический процесс. Отчасти это обусловлено строением и функционированием структур пояснично-крестцового сплетения. В то же время базисным механизмом, лежащим в основе развития невропатии, является четкая корреляция между компрессией и ишемией нерва и развитием оксидантного стресса.
Оксидантный стресс — нарушение равновесия между продукцией свободных радикалов и активностью антиоксидантных систем. Развившийся дисбаланс приводит к усиленной продукции соединений (нейротрансмиттеров), выделяющихся поврежденными тканями: гистамин, серотонин, АТФ, лейкотриены, интерлейкины, простагландины, окись азота и т. д. Они приводят к развитию нейрогенного воспаления, увеличивая проницаемость сосудистой стенки, а также способствуют высвобождению тучными клетками и лейкоцитами простагландина E2, цитокинов и биогенных аминов, повышая возбудимость ноцицепторов.
В настоящее время появились клинические работы, посвященные использованию препаратов, улучшающих реологические свойства крови и эндотелийзависимые реакции стенки сосудов у пациентов с компрессионными невропатиями. Такие препараты, как производные тиоктовой кислоты (тиогамма, тиоктацид) и гинкго билоба (танакан), успешно применяются с целью уменьшения проявлений оксидантного стресса. Однако патогенетически более обосновано применение лекарственных средств, обладающих поливалентным механизмом действия (церебролизин, актовегин).
Приоритетность использования актовегина обусловлена возможностью его назначения для проведения лечебных блокад, хорошей сочетаемостью с другими лекарственными средствами. При компрессионно-ишемических невропатиях, как в острой, так и в подострой стадиях заболевания, целесообразно применение актовегина, особенно при отсутствии эффекта от других способов лечения. Назначается капельное введение 200 мг препарата в течение 5 дней, с последующим переходом на пероральное применение.
В механизмах развития заболеваний периферической нервной системы важное место занимают нарушения гемодинамики в структурах периферической нервной системы, ишемия, расстройство микроциркуляции, нарушения энергообмена в ишемизированных нейронах со снижением аэробного энергообмена, метаболизма АТФ, утилизации кислорода, глюкозы. Патологические процессы, протекающие в нервных волокнах при невропатиях, требуют коррекции вазоактивными препаратами. С целью улучшения процессов микроциркуляции и активизации процессов обмена и гликолиза у пациентов с туннельными невропатиями применяются кавинтон, галидор, трентал, инстенон.
Инстенон — комбинированный препарат нейропротекторного действия, включающий вазоактивный агент из группы пуриновых производных, влияющий на состояние восходящей ретикулярной формации и корково-подкорковые взаимоотношения, а также процессы тканевого дыхания в условиях гипоксии, физиологические механизмы ауторегуляции церебрального и системного кровотока. При невропатиях инстенон применяют внутривенно капельно 2 мл в 200 мл физиологического раствора, в течение 2 ч, 5–10 процедур на курс. Затем продолжается пероральный прием инстенона форте по 1 таблетке 3 раза в день в течение месяца. При невропатиях с симпатологическим синдромом показано применение инстенона по 2 мл внутримышечно 1 раз в сутки в течение 10 дней. При компрессионно-ишемических (туннельных) невропатиях используется аналогичная методика. Это способствует улучшению микроциркуляции и метаболизма в ишемизированном нерве. Особенно хороший эффект отмечается при сочетанном применении актовегина (капельно) и инстенона (внутримышечные инъекции или пероральное применение).
Галидор (бенциклана фумарат) — препарат, имеющий широкий спектр действия, что обусловлено блокадой фосфодиэстеразы, антисеротониновым эффектом, кальциевым антагонизмом. Галидор назначается в суточной дозе 400 мг в течение 10–14 дней.
Трентал (пентоксифиллин) применяют по 400 мг 2–3 раза в сутки внутрь или 100–300 мг внутривенно капельно в 250 мл физиологического раствора.
Назначение комбинированных препаратов, включающих большие дозы витамина В, противовоспалительных средств и гормонов, нецелесообразно.
Средствами первого ряда для снятия болевого синдрома остаются НПВП. Основной механизм действия НПВП — ингибирование циклооксигеназы (ЦОГ-1, ЦОГ-2) — ключевого фермента каскада метаболизма арахидоновой кислоты, приводящего к синтезу простагландинов, простациклинов и тромбоксанов. В связи с тем, что метаболизм ЦОГ играет главную роль в индукции боли в очаге воспаления и передаче ноцицептивной импульсации в спинной мозг, НПВП широко используются в неврологической практике. Имеются данные о том, что их принимают 300 млн пациентов (Г. Я. Шварц, 2002).
Все противовоспалительные средства оказывают собственно противовоспалительное, анальгезирующее и жаропонижающее действие, способны тормозить миграцию нейтрофилов в очаг воспаления и агрегацию тромбоцитов, а также активно связываться с белками сыворотки крови. Различия в действии НПВП носят количественный характер (Г. Я. Шварц, 2002), но именно они обусловливают выраженность терапевтического воздействия, переносимость и вероятность развития побочных эффектов у больных. Высокая гастротоксичность НПВП, коррелирующая с выраженностью их саногенетического действия, связана с неизбирательным ингибированием обеих изоформ циклооксигеназы. В связи с этим для лечения выраженных болевых синдромов, в том числе длительного, необходимы препараты, обладающие противовоспалительным и анальгезирующим действиями при минимальных гастротоксических реакциях. Наиболее известное и эффективное лекарственное средство из этой группы — ксефокам (лорноксикам).
Ксефокам — препарат с выраженным антиангинальным действием, которое достигается за счет сочетания противовоспалительного и сильного обезболивающего эффектов. Он является на сегодняшний день одним из наиболее эффективных и безопасных современных анальгетиков, что подтверждено клиническими исследованиями. Эффективность перорального применения по схеме: 1-й день — 16 и 8 мг; 2–4-й дни — 8 мг 2 раза в день, 5-й день — 8 мг/сут — при острых болях в спине достоверно доказана. Анальгетический эффект в дозе 2–16 мг 2 раза в сутки в несколько раз выше, чем у напраксена. При туннельных невропатиях рекомендуется использование препарата в дозе 16–32 мг. Курс лечения составляет не менее 5 дней при одноразовой ежедневной процедуре. Рекомендуется применение препарата ксефокам для лечения синдрома грушевидной мышцы по следующей методике: утром — внутримышечно 8 мг, вечером — 8–16 мг внутрь, в течение 5–10 дней, что позволяет добиться быстрого и точного воздействия на очаг воспаления при полном обезболивании с минимальным риском развития побочных реакций. Возможно проведение регионарных внутримышечных блокад в паравертебральную область по 8 мг на 4 мл 5% раствора глюкозы ежедневно в течение 3–8 дней. Симптоматическая терапия — метод выбора для купирования алгических проявлений. Наиболее часто для лечения туннельных невропатий используются лечебные блокады с анестетиками. Стойкий болевой синдром длительностью более 3 нед свидетельствует о хронизации процесса. Хроническая боль — сложная терапевтическая проблема, требующая индивидуального подхода.
В первую очередь необходимо исключить другие причины возникновения боли, после чего целесообразно назначение антидепрессантов.
М. В. Путилина, доктор медицинских наук, профессор
РГМУ, Москва