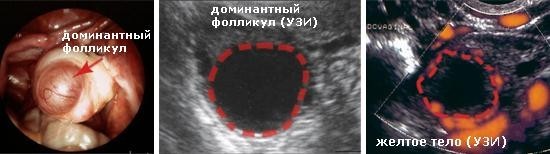
Что означает вторая фаза менструационного цикла
Циклические фазы эндометрия
Менструальный цикл обусловлен изменениями, происходящими в эндометрии (внутреннем слизистом слое матки). Менструация – процесс выхода крови и тканей из матки вне состояния беременности, происходящий циклически ежемесячно.
При ановуляторном цикле яичник не производит зрелый фолликул, не формируется желтое тело, эндометрий не переходит в фазу секреции, оставаясь в фазе пролиферации до менструации.
Гормоны, вырабатываемые яичниками, обуславливают изменения в эндометрии. Различают 3 циклические фазы, переходящие друг в друга.
Фаза менструации
1-й день менструации является началом очередного менструального цикла. Функциональный слой матки отторгается и выходит из полости. Обычно повторяется каждые 28 дней и длится 3-6 дней.
Фаза пролиферации (фолликулярная фаза)
Продолжается с 6 по 14 день цикла и связана с ростом фолликулов в яичниках. Под воздействием эстрогенов толщина эндометрия увеличивается в 2-3 раза. Клетки поверхностного эпителия покрывают эндометрий, железы увеличиваются в объеме и количестве, спиральные артерии удлиняются, но не достигают поверхности.
Фаза секреции (лютеиновая фаза)
Продолжается с 16 по 28 день цикла и связана с формированием и ростом желтого тела. Прогестерон, вырабатываемый желтым телом, стимулирует железистый эпителий к продукции вещества, богатого гликогеном. Железы расширяются и становятся извилистыми, спиральные артерии достигают поверхностного слоя и становятся завитыми.
Если ооцит, вышедший из фолликула при овуляции, оплодотворяется, примерно на 20-й день этой фазы происходит имплантация бластоцисты в эндометрий. Если оплодотворение не происходит, секреторный эндометрий ишемизируется и переходит в фазу предменструации в течение 2-х последних дней цикла.
Ишемическая фаза
Ишемическая фаза является последним этапом секреторной фазы и обусловлена недостаточностью кровоснабжения, вызванного сокращением спиральных артерий на фоне снижения выработки гормонов дегенерирующим желтым телом.
Ближе к концу ишемической фазы спиральные артерии сокращаются сильнее, кровь выходит через поврежденные стенки артерий в окружающую строму и на поверхность эндометрия, что приводит к кровотечению и началу нового менструального цикла.
Слущивание эндометрия и артериальное кровотечение в полость матки приводит к потере около 35 мл крови и через 3-6 дней поверхностные слои эндометрия полностью отторгаются.
Обычно менструальный цикл сохраняется до конца репродуктивного возраста (приблизительно 47-52 года).
В случае наступления беременности менструации прекращаются, а эндометрий переходит в фазу беременности. После прекращения беременности яичниковые и менструальные циклы восстанавливаются через определенное время (6-10 недель), если нет грудного вскармливания.
Фазы менструации и влияние на них гормонов
После первой менструации в женском организме устанавливается цикл, который в среднем длится около 28 дней.
После первой менструации в женском организме устанавливается цикл, который в среднем длится около 28 дней.
Цикл овуляций и менструаций — часть жизни любой женщины репродуктивного возраста. В норме он может длиться от 21 до 35 дней и все процессы, происходящие в этот период в организме женщины, условно делятся на несколько фаз.
ПМС — комплекс симптомов, которые связаны с изменением гормонального фона женщины. К примеру, к ним относят: набухание молочных желез, боли внизу живота, изменения настроения и усиление аппетита.
Гормоны и менструация
Главными гормонами при менструации можно назвать фолликулостимулирующий и лютеинизирующий.И тот, и другой обеспечивают выработку прогестерона и эстрогена. Эти активные вещества играют крайне важную роль в организме женщины, поэтому при нарушениях менструального цикла или подозрениях на патологии репродуктивной системы стоит сдать анализ на гормоны. Он позволяет выявить миому матки, поликистоз яичников и даже бесплодие.
При любых трудностях с зачатием, как правило, врач-гинеколог направляет пациентку на исследование гормонов. Для диагностики необходимо знать их «здоровую» концентрацию на разных отрезках цикла — на основании этих данных и результатов анализов врач может поставить диагноз и назначить определенную терапию.
Гормоны в менструальную фазу.
Анализы сдаются на день от начала менструального кровотечения
Гормоны в лютеиновую фазу.
Анализы сдаются на день менструального цикла
Также надо сделать УЗИ органов малого таза на день менструального цикла.
Фолликулометрия раза в течении 1 менструального цикла.
При бесплодии: УЗИ проводится еще и в лютеиновую фазу на день менструального цикла.
В клинике Женского и Мужского здоровья Вы можете пройти консультацию гинеколога, УЗИ-диагностику и сдать все необходимые анализы в лаборатории.
Немного эндокринной гинекологии
Давно хочу начать этот цикл статей по эндокринной гинекологии.
Правильнее было бы начать с параметров «нормального» менструального цикла. Эту информацию про себя должна знать каждая женщина.
Менструальный цикл (МЦ) – это цикл созревания и овуляции фолликула в яичнике с целью обеспечения зачатия, а при отсутствии беременности с исходом в менструальное кровотечение. МЦ очень ярко отражает гормональное, соматическое и психологическое здоровье женщины!
Менструальное кровотечение характеризуется такими параметрами как: длительность, наличие/отсутствие боли, обильность.
Длительность менструального кровотечения 2-7 дней. Причём чётко надо выделять: кровотечение и кровомазанье, кровомазанье не относится к менструальному кровотечению – это отдельный симптом и его, конечно, надо учитывать.
Кровомазанье – это такой тип кровянистого отделяемого, на который за 1 сутки (не учитывая условий гигиены) требуется не более 1 гигиенической прокладки, и длится оно не более 2 дней. Кровомазанье может быть в норме, но такое, чтобы в сумме с менструальным кровотечением они не составили более 8 дней!
Боль при менструации не должна длиться более 1 суток и нарушать привычный образ жизни.
Менархе – это начало первого менструального кровотечения в жизни девочки, оно не должно быть позже 16 лет, и не раньше 10,5 лет.
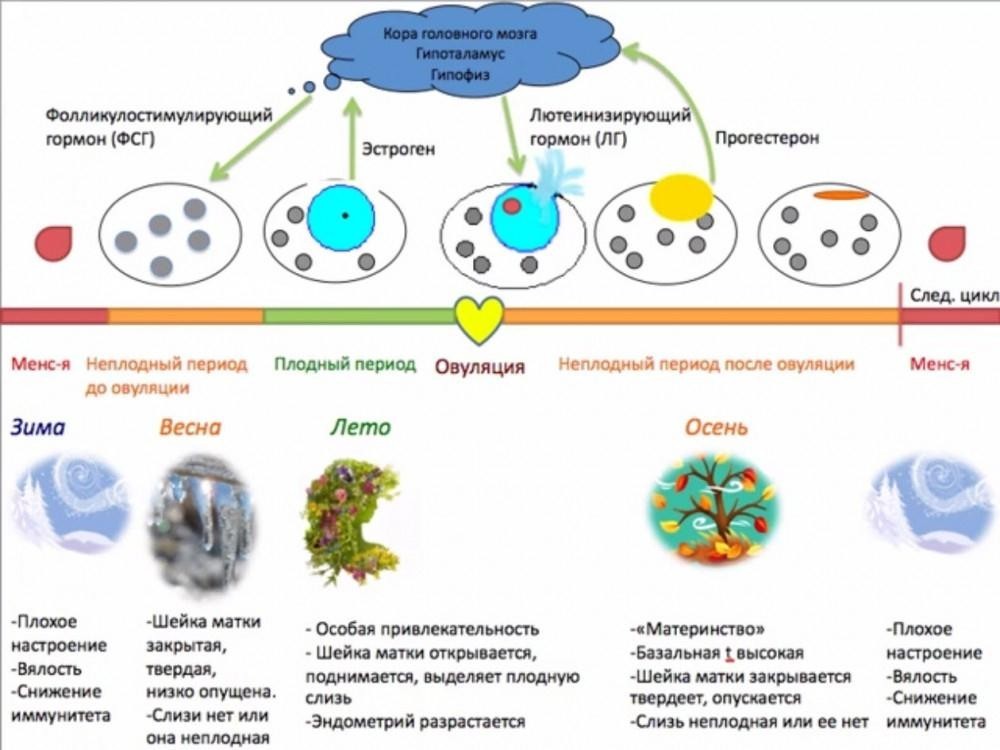
Теперь поговорим о тех гормональных изменениях, которые вызывают такую цикличность в организме. В начале, в истоке всего, стоит «цикличность работы репродуктивной системы», она «заложена» в головном мозге – гипоталамусе, из которого выходят пульсирующие импульсы стимулирующие выработку главных половых гормонов гипофиза: ФСГ (фолликулостимулирующего гормона), стимулирующего в яичнике синтез эстрогенов в 1 фазу МЦ и овуляцию и ЛГ (лютеинизирующего гормона), гормона, готовящего организм к беременности и сохраняющего беременность и стимулирующего выработку прогестерона во 2 фазу цикла. Если беременность не наступила – выработка в яичниках эстрогенов/прогестерона снижается и это является сигналом для гипоталамуса/ гипофиза к очередному циклу выработки ФСГ/ЛГ, и так «по кругу».
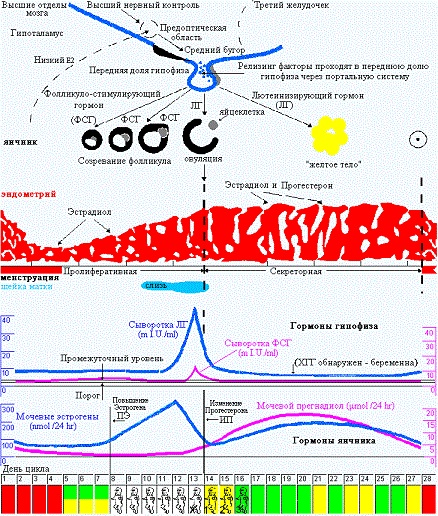
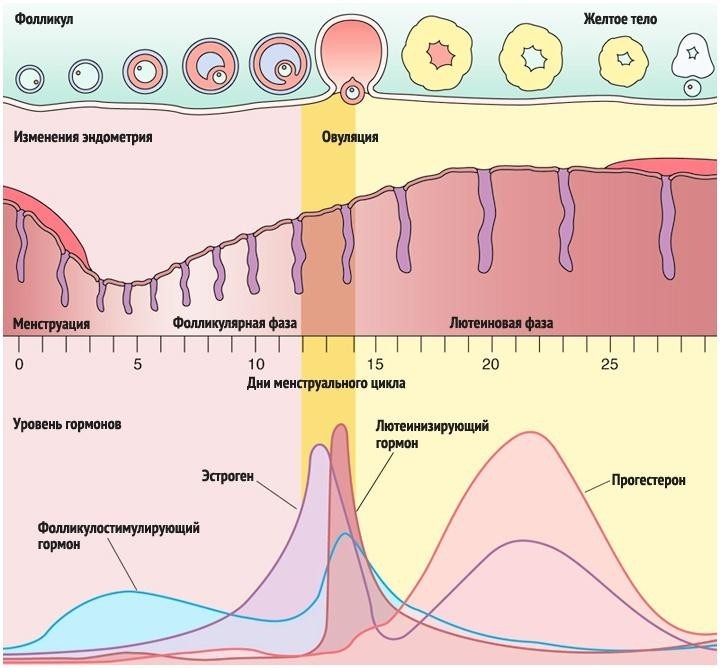
Это я очень примитивно описала эту связь головного мозга и яичников, конечно, она гораздо объёмнее и сложнее). На рисунке 1 (а) хорошо показаны колебания гормонов в одном цикле, выраженные в истинных единицах измерения. Нормы половых гормонов здесь не привожу, об этом отдельно, при описании нарушений. А на рисунке 1 (б) представлена «циклическая закономерность» репродуктивной системы.
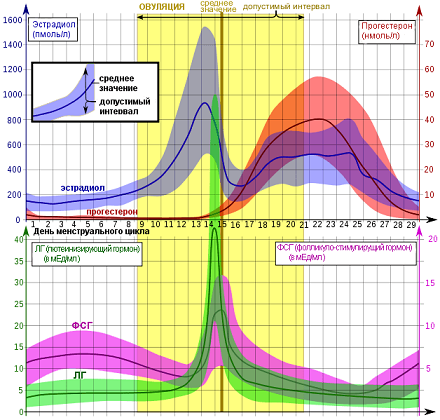
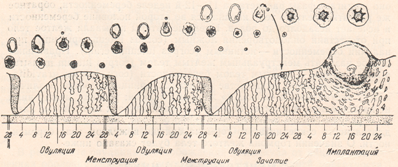
На рисунке 2 очень наглядно представлен рост фолликула, график базальной температуры и изменения эндометрия – внутреннего слоя матки в разные фазы цикла, красным – указана менструация, особенно мне нравится в этой схеме, что «детками» (8-16 день цикла) указаны дни возможного зачатия, указан «высший нервный контроль» МЦ и предоптическая область гипоталамуса, где расположено аркуатное ядро из которого исходят основные циклические импульсы к началу МЦ, указано на каком этапе ФСГ, а на каком ЛГ (главные «головные» половые гормоны) распределяют «роли» в регуляции роста фолликула, показаны пики гормонов как стимул к овуляции, указано влияние эстрогенов и прогестерона на эндометрий.
Теперь об ощущениях, которые могут сопровождать женщину в течение МЦ.
Женщины с пластичной психикой действительно чувствую перепады уровня половых гормонов в течение цикла на эмоциональном уровне. Я уже не говорю о физиологических проявлениях.
Во время менструации, как правило, (если цикл будет овуляторный) идёт повышение настроения и «прилив сил», если цикл будет неовуляторным, то к последнему дню кровотечения и на следующий день может отмечаться снижение настроения, так как при отсутствии доминантного фолликула несколько «падает» уровень эстрогенов в крови.
Далее, по окончанию менструации, настроение становится ровным примерно до 20 дня цикла (при 28 дневном МЦ), яркий пик «прилива сексуальности, сексуального желания, эмоционального подъёма» может быть в «основные» 3-4 дня овуляции, это 13-16 день цикла. 2 фаза цикла, после овуляции, в «здоровом цикле» эмоциональными всплесками не сопровождается.
В следующих статьях на эту тему я напишу о разных видах нарушений менструального цикла с позиции эндокринологии, о контрацепции и не только.
МЕНСТРУАЛЬНЫЙ ЦИКЛ
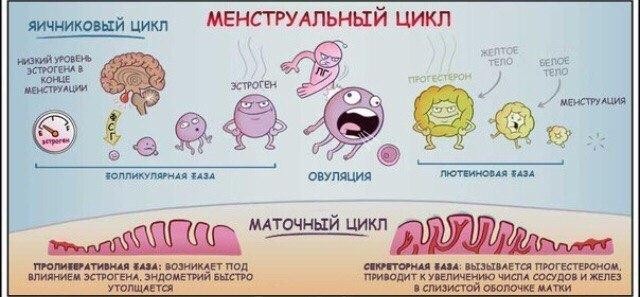
В фолликулярной фазе менструального цикла под влиянием ФСГ гипофиза начинается рост нескольких фолликулов, но стадии полного созревания достигает обычно один фолликул (созреванию и функции фолликула содействует также ЛГ), который называется доминантным.
По мере созревания фолликулов, в их клетках вырабатываются женские гормоны – эстрогены, которые приводят к пролиферации слизистого слоя матки — эндометрия.
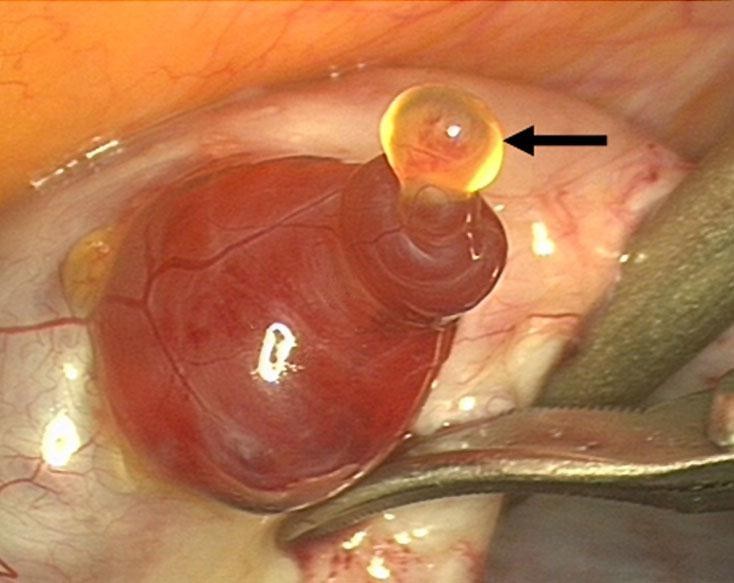
Пролиферация – это активное деление клеток, ведущее к утолщению эндометрия. Постепенно другие фолликулы, рост которых в данном цикле начался вместе с доминантным, подвергаются атрезии и обратному развитию. Чем больших размеров достигает доминантный фолликул, тем больше его клетки вырабатывают эстрогенов. Когда количество эстрогенов достигает достаточного уровня для овуляции, происходит резкий выброс в кровь лютеинизирующего гормона (ЛГ), после чего в течение, примерно 24- 48 часов, происходит разрыв фолликула — овуляция. На месте разорвавшегося доминантного фолликула формируется желтое тело, которое функционирует в среднем 14 дней, секретируя при этом прогестерон. Прогестерон даёт начало для второй фазы менструального цикла — лютеинизирующей.
Параллельно с происходящим процессом в яичниках, в матке начинается секреторная фаза. Во время неё эндометрий обильно прорастает сосудами и железами. Яйцеклетка, вместе с фолликулярной жидкостью, попадает в брюшную полость, а в дальнейшем в маточную трубу. В случае, если состоялась встреча яйцеклетки и сперматозоида, то оплодотворение происходит в полости маточной трубы. Если этот процесс не осуществился, то неоплодотворенная яйцеклетка быстро утрачивает свою жизнеспособность (через 12 – 24 ч) и разрушается.
Если беременность не наступает, уровень ЛГ и ФСГ постепенно снижается к концу второй фазы. Эндометрий подвергается некротическим изменениям (сосуды сжимаются, питания не происходит), и затем он отторгается, наступает менструация.
Период развития доминантного фолликула может различаться как у разных женщин, так и у одной и той женщины, в разных фазах цикла. Ниже показаны три картинки — как разные авторы схематично представили физиологию менструального цикла.
Диагностика овуляции.
О наличии хронической овуляторной дисфункции свидетельствует отсутствие овуляции в 2-х циклах из 3-х. Поэтому все методы для определения овуляции необходимо использовать в 2-3 менструальных циклах.
Для диагностики овуляции (на снимке внизу) можно использовать разные методы:
— использование тест полосок для определения овуляции (более правильно дл определения повышения ЛГ);
Использование тест полосок для определения овуляции (более правильно — для определения повышения уровня ЛГ)
На определении момента резкого увеличения уровня ЛГ (лютеинизирующего гормона) в моче и основано действие современных домашних тест-полосок на овуляцию. День начала тестирования нужно определять в зависимости от продолжительности менструального цикла.
Напоминаем, что первым днем цикла является день, когда началась менструация. Длина цикла – количество дней прошедших от первого дня последней менструации, до первого дня следующей. Если у женщины регулярный цикл (всегда одинаковой продолжительности), то начинать делать тесты нужно примерно за 17 дней до начала следующей менструации, так как фаза желтого тела (после овуляции) длится 12-16 дней (в среднем, обычно – 14). Арифметика простая, от длины цикла нужно вычесть 17 дней, полученное число и будет являться днём, с которого нужно начинать определять овуляцию. Например, если обычная длина цикла 28 дней, то тестирование нужно начинать с 11-го дня, а если 35 – то с 18-г.
Если продолжительность цикла непостоянная, то нужно выбрать самый короткий цикл за последние 6 месяцев и использовать его продолжительность для вычисления дня, когда начать тестирование.
При отсутствии регулярности и наличия больших задержек – использование тестов, без дополнительного контроля за овуляцией и фолликулами, не является разумным, как по причине высокой стоимости тестов, так и при низкой их надежности (при использовании тестов раз в несколько дней овуляцию можно пропустить, а использование этих тестов каждый день – себя не оправдает).
При ежедневном использовании (или даже 2 раза в день – утром и вечером) домашние тесты дают хорошие результаты, особенно, совместно с УЗИ.
При использовании ультразвукового контроля, можно не тратить зря тесты, а подождать, пока фолликул достигнет необходимых размеров, примерно около 18-20 мм, когда он способен овулировать. Тогда можно начинать делать тесты каждый день. Тесты можно проводить в любое время дня, но по возможности следует придерживаться одного и того же времени проведения теста. При этом, чтобы концентрация гормона в моче была наиболее высокой, желательно воздержаться от мочеиспускания, как минимум в течение 4-х часов и избегать избыточного потребления жидкости перед началом тестирования, т.к. это может привести к уменьшению концентрации ЛГ в моче и снизить достоверность результата. Самое лучшее время для тестирования – это утро.
Оценка результатов.
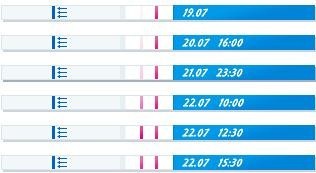
При оценке результатов теста, необходимо сравнить линию результата с контрольной линией. Контрольная линия используется для сравнения с линией результата. Контрольная линия появляется в окне всегда, если тест был проведен правильно. Если линия результата значительно бледнее, чем контрольная линия, значит, выброс ЛГ еще не произошел, и тестирование нужно продолжать. Если линия результата такая же или темнее, чем контрольная линия, значит, выброс гормона уже произошел, и в течение 24- 36 часов наступит овуляция. Наиболее подходящими для зачатия считаются 2 дня с того момента, когда было определено, что выброс ЛГ уже произошел.
Однако, этот метод не может обеспечить 100% надежность. Так как, тесты на овуляцию показывают не саму овуляцию, а изменение уровня лютеинизирующего гормона (ЛГ) в динамике. Значительный подьём ЛГ очень характерен для фазы овуляции, однако, сам подъем ЛГ не дает 100%- гарантию, что подъем гормона связан именно с овуляцией и овуляция состоялась. Повышение уровня ЛГ может быть и в других ситуациях, в частности, при гормональной дисфункции и колебаниях других гормонов (ФСГ, ТТГ). При таких состояниях повышение гормона может произойти, а овуляция нет. Поэтому полностью полагаться на положительный результат теста не стоит.
Измерение базальной (ректальной) температуры для определения овуляции
Базальная или ректальная температура (БТ) – это температура тела в покое после, не менее, 3-6 часов сна. Температура измеряется во рту, прямой кишке или во влагалище. На температуру, измеренную в этот момент, практически не влияют факторы внешней среды. Нужно измерять именно базальную температуру, а не температуру тела под мышкой. Общее повышение температуры в результате заболевания, перегрева, физических нагрузок, принятия пищи, стресса, естественно, отражается на показателях базальной температуры и делает их недостоверными.
Метод измерения базальной температуры тела был разработан в 1953 году английским профессором Маршалом и относится к исследовательским приемам, которые основаны на биологическом эффекте половых гормонов, а именно на гипертермическом (т.е.отвечающим за повышение температуры) действии прогестерона на центр терморегуляции в головном мозге.
Измерение базальной температуры тела – это один из основных тестов функциональной диагностики работы яичников. По результатам измерения БТ строят график. Измерять базальную температуру нужно на протяжении не менее 3 менструальных циклов. График базальной температуры, составленный по всем правилам измерения, может показать наличие овуляции в цикле или ее отсутствие.
Для измерения используется обычный медицинский термометр: ртутный или электронный. Ртутным термометром базальную температуру замеряют в течение 5 минут, а электронный градусник нужно вынимать после сигнала об окончании измерения, при этом выждав несколько секунд, т.к. температура после сигнала, ещё некоторое время будет подниматься.
Основные правила измерения базальной температуры.
Обоснование метода базальной температуры тела
Базальная температура тела изменяется на протяжении менструального цикла под влиянием половых гормонов.
Во время созревания яйцеклетки на фоне относительно высокого уровня эстрогенов и низкого прогестерона (первая фаза менструального цикла, фаза пролиферации) базальная температура низкая, накануне овуляции она падает до своего минимума, а потом снова повышается, достигая максимума — в это время и проходит овуляция.
После овуляции начинается фаза высокой температуры (вторая фаза менструального цикла, фаза секреции), которая обусловлена низким уровнем эстрогенов и высоким уровнем прогестерона. Беременность под влиянием прогестерона также полностью протекает в высокой температурной фазе. Разница между «низкой» (гипотермической) и «высокой» (гипертермической) фазами составляет 0,4-0,8 °С. Только при точном измерении базальной температуры тела, можно зафиксировать уровень «низкой» температуры в первой половине менструального цикла, переход от «низкой» к «высокой» в день овуляции, и уровень температуры во второй фазе цикла.
Обычно во время менструации температура держится на уровне 37°С. В период созревания фолликула (первая фаза цикла), температура не превышает 37°С. Перед самой овуляцией она снижается, а после нее базальная температура повышается до 37,1°С и выше, за счёт влияния прогестерона. До следующей менструации базальная температура держится повышенной и незначительно снижается к первому дню менструации. Если показатели базальной температуры в первой фазе, относительно второй, высокие, то это может свидетельствовать о малом количестве эстрогенов в организме и требует коррекции лекарственными препаратами, содержащими женские половые гормоны. Наоборот, если во второй фазе, относительно первой, наблюдается низкая базальная температура, то это показатель низкого уровня прогестерона и здесь, также назначаются препараты для коррекции гормонального фона. Принимать соответствующие препараты следует только после сдачи необходимых анализов на гормоны и по назначению врача.
Как интерпретировать полученные результаты?
Термогенный эффект прогестерона приводит к повышению температуры тела как минимум на 0,33 °С и эффект этот длится до завершения лютеиновой, то есть второй фазы менструального цикла.
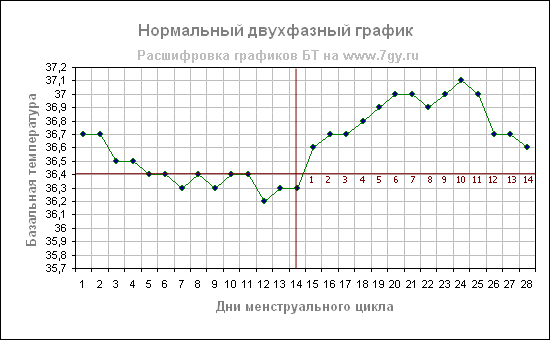
Нормальный двухфазный цикл по графику базальной температуры
На таких графиках отмечается повышение температуры во вторую фазу цикла не менее чем на 0,4 градуса; заметно «предовуляторное» и
«предменструальное» падение температуры. Длительность повышения температуры после овуляции составляет 12- 14 дней. Такая кривая типична для нормального двухфазного менструального цикла.
На примере графика видно предовуляторное западение на 12 день цикла (температура падает существенно за два дня до овуляции), а также предменструальное падение, начиная с 26 дня цикла.
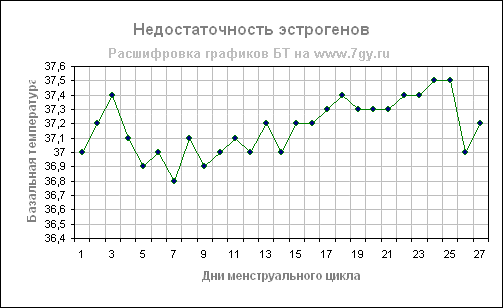
Недостаточность эстрогенов
В первой фазе цикла в женском организме доминирует гормон эстроген. Под влиянием этого гормона базальная температура до овуляции держится в среднем в пределах от 36,2 до 36,5 градусов. Если температура в первой фазе поднимается и держится выше этой отметки, то можно предположить недостаточность эстрогенов. В этом случае средняя температура первой фазы поднимается до 36,5 — 36,8 градусов и удерживается на этом уровне. В таких случаях недостаточность эстрогенов также приводит к повышенной температуре во второй фазе цикла (выше отметки в 37,1 градуса), при этом подъем температуры замедлен и занимает более 3 дней.
На примере графика температура в первой фазе выше 37,0 градусов, во второй фазе поднимается до 37,5, подъем температуры на 0,2 градуса на 17 и
18 день цикла незначителен. Оплодотворение в цикле с таким графиком очень проблематично.
Низкая температура во второй фазе менструального цикла Во второй фазе цикла базальная температура должна существенно (примерно на 0,4 градуса) отличаться от первой фазы и находиться на уровне 37,0 градусов или выше, если Вы измеряете температуру ректально. Если разница температур меньше 0,4 градусов и средняя температура второй фазы
не доходит до 36,8 градусов, то это может указывать на проблемы.
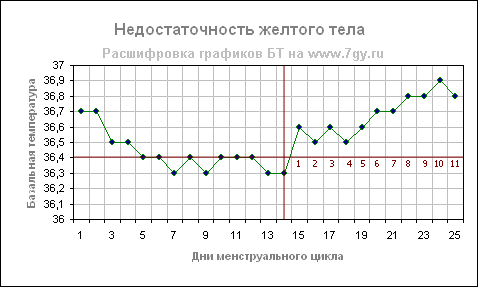
Недостаточность желтого тела
Во второй фазе цикла в женском организме начинает вырабатываться гормон желтого тела — прогестерон. Этот гормон отвечает за повышение температуры во второй фазе цикла и предотвращает наступление месячных. Если этого гормона недостаточно, то температура поднимается медленно и наступившая беременность может оказаться под угрозой.
Температура при недостаточности желтого тела повышается незадолго перед менструацией, и «предменструального» падения нет. Это может указывать на гормональную недостаточность.
Особое внимание нужно обратить на графики с короткой второй фазой. Если вторая фаза короче 10 дней, то можно также судить о недостаточности второй фазы.
Ситуации, когда базальная температура остается повышенной более 14 дней, бывает при наступлении беременности, образовании кисты желтого тела яичника, а также при остром воспалительном процессе органов малого таза.
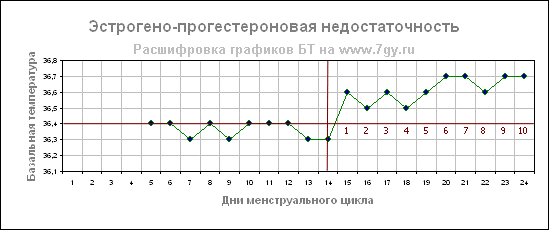
Эстроген-прогестероновая недостаточность
Если в сочетании с низкой температурой во второй фазе на графике имеется слабовыраженный подъем температуры (0,2- 0,3 С) после овуляции, то такая кривая может указывать не только на недостаток прогестерона, но и на недостаток гормона эстрогена.
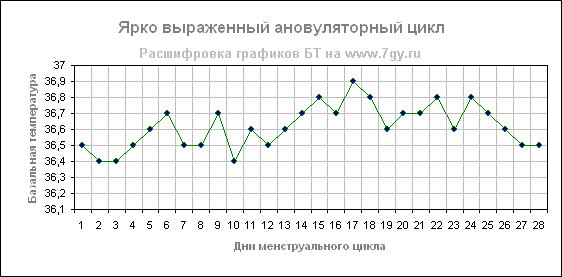
Ановуляторный цикл.
В цикле без овуляции не образуется желтое тело, которое вырабатывает гормон прогестерона и влияет на повышение базальной температуры тела. В этом случае на графике базальной температуры не видно линии подъема температуры, что говорит об отсутствие овуляции и, соответственно, речь идет об ановуляторном цикле.
Так как, у каждой женщины может быть 1-2 ановуляторных циклов в год, то один ановуляторный цикл, это ещё не причина для беспокойства. Это вариант нормы и не требует врачебного вмешательства. Но если такая ситуация повторяется в 2-3 циклах, то следует обратиться к гинекологу. Без овуляции — беременность невозможна!
Монотонная кривая возникает, когда нет выраженного подъема на протяжении всего цикла. Такой график отмечается при ановуляторном (овуляция отсутствует) цикле.
Длина менструального цикла
В норме, общая длина цикла, не должна быть короче 21 дня и не должна превышать 35 дней. Если циклы короче или длиннее, то возможно есть дисфункция яичников, которая часто является причиной бесплодия и требует лечения у гинеколога.
График базальной температуры делится на первую и вторую фазу. Разделение проходит там, где проставляется линия овуляции (вертикальная). Соответственно первая фаза цикла — это отрезок графика до овуляции, а вторая фаза цикла после овуляции.
В норме, длина второй фазы цикла составляет от 12 до 16 дней, чаще всего 14 дней. В отличие от нее длина первой фазы может сильно варьировать, и эти вариации являются индивидуальной нормой. В то же время, у здоровой женщины в различных циклах не должно наблюдаться существенных различий в длине первой фазы и второй фазы. Общая длина цикла в норме изменяется только за счет длины первой фазы.
Одна из проблем, выявляемая на графиках и подтверждаемая последующими гормональными исследованиями — это недостаточность второй фазы. Если на протяжении нескольких циклов, измеряя базальную температуру, по всем правилам, вторая фаза короче 10 дней, это — повод обратиться к гинекологу.
Разница температур
В норме разница средних температур первой и второй фазы должна составлять более 0,4 градуса. Если она ниже, то это может указывать на гормональные проблемы.
Повышение базальной температуры происходит, когда уровень прогестерона в сыворотке крови превышает 2,5-4,0 нг/мл (7,6-12,7 нмоль/л). Однако, монофазная базальная температура была выявлена у ряда пациентов с нормальным уровнем прогестерона во вторую фазу цикла. Кроме того, монофазная базальная температура отмечена, приблизительно, при 20% овуляторных циклов.
Необходимо знать, что наличие двухфазной базальной температуры не гарантирует факт наступления овуляции, так как и при лютеинизации неовулировавшего фолликула наблюдается двухфазная базальная температура. Тем не менее, продолжительность лютеиновой фазы в соответствии с данными базальной температуры и низкая скорость подъема базальной температуры после овуляции, принимаются многими авторами в качестве критериев диагностики синдрома лютеинизации неовулирующего фолликула.
Индивидуальные особенности графика базальной температуры
Низкая или высокая температура в обеих фазах при условии, что разница температур составляет не менее 0,4 градусов, не является патологией. Это индивидуальная особенность организма. Способ измерения также может повлиять на температурные значение. Обычно при оральном измерении базальная температура на 0,2 градуса ниже, чем при ректальном или вагинальном измерении.
Определение прогестерона для определения овуляции.
Диагноз ставится на основе анализа крови на прогестерон во второй фазе цикла. При регулярном менструальном цикле и подозрении на ановуляцию, необходимо провести измерение прогестерона в сыворотке крови на 20-24 дни цикла. При снижении уровня прогестерона ниже 3-4 нг/мл — цикл считается ановуляторным. Но надо помнить, что анализ крови придется сдавать на протяжении 2-3 менструальных циклов, так как о наличии хронической овуляторной дисфункции свидетельствует отсутствие овуляции в 2-х циклах из 3-х. Так же следует обратить внимание, что в норме у женщин 1- 2 цикла в год могут быть ановуляторными. Поэтому сдавать 1 раз анализ крови на прогестерон, не имеет смысла.
УЗИ фолликулометрия для определения овуляции.
На сегодняшний день фолликулометрия считается одним из самых точных методов, позволяющих определить день овуляции и, соответственно, увеличить шанс оплодотворения яйцеклетки. На самом деле фолликулометрия представляет собой ультразвуковой мониторинг, позволяющий следить за развитием и созреванием фолликула с начала и до завершения менструального цикла. Исследование необходимо повторять от 3 до 5 раз в одном менструальном цикле.
Женщинам с нормальным менструальным циклом, который длится 28 дней, как правило, первое УЗИ назначают на 8-ой или на 10-ый день менструального цикла. Естественно, в этот период трудно выделить нужный фолликул — тем не менее, можно определить наличие патологии матки и яичников, поэтому, первое УЗИ является базовым. Данные, полученные при каждом УЗИ в одном цикле, необходимо сравнивать с данными УЗИ в последующих циклах.
Пациенткам, у которых нестабильный менструальный цикл, длящийся больше или меньше 28 дней (но в пределах длительности нормального менструального цикла — 21 – 35 дней), первый осмотр назначают за шесть дней до предположительного дня овуляции, полагаясь на длительность самого короткого цикла за последние 6 месяцев.
Рассмотрим это на конкретном примере.
Считается, что вторая фаза менструального цикла стабильна и длится в среднем 14 (12-16) дней. Для определения предполагаемого дня овуляции, от последнего дня цикла надо отнять 14 дней. Если длительность менструального цикла 30 дней, то 30-14=16, — значит, овуляция предполагается на 16 день цикла (14-18), затем надо от 16 отнять 6, получается цифра 10 (8-12) — это и будет днём цикла, когда надо начинать фолликулометрию. Повторные исследования проводят с интервалом в 2-3 дня до и после периода овуляции. При более длительных менструальных циклах, решение о необходимости фолликулометрии принимает гинеколог у каждой пациентки индивидуально.
Во время первого исследования врач может заметить один, реже несколько, увеличенных фолликулов. В большинстве случаев, созревает только один доминантный фолликул — его доминирование определяется уже спустя несколько дней. В среднем диаметр фолликула составляет 12-15 мм. Но размеры его постоянно увеличиваются — на момент овуляции они чаще всего – 20-25 мм. Именно на эти детали и обращает внимание врач. Более того, сразу же после разрыва созревшего фолликула и выхода яйцеклетки, на его месте образуется желтое тело, которое еще несколько дней можно рассмотреть во время УЗИ. После овуляции, в позадиматочном пространстве присутствует небольшое количество свободной жидкости – это фолликулярная жидкость лопнувшего фолликула. Так же врач оценивает толщину эндометрия в динамике.
В идеале, также можно выполнить анализ крови на прогестерон на 20-24 день менструального цикла. Повышенный уровень прогестерона в крови, вместе с признаками овуляции по УЗИ, достоверно свидетельствует о произошедшей овуляции.
Ниже перечислены варианты, выявляемые при выполнении фолликулометрии.
Для нее характерны такие признаки, как:
2. Персистирующий фолликул.
Несмотря на то, что доминантный фолликул полностью созрел, но овуляции не произошло, и фолликул продолжил дальше персистировать. Такая ситуация может сохраняться и после месячных.
Признаками этого состояния являются:
3. Киста фолликулярная.
Это состояние, когда фолликул не только не овулировал, но и вырос в размерах больше, чем 25 мм.
Признаками такой кисты являются:
4. Лютеинизация фолликула.
Фолликул образовался, не овулировал, но, несмотря на то, что овуляции не произошло, на его месте образовалось желтое тело.
Признаки данного фолликула:
5. Нет развития фолликулов.
— фолликулы есть, но они не растут;
Лечение эндокринного бесплодия
Лечение эндокринного бесплодия, как правило, состоит из двух этапов.
На первом этапе врач проводит лечение пациентки, направленное на то, чтобы скорректировать гормональные нарушения.
На втором этапе проводит стимуляцию овуляции, при которой с помощью гормональных препаратов достигается созревание одного или нескольких доминантных фолликулов.
Коррекция эндокринной системы
Если причиной эндокринных расстройств является ожирение или похудение, вызвавшие вторичную аменорею, лечение должно включать обязательную корректировку веса. Это достигается с помощью правильной диеты и физических нагрузок, а также применения определенных лекарственных препаратов (лекарства для снижения веса назначаются врачом по строгим показаниям).
Относительно легко поддается лечению гормональное бесплодие, вызванное гиперпролактинемией — состоянием, при котором в крови повышается содержание гормона пролактина. В лечении используют две группы препаратов агонистов дофаминовых рецепторов — препараты бромокриптина и каберголина.
При синдроме поликистозных яичников (СПКЯ) часть женщин успешно проходят консервативное лечение гормонального бесплодия, однако у некоторых женщин приходится прибегать к оперативному вмешательству: к клиновидной резекции яичников или каутеризации (электро — или термокоагуляции яичников). Обе операции приводят к восстановлению нормального менструального цикла и овуляции у 60-70% женщин. Однако, к сожалению, наступление беременности у женщин после клиновидной резекции яичников, возможно только в 40-55%. Это связано, в том числе и с тем, что после такой операции в малом тазу, как правило, образуются спайки, делающие непроходимыми маточные трубы. В этом случае эндокринное бесплодие превращается в трубно-перитонеальное, которое значительно хуже поддается лечению.
При гиперадрогении лечение аменореи и ановуляции осуществляется также — путем медикаментозной гормональной коррекции функции надпочечников или яичников.
Стимуляция овуляции
При лечении эндокринного бесплодия часто необходимо стимулировать овуляцию. При этом используется препарат кломифен цитрат (кломид), который стимулирует выделение в организме фолликулостимулирующего гормона (ФСГ). При таком виде стимуляции около 10% наступивших беременностей могут оказаться многоплодными. Однако, около 30% женщин кломифенрезистентны, т.е. не реагируют на прием кломифена.
При неэффективности лечения кломифеном на протяжении 4-6 овуляторных циклов, для стимуляции овуляции прибегают к использованию гонадотропинов (ЧМГ, р-ФСГ, ХГЧ) или лапароскопии (каутеризация или клиновидная резекция яичников). При отсутствии эффекта рассматривается вопрос о проведении ЭКО.
Необходимо помнить, что по ряду причин, эффективность ЭКО после 35 лет, резко снижается.