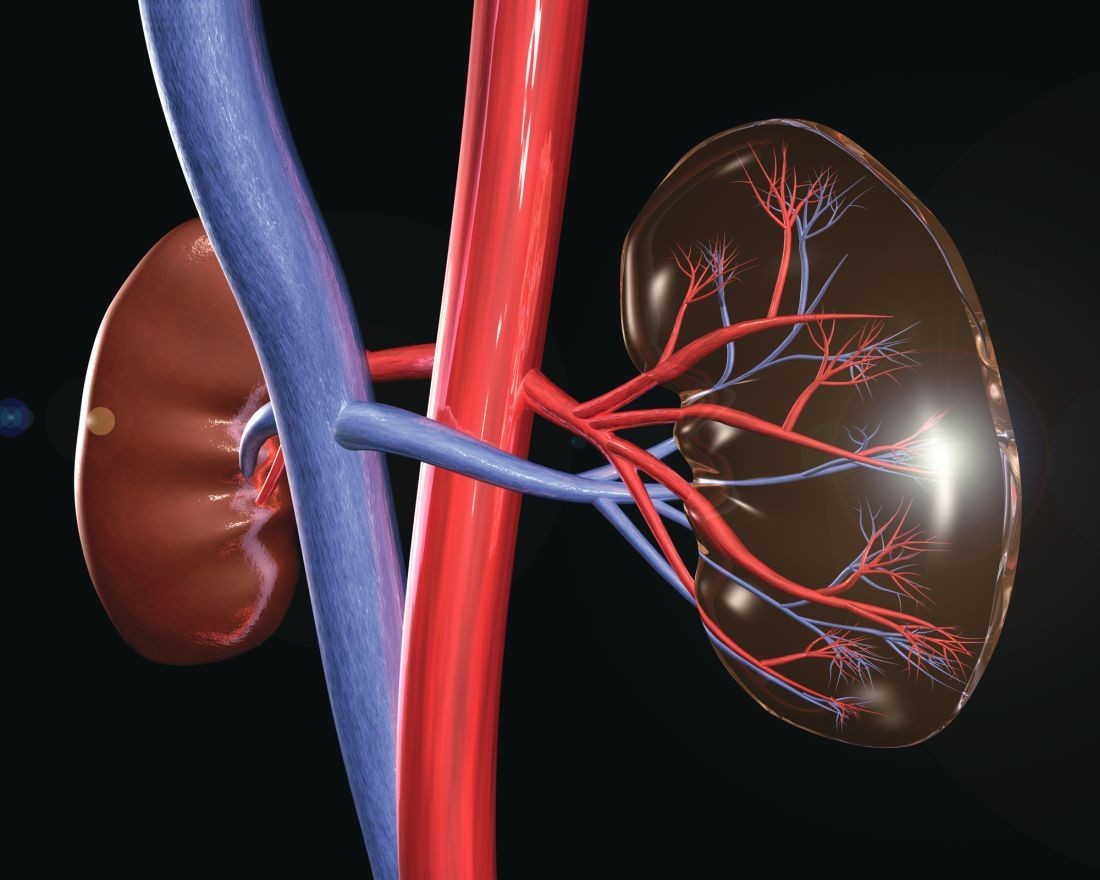
Что поступает в почки по сосудам
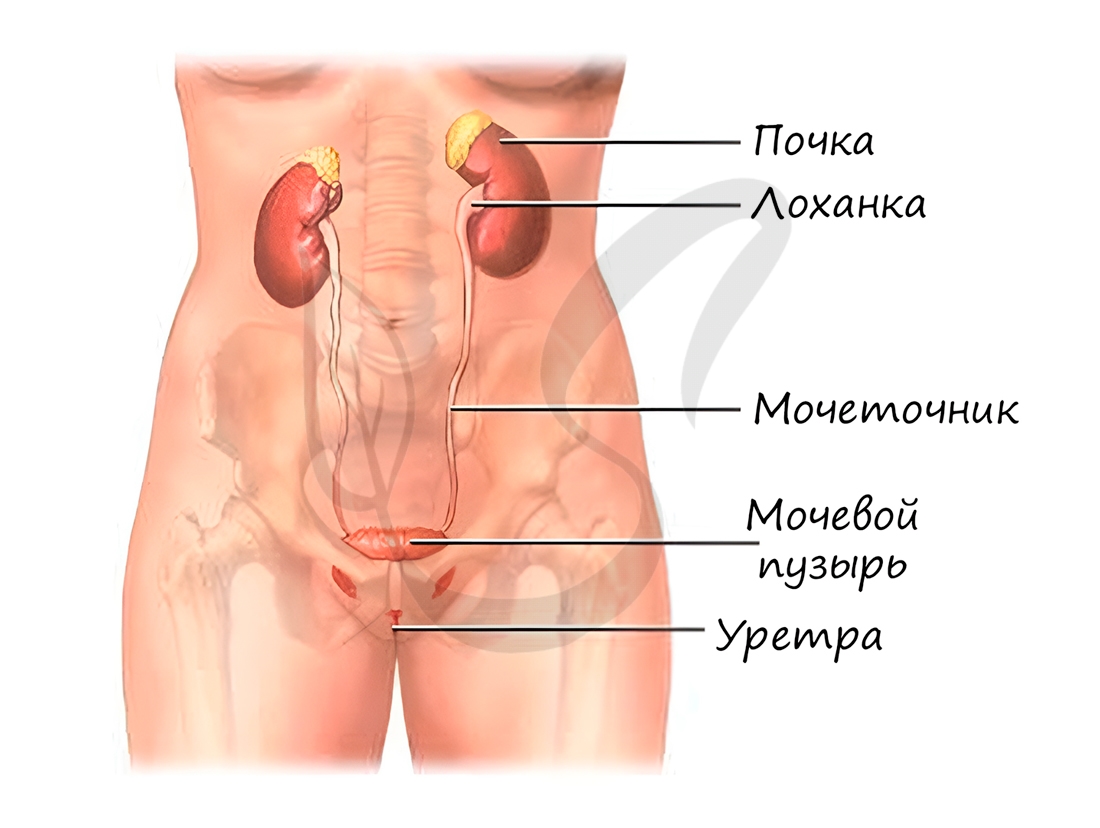
Мочевыделительная система
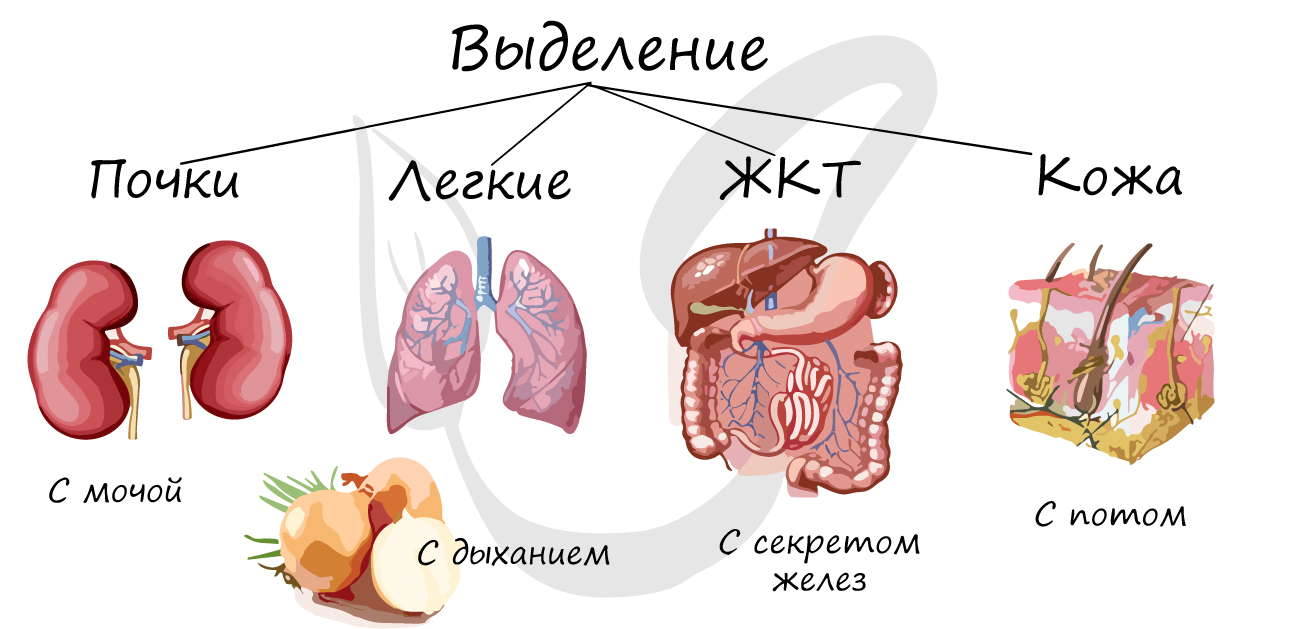
Выделение
К органам, выполняющим функции выделения, относятся: почки, мочеточники, мочевой пузырь, мочеиспускательный канал, а также легкие, желудочно-кишечный тракт, кожа.
Небольшая часть мочевины и мочевой кислоты, а также лекарства выводятся вместе с секретом желез желудочно-кишечного тракта. Потовые железы кожи выделяют мочевую кислоту, соли, воду, мочевину. В процессе дыхания из легких улетучивается углекислый газ, вода, алкоголь, эфиры.
Почки
Функции почек
Из организма удаляется мочевина, мочевая кислота, соли аммиака. Напомню, что мочевина образуется не в почках, а в печени, поэтому почки в данном случае играют роль фильтра.
Регулируют число эритроцитов, вырабатывая гормон эритропоэтин, который стимулирует образование эритроцитов в красном костном мозге.
Выделительная и кровеносная системы очень тесно взаимосвязаны, в чем мы убедимся по ходу изучения выделительной системы.
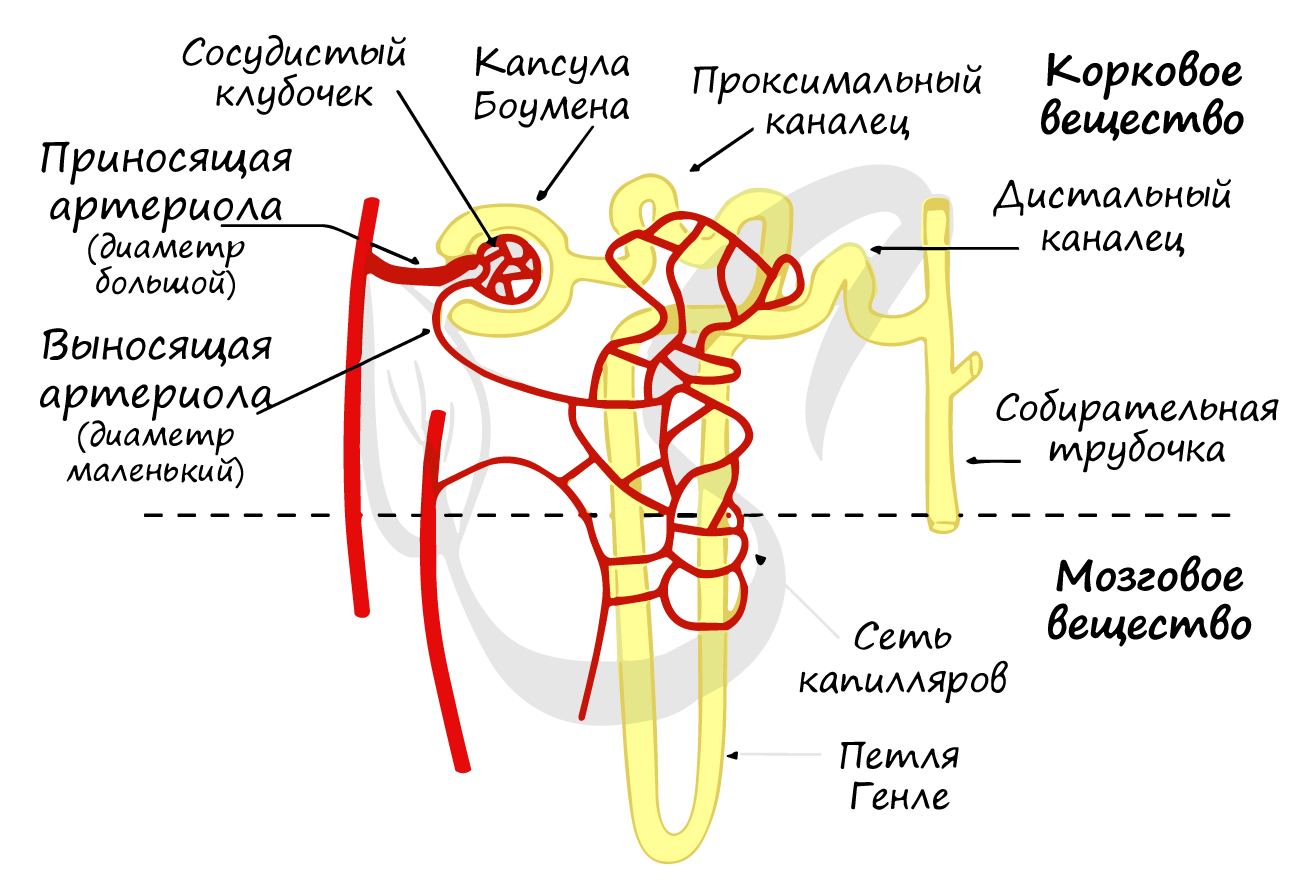
Нефрон
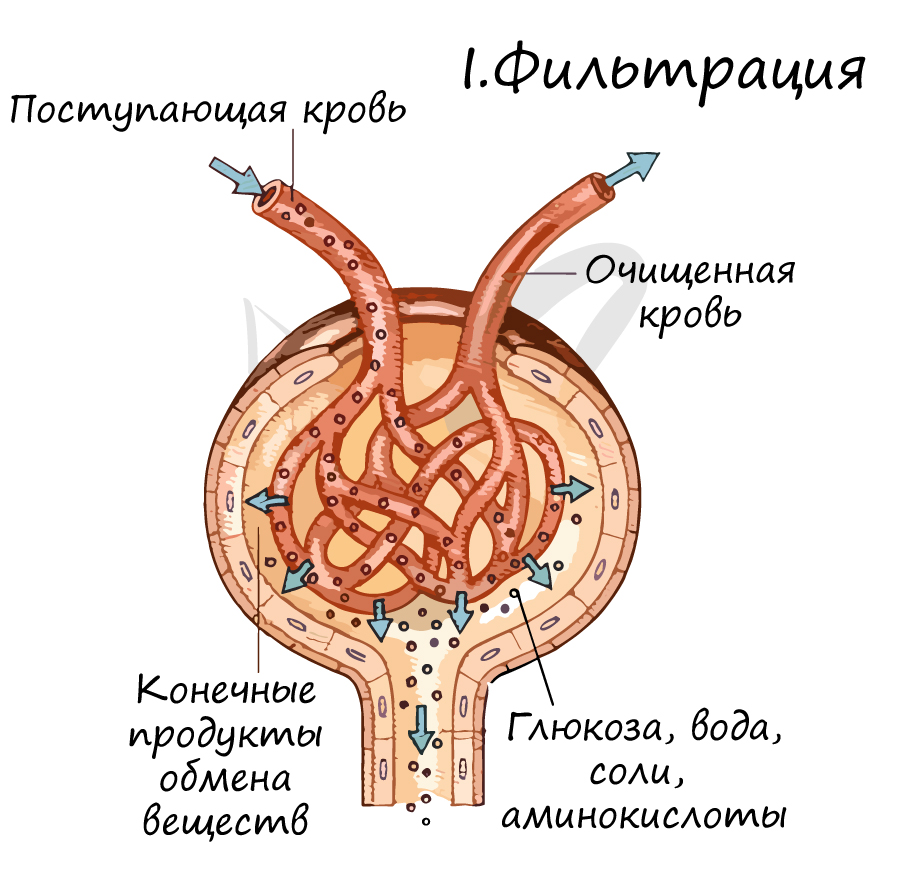
Запомните, что в основе мочеобразования лежат три процесса: фильтрация, реабсорбция (вторичное всасывание) и секреция. Изучая их, мы поймем, как функционирует нефрон, и разберем его строение.
Не могу ни акцентировать ваше внимание на том факте, что в первичной моче оказывается очень много нужного и полезного нашему организму. Вдумайтесь: через фильтр профильтровывается не только мочевина, но и глюкоза, вода, витамины, минеральные соли. Потерять такие ценные вещества для организма было бы большой оплошностью, и следующий этап исправляет допущенную организмом «ошибку» при фильтрации.
Мы добрались до третьего финального этапа мочеобразования. На этапе секреции происходит транспорт веществ из крови (капилляров, оплетающих канальцы нефрона) в просвет канальцев нефрона.
В результате реабсорбции и секреции из первичной мочи образуется вторичная, объем которой составляет 1-1,5 литра в сутки.
Вторичная моча через дистальные канальцы поступает в собирательные трубочки, куда таким же путем открываются дистальные канальцы многих других нефронов. Собирательные трубочки открываются на верхушках почечных пирамид, из низ выделяется моча и поступает в малые, затем в большие почечные чашечки, лоханку и далее в мочеточник.
Регуляция эритроцитопоэза и артериального давления
При многих болезнях почек эритропоэтин в виде лекарственного препарата применяют, чтобы добиться увеличения числа эритроцитов и устранить анемию (малокровие).
Регуляция работы почек
Заболевания
Хорошо зная три основных процесса: фильтрацию, реабсорбцию и секрецию, вы легко сможете предположить, на каком из этих этапов возникло нарушение работы почек. Эффективность работы почек и их состояние можно легко оценить по анализу мочи. Сейчас вам следует ненадолго представить себя врачом нефрологом 😉
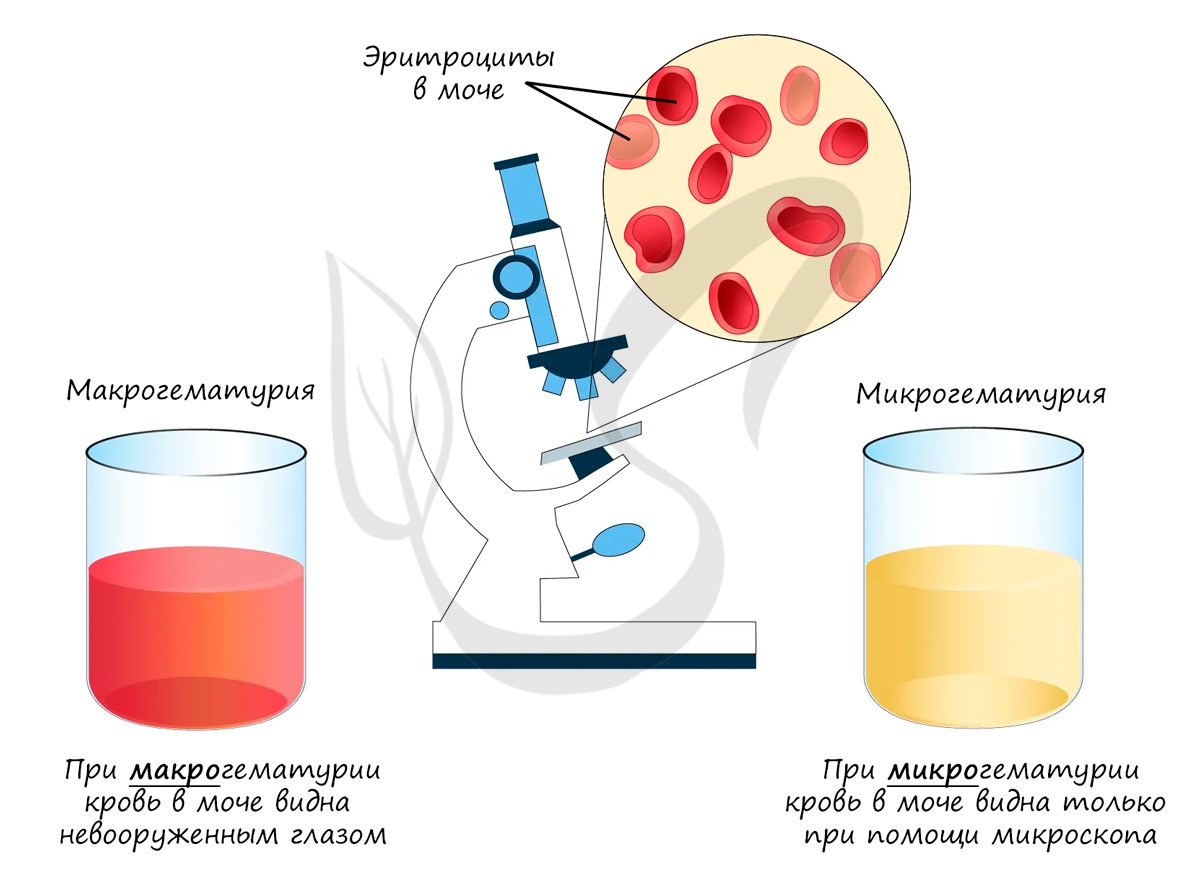
Приходит заключение из лаборатории. В моче пациента найдены белок, кровь (эритроциты), гной (лейкоциты). Вам известно, что форменные элементы крови и крупные белки в норме не проходят через «сито» на этапе фильтрации и не должны обнаруживаться в моче. Таким образом, патология локализуется в почечном тельце.
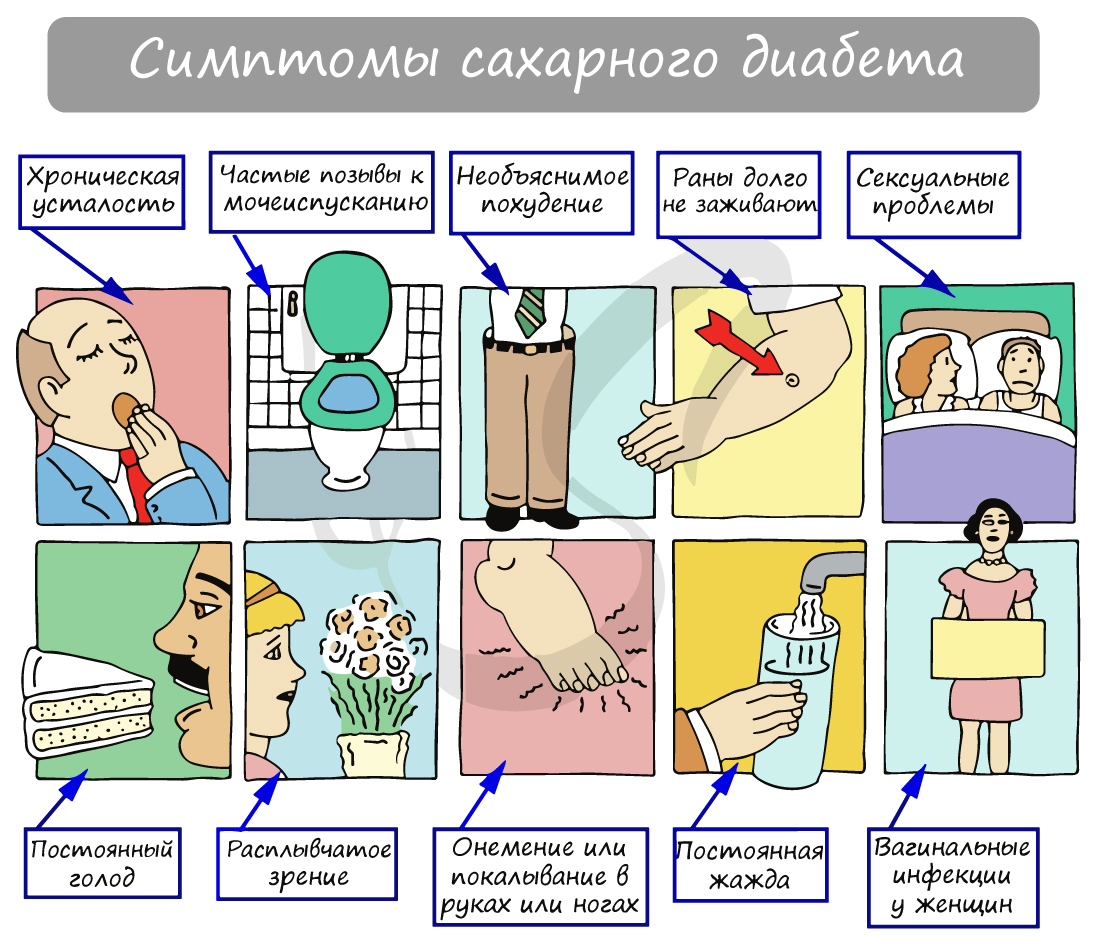
Следующее заключение, которое вам предстоит изучить, выглядит по-другому. Гноя, крови и белков в моче не обнаружено, однако присутствует глюкоза (сахар). Такая находка может быть признаком сахарного диабета.
На схеме ниже вы можете наглядно увидеть симптомы, которые сопровождают сахарный диабет. Этиологию (причины) и патогенез (механизм развития) сахарного диабета мы изучим, когда будем говорить об эндокринной системе.
© Беллевич Юрий Сергеевич 2018-2021
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение (в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования, обратитесь, пожалуйста, к Беллевичу Юрию.
Сосудистые заболевания почек: факторы риска и симптомы
Стабильный приток крови и здоровое состояние сосудов – необходимое условие для нормального функционирования всех систем органов. Почки реагируют на сосудистые изменения в числе первых – появляется гипертензия, в обратном случае – инфаркт почки. Состояния опасны тем, что могут привести к неспособности органа перерабатывать продукты жизнедеятельности – почечной недостаточности.
Виды сосудистых заболеваний почек
Заболевания сосудов почек и мочевыделительной системы классифицируются по группам:
К врожденным аномалиям развития сосудов почки относят лишний, добавочный сосуд. Изменения в количестве артерий нарушает кровяной приток, необходимый для полноценного функционирования.
Причины патологий
Заболевания выделительной системы имеют факторы риска и прямые причины появления. К последним относят:
Факторы риска включают:
При наличии почечных патологий в семейном анамнезе, нужно проходить обследование регулярно!
Клиническая картина
Патология сосудов почек сопровождается яркой клинической картиной, включающей один или несколько симптомов:
Лечение сосудов почек начинается после сбора всей клинической картины, лабораторной и инструментальной диагностики. Сосуды почек проверяют при помощи УЗИ и допплерографии. Исследования показывают наличие, структуру, расположение артерий, позволяют оценить кровоток и обнаружить патологические отклонения.
Возможные осложнения
Своевременное обращение к урологу, нефрологу, комплексная диагностика и лечение помогут предотвратить осложнения сосудистых заболеваний почек:
Специалисты Государственного центра урологии готовы прийти на помощь в лечении сосудистых заболеваний почек. Комплексная диагностика и консультация доктора медицинских наук, современные методы лечения с коротким периодом реабилитации – доверьте свое здоровье врачам высшей категории с многолетним опытом!
Задания части 2 ЕГЭ по теме «Выделительная система»
1. Найдите три ошибки в приведённом тексте «Выделительная система человека». Укажите номера предложений, в которых сделаны ошибки, исправьте их. Дайте правильную формулировку. (1) В клетках тела человека в результате обмена веществ образуются вредные вещества, бОльшая часть которых удаляется через почки. (2) Один из конечных продуктов обмена – мочевина. (3) В состав мочевыделительной системы входят парные почки и надпочечники, два мочеточника, мочевой пузырь, мочеиспускательный канал. (4) В нефронах почек образуется первичная и вторичная моча. (5) Первичная моча образуется в капсулах нефронов при фильтрации плазмы крови. (6) Вторичная моча образуется при фильтрации первичной мочи в извитых канальцах нефронов. (7) В состав вторичной мочи здорового человека входят вода, соли, мочевина, глюкоза, мочевая кислота и белки.
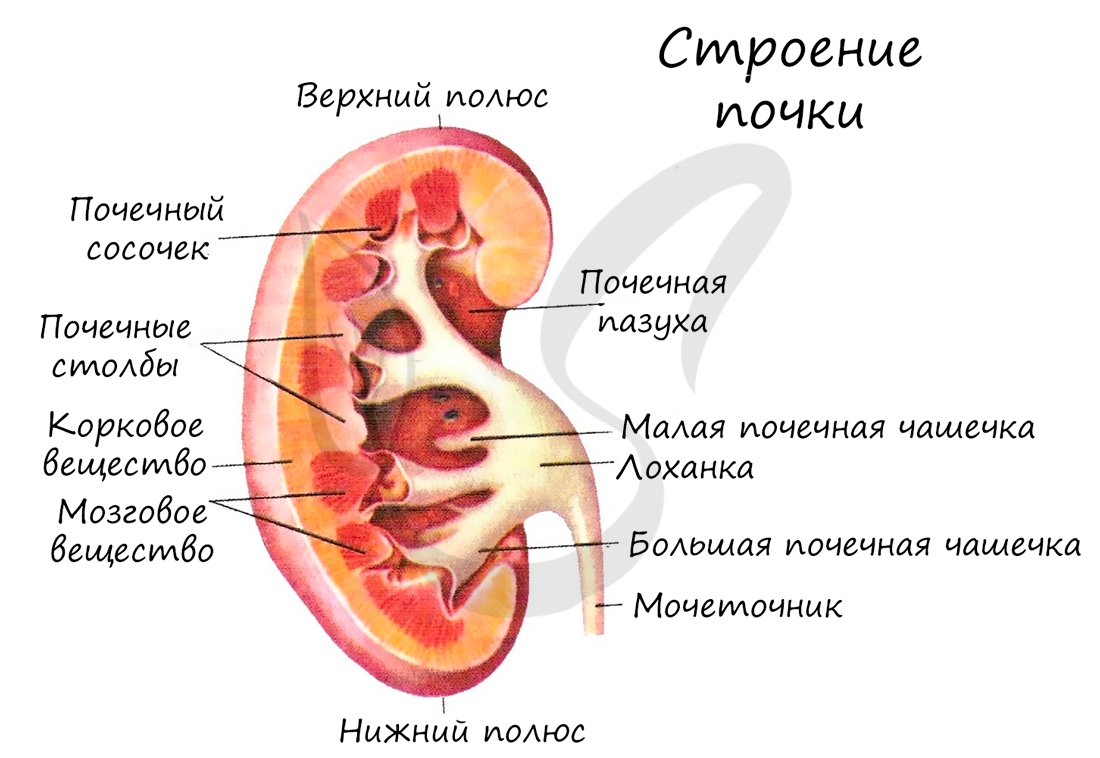
2. Какие части изображенной на рисунке почки человека обозначены цифрами 1 и 2? Укажите их функции.
1 – мозговое вещество, состоит из выводящих канальцев нефронов, по которым моча попадает в лоханку.
2 – почечная лоханка, она собирает мочу и направляет её в мочеточники
3. Найдите три ошибки в приведённом тексте «Образование мочи в организме человека». Укажите номера предложений, в которых сделаны ошибки, исправьте их. (1) У человека процесс образования первичной мочи происходит путём фильтрации крови в почечных канальцах нефронов. (2) Первичная моча по составу веществ сходна с плазмой крови, но в моче отсутствуют белки. (3) Вторичная моча образуется путём фильтрации первичной мочи. (4) Вторичная моча поступает по извитым канальцам в собирательные трубочки. (5) Из собирательных трубочек моча попадает в мочеточники. (6) Из мочеточников моча попадает в мочевой пузырь. (7) Освобождение мочевого пузыря происходит рефлекторно, а также управляется корой больших полушарий головного мозга.
4. Найдите три ошибки в приведенном тексте «Мочевыделительная система». Укажите номера предложений, в которых сделаны ошибки, исправьте их. (1) Мочевыделительная система человека содержит почки, надпочечники, мочеточники, мочевой пузырь и мочеиспускательный канал. (2) Основным органом выделительной системы являются почки. (3) В почки по сосудам поступают кровь и лимфа, содержащие конечные продукты обмена веществ. (4) Фильтрация крови и образование мочи происходят в почечных лоханках. (5) Морфофункциональной структурой почек является нефрон. (6) В извитых канальцах нефрона происходит реабсорбция. (7) По мочеточникам моча поступает в мочевой пузырь.
1 – надпочечники не входят в состав мочевыделительной системы.
3 – в почки по сосудам поступает кровь.
4 – фильтрация крови и образование мочи происходит в нефронах.
5. Первому испытуемому предложили выпить литр соленой воды, а второму испытуемому – литр дистиллированной воды. Как изменится объем мочи у испытуемых в сравнении с использованием ими соленой и дистиллированной воды? Ответ поясните.
1) у первого испытуемого объем мочи уменьшится, так как часть воды будет задерживаться в клетках и тканях за счет увеличения концентрации соли;
2) уменьшение объема мочи связано также с усилением обратного всасывания воды в канальцах нефрона;
3) у второго испытуемого объем мочи увеличится, так как увеличится объем крови, фильтрующейся почками
6. Почему объем мочи, выделяемой телом человека за сутки, не равен объему выпитой за это же время жидкости?
1) часть воды используется организмом или образуется в процессах обмена веществ;
2) часть воды испаряется через органы дыхания и через потовые железы
Хроническая почечная недостаточность
Хроническая почечная недостаточность – это состояние, при котором выделительная система человека перестаёт выполнять физиологические функции. Из-за гибели нефронов почки утрачивают способность поддерживать гомеостаз – постоянство внутренней среды. При хронической почечной недостаточности у мужчин и у женщин продукты распада нутриентов полностью не выводятся из организма, что влечет за собой тяжелые осложнения. В НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина — филиале ФГБУ «НМИЦ радиологии» Минздрава России применяются все современные методы лечения данного заболевания.
Хроническая почечная недостаточность (ХПН) является обычно исходом заболеваний, приводящих к прогрессирующей потере нефронов:
Причины ХПН
Дисфункции мочевыделительной системы могут провоцировать другие острые и хронические патологии:
Хроническая почечная недостаточность также развивается по таким причинам:
Стадии хронической почечной недостаточности
В своем развитии почечная недостаточность проходит 4 стадии:
Хроническая почечная недостаточность по разным причинам может развиваться в течение нескольких месяцев и даже лет. Поэтому рекомендуется обращать внимание на первые тревожные «звоночки», чтобы не допустить развитие осложнений.
Симптомы и признаки ХПН
Клинические проявления хронической почечной недостаточности многообразны:
Прогрессирование хронической почечной недостаточности влечет за собой развитие следующих симптомов:
Хроническая почечная недостаточность на последней стадии сопровождается такими симптомами, как одышка, частое сердцебиение, отеки, глубокое шумное дыхание, судороги в конечностях. Ярким признаком прогрессирования заболевания считается уменьшение суточного объема мочи до 200 мл. Стул становится зловонным, изо рта появляется неприятный запах.
Вероятные осложнения при ХПН
При отсутствии своевременной диагностики и грамотной терапии хроническая почечная недостаточность провоцирует полиорганные нарушения со стороны:
Без соответствующего лечения хроническая почечная недостаточность может закончиться летальным исходом из-за уремической комы или сердечно-сосудистых нарушений у женщин и у мужчин.
Диагностика хронической почечной недостаточности
Ключевую роль в диагностике хронической почечной недостаточности играют лабораторные исследования. Уже при первых признаках заболевания могут наблюдаться изменения в составе крови – повышение уровня креатинина, мочевой кислоты и щелочной фосфатазы. При этом снижается уровень гемоглобина, тромбоцитов, альбумина и калия, уменьшаются показатели вязкости крови (гематокрита). Важный симптом хронической почечной недостаточности – существенное снижение плотности мочи, повышение уровня эритроцитов, лейкоцитов, белка и цилиндров.
Комплексная диагностика включает также липидограмму – исследование всего спектра жировых соединений в составе крови. Особое внимание уделяется показателям триглицеридов и холестерола.
Поставить точный диагноз «хроническая почечная недостаточность» помогают такие методы:
Лечение хронической почечной недостаточности
Лечение хронической почечной недостаточности направлено на достижение стойкой ремиссии, поскольку добиться абсолютного выздоровления современная медицина не способна. Но благодаря своевременной терапии удается сгладить симптоматику, отсрочить появление осложнений и существенно улучшить качество жизни пациента.
Лечение хронической почечной недостаточности должно начинаться с устранения основной причины патологии. Усилия врачей направлены на компенсацию признаков сахарного диабета, гломерулонефрита, поликистоза и других аутоиммунных нарушений. В приоритете – комплексный подход к лечению, который включает:
Большая роль отводится симптоматическому лечению, которое позволяет облегчить протекание болезни и улучшить самочувствие пациента. Больным назначают препараты, которые восполняют дефицит витамина D, контролируют артериальное давление, корректируют кислотно-щелочной баланс, борются с олигурией.
В некоторых случаях для лечения хронической почечной недостаточности показаны дробные переливания эритроцитной массы. Методика позволяет повысить уровень гемоглобина в крови, уменьшить проявления анемии, устранить последствия внутренних кровотечений. По достижении ремиссии пациентам с хронической почечной недостаточностью показано санаторно-курортное лечение.
Если консервативные методы терапии не дают ожидаемых результатов, пациенту может быть назначена трансплантация почки. Это физиологический метод заместительного лечения с использованием донорского органа. После пересадки почки проводится комбинированная иммуносупрессивная терапия, препятствующая отторжению донорской почки.
Основными способами лечения ТХПН повсеместно признаны диализ и трансплантация почки.
Наиболее полное замещение почечной функции происходит в результате успешной трансплантации почки, а диализ замещает ее лишь частично.
Гемодиализ (ГД)
— метод внепочечного очищения крови при острой и хронической болезни почек. Во время гемодиализа происходит удаление из организма токсических продуктов обмена веществ, для уменьшения биохимических аномалий, нормализация нарушений водного, электролитного балансов и кислотно-щелочного равновесий. Очищение крови производится путем снижения концентрации в ней вредных веществ. В зависимости от метода гемодиализа, это достигается различными путями. Под гемодиализом понимают процедуру фильтрации плазмы крови с помощью полупроницаемой мембраны, через поры которой проходят молекулы с небольшой молекулярной массой, а крупные молекулы белков остаются в плазме, которая затем возвращается в кровоток пациента.
Назначение:
1.Обеспечение компенсаторной функции почек, фильтрация крови от токсических соединений и конечных продуктов метаболизма. Гемодиализ при хронической недостаточности проводят трижды за неделю, но нарастание интоксикации – основание для более частого проведения процедуры. При крайне тяжести, диализ выполняют до конца жизни, или пока не трансплантируют здоровую почку. 2. Почечная недостаточность, как осложнение острого гломерулонефрита, пиелонефрита. Цель назначения процедуры – вывести излишек жидкости из организма, устранить отеки, эвакуировать продукты токсического свойства. 3. Дисбаланс электролитов в крови. Указанное состояние происходит вследствие массивных ожогов, перитонита, обезвоживания, лихорадочных явлений. Гемодиализ позволяет вывести чрезмерную концентрацию ионов одного вида, заместив их другими. Также показанием для рассматриваемой процедуры выступает избыток жидкости в организме, что приводит к отеку оболочек головного мозга, сердца, легких. Диализ помогает сократить отечность и снизить уровень артериального давления. Процедура гемодиализа проводится на АИП с помощью одноразовых расходных материалов, к которым относятся диализаторы, кровопроводящие магистрали, фистульные иглы, катетеры, диализные концентраты.
Аппарат для гемодиализа представляет автоматизированное высокопоточное устройство, с помощью которого достигается максимально качественная очистка жидкостей. Многочисленные датчики следят за процессом и контролируют все его показатели. Организм, подключенный к диализатору, получает необходимую качественную очищенную кровь. Диализ позволяет лишь частично заменить работу почек, так как не способен обеспечить ее эндокринные функции. Но и этого бывает достаточно, чтобы улучшить состояние больного.
Показания к началу Заместительной почечной терапии – гемодиализу:
В дневном стационаре – отделении гемодиализа вам помогут:
Процедура проводится 3 раза в неделю. Длительность ее составляет от 240 мин до 270 мин.
В дневном стационаре проводятся:
Отделение развернуто на 15 диализных мест. Парк аппаратов «Искусственная почка» насчитывает 15 диализных мест, работающих в 4 смены круглосуточно. Для диализа используются диализаторы с мембраной нового поколения (из полисульфона, благодаря высокой проницаемости такой мембраны кровь проходит глубокую очистку, и выводится больший объем токсинов, чем с обычной мембраной из целлюлозы), глюкозосодержащие концентраты диализирующей жидкости, установлена высокопроизводительная система водоочистки, качество воды которой полностью соответствует мировым стандартам. Наше отделение оборудовано пандусами, поручнями, что очень важно для пациентов с ограниченными возможностями здоровья.
В отделении гемодиализа пациенты могут получить консультативную помощь всех специалистов НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина –филиала ФГБУ «НМИЦ радиологии» Минздрава России. Подключение к аппарату искусственной почки и регулярное прохождение процедуры позволяют продлить жизнь от 15 до 25 лет. Пациенты, отказавшиеся от данной процедуры, имеют риск летального исхода намного раньше – за считанные месяцы.
Все услуги и медицинская помощь оказывается пациентам абсолютно бесплатно в рамках ОМС.
Отделение, в котором лечат почечную недостаточность
Жители города Москвы для получения направления и прикрепления к гемодиализному центру должны пройти консультацию у главного внештатного специалиста – нефролога Департамента здравоохранения г. Москвы в консультативно-диагностическом отделении Городской клинической больницы №52.
Жители субъектов РФ могут поступить на лечение в Дневной стационар НИИ урологии и интервенционной радиологии имения Н.А. Лопаткина по направлению формы 057/у.
Платные медицинские услуги предоставляются в виде комплексной программы медицинской помощи, по желанию пациента, или гражданам, обеспечение которых бесплатными медицинскими услугами не предусмотрено законодательством Российской Федерации (гражданам иностранных государств, лицам без гражданства).
Позвоните нам сегодня, чтобы мы смогли Вам помочь!
Москва, 8 (499) 110 — 40 — 67
Системы органов пищеварения и органов мочевыделения: морфофункциональная и клиническая общность
Система мочевыделения функционирует в тесной связи с ЖКТ. Обследуя пациента с гастроинтестинальной патологией, следует уделить внимание состоянию почек и наоборот. Рассмотрены механизмы развития оксалурии и подходы к лечению больных с оксалатной нефропати
Elimination of urine system functions inthe is closely connected with GIT. In examining a patient with gastrointestinal pathology, attention should be paid to the state of kidneys and vice versa. The mechanisms of the development of oxaluria and approaches to the treatment of patients with oxalate nephropathy are examined.
.jpg)
Выделительная система человека в процессе эмбриогенеза формируется из дивертикула первичной кишки и мезенхимальной бластемы. В связи с этим она отчасти сохраняет с кишкой общий план строения, функционирования и регуляции, тесную взаимосвязь в норме и патологии, равно как и общие принципы развития патологического процесса. Можно отметить общую схему строения органов рассматриваемых систем: наличие эпителия с щеточной каймой и со сходными транспортными структурами (транспортеры для углеводов, аминокислот, олигопептидов, ксенобиотиков, натрия и калия), сходной регуляцией функции и пролиферации (включая соматостатин, гуанилин/урогуанилин, эпидермальный фактор роста и эндотелины), общие физиологические (всасывание/реабсорбция, секреция, моторная активность) и патологические (нарушения всасывания/реабсорбции, секреции, моторные дисфункции, микробиологические и иммунологические нарушения) процессы. Изучение межсистемных параллелей позволяет представить организм как единое целое, как систему, построенную и функционирующую по единым для всех подсистем законам.
Формирование мочевыделительной системы начинается на 5-й неделе внутриутробного развития, когда у нижнего края вольфова протока от клоаки появляется дивертикул, дающий начало будущей окончательной почке, метанефросу. В процессе его канализации и дихотомического ветвления нижняя часть выроста дает начало мочеточнику, из первых ветвлений формируются лоханки, а из последующих — чашечки и собирательные трубочки. Вокруг этих разветвлений сгущается так называемая нефрогенная мезенхима, в которой формируются сигмовидные канальцы (будущий канальцевый аппарат), один конец которого соединяется с собирательными трубочками, а другой становится вогнутым внутрь, формируя почечный клубочек с врастающими в него сосудами. В последующем происходит окончательное формирование почечных структур и их дифференцировка, полностью завершающаяся уже после рождения. Таким образом происходит естественное наследование мочевыводящей системой черт, характерных для кишечной трубки.
Сходный путь развития проходит поджелудочная железа, которая закладывается на 3-й неделе эмбрионального развития в виде двух выростов эпителиальной выстилки формирующейся двенадцатиперстной кишки. Из дивертикулов в ходе их дихотомического деления и канализации образуются протоки и ацинусы экзокринной части органа. В скоплениях клеток выростов, в которых просвет не образуется, формируются эндокринные островки. Хотя ацинарные клетки и клетки протоков имеют общее происхождение, в дальнейшем первые выполняют исключительно секреторную функцию, а вторые — как секреторную, так и всасывающую. Аналогичным образом закладывается и печень в виде выпячивания эпителия кишечной трубки, из передней части которого формируются протоки и паренхима органа, а из заднего — желчный пузырь.
Желудочно-кишечный тракт (ЖКТ) представляет собой систему полых трубчатых органов, стенки которых построены по единому плану и состоят из слизистого, подслизистого, мышечного и серозного слоев. Основными функциями ЖКТ являются секреторная и переваривающая, всасывающая, моторная. Для повышения эффективности процессов переваривания и всасывания кишечник (особенно тонкая кишка) имеет значительную площадь активной поверхности, что достигается наличием складок и ворсинок слизистой оболочки и микроворсинок на апикальной поверхности энтероцитов. Энтероциты — высокие цилиндрические клетки с широкой щеточной каймой, которая состоит из микроворсинок, — составляют примерно 90% популяции клеток покровного эпителия тонкой кишки. Оставшиеся почти 10% приходятся на бокаловидные клетки, продуцирующие слизь, и около 0,5% приходится на энтероэндокринные клетки. Энтероциты характеризуются сильно извитой боковой плазматической мембраной и многочисленными митохондриями. В клетках, лежащих у основания ворсинок, хорошо развиты цистерны гранулярного эндоплазматического ретикулума и мешочки комплекса Гольджи.
Эпителиальные клетки проксимальных канальцев почек имеют цилиндрическую форму, характеризуются наличием аналогичной энтероцитам щеточной каймы, увеличивающей площадь канальцевой поверхности и исчерченностью базальной части, связанной с наличием инвагинаций клеточной стенки и большим количеством в этой зоне митохондрий. В дистальных канальцах клетки, выстилающие внутреннюю поверхность, имеют кубовидную форму, у большинства из них имеется щеточная кайма и у всех — исчерченность базальной части. Часть цилиндрических клеток собирательных трубочек имеет ворсинки и по структуре отчасти напоминает обкладочные клетки желудка. Наконец, мочеточник, как и кишка, имеет слизистый и подслизистый слои, мышечный слой и адвентицию.
Основной системой всасывания глюкозы и галактозы в кишечнике, также как и реабсорбции глюкозы и галактозы в почечных канальцах, является так называемый глюкозо-натриевый транспортер, или натрий-зависимый транспортер глюкозы, относящийся к SGLT-семейству транспортных белков и локализующийся на апикальной мембране эпителиоцита. Вторым транспортером глюкозы является белок GLUT-2, облегчающий диффузию глюкозы и расположенный на базолатеральной мембране энтероцита, клеток почечного канальца, а также на поверхности β-клеток поджелудочной железы [1, 2]. Экспрессия указанных транспортеров определяется концентрацией глюкозы и гормональными регуляторами [3].
Эпителиальные клетки тонкой кишки и почечных канальцев имеют сходные транспортные системы, предназначенные для всасывания (реабсорбции) ди- и трипептидов. Аналогичные транспортеры выявлены также у бактерий, грибов и некоторых растений, что указывает на их древнее происхождение [5]. Эпителиоциты почечных канальцев характеризуются высокой дипептидазной активностью, хотя в отличие от энтероцитов она сконцентрирована не в щеточной кайме, а внутриклеточно. Основными транспортными системами для олигопептидов в почках являются белки Pept-1 и Pept-2. Первый является низкоаффинным, но высокоактивным белком, тогда как второй — высокоаффинным, но с низкой пропускной способностью [6]. У крыс хорошо изучен транспортер Pept-1, обеспечивающий абсорбцию пептидных и подобных им ксенобиотиков (в том числе β-лактамных антибиотиков) в тонкой кишке и почечных канальцах [7].
Идентичные каналы транспорта натрия, чувствительные к альдостерону и играющие ключевую натрий-сохраняющую роль, существуют как в собирательных трубочках почек, так и в дистальных отделах толстой кишки. В обоих органах альдостерон повышает экспрессию указанных транспортеров на апикальной поверхности соответствующих клеток. Мутация, приводящая к нарушению структуры двух из трех субъединиц этой транспортной системы (как в почках, так и в кишке), приводит к развитию синдрома Лиддла (Liddle), характеризующегося врожденной артериальной гипертензией [8].
Рецепторы к 1,25-дигидроксивитамину D присутствуют на клетках в кишечнике, костях и почках. Показано, что 1,25-дигидроксивитамин D стимулирует всасывание кальция как в кишечнике, так и в почках [9]. Возможно, при врожденной идиопатической гиперкальциурии, часто сочетающейся с кальциевым уролитиазом, у человека имеет место повышенная экспрессия названных рецепторов, как это было показано у экспериментальной линии крыс с гиперкальциурией [10].
Сходные транспортные системы для всасывания оксалатов существуют в почках и кишечнике. В образовании оксалатных камней, помимо нарушенной реабсорбции оксалатов из почечных канальцев, определенную роль может играть повышенное всасывание оксалатов в кишечнике [11], механизмы развития которого будут описаны ниже.
Механизмы абсорбции фосфора в кишке схожи с таковыми в почках. При этом всасывание фосфора как в кишке, так и в почках повышается при низкофосфатной диете и снижается — при высокофосфатной [12].
Идентичные транспортные белки, обеспечивающие всасывание и реабсорбцию цинка, так называемые ZnT-1 и ZnT-2, присутствуют на мембранах энтероцитов и тубулярных клеток [13].
У человека экскреция ксенобиотиков, хорошо изученная на примере гепатоцитов, обеспечивается транспортными гликопротеинами типа mdr1, выявленными на люминальной поверхности транспортного эпителия печени, энтероцитов, почечных канальцев и некоторых других органов [14], которые играют ключевую роль в элиминации ксенобиотиков.
Хорошо известно, что ураты в основном секретируются почками, однако аналогичной способностью обладают энтероциты, выявленной, в частности, при почечной недостаточности, когда включаются нефункционирующие до времени соответствующие транспортеры тонкой кишки [15].
Между ЖКТ и почками есть много общего и в принципах регуляции их функции и пролиферативных процессов. Также как и в кишечнике, в почках важную регуляторную роль играет соматостатин. Как в кишечнике, так и в почках он продуцируется локально, обеспечивая паракринную регуляцию многих функций, в частности, подавляя пролиферативные процессы, секрецию воды и натрия, обладает вазоконстрикторным эффектом.
Эпидермальный фактор роста (ЭФР), полипептид, первоначально изолированный S. Cohen из мышиных подчелюстных желез, состоит из 53 аминокислот и идентичен урогастрону — полипептиду, выделенному из мочи. ЭФР секретируется слюнными, панкреатическими и бруннеровыми железами. Показано, что прием пищи приводит к значительному повышению ЭФР в плазме. Сам ЭФР значительно подавляет секрецию кислоты и пепсина в желудке, однако основной эффект ЭФР — стимуляция пролиферативных (репаративных) процессов в желудочно-кишечном тракте.
Повышение концентрации ЭФР в крови не сказывается на его концентрации в моче. ЭФР, стимулирующий пролиферативные процессы в почках, вырабатывается почечным эпителием, и именно он обнаруживается в моче [10]. Рецепторы к нему локализованы на базолатеральных мембранах эпителиальных клеток [16]. Как и в кишечнике, в почках ЭФР обладает митогенным эффектом в отношении эпителия [17], повышая пролиферацию, стимулируя гликолиз, пентозный цикл и подавляя глюконеогенез при снижении потребления кислорода.
Структурно-функциональный параллелизм неизбежно находит свое отражение в параллелизме патологических процессов, что наиболее отчетливо проявляется при врожденных заболеваниях почек и кишечника. Так, при первичной мальабсорбции глюкозы (врожденная глюкозо-галактозная мальабсорбция) имеет место снижение реабсорбции глюкозы в почечных канальцах.
При наследственно обусловленных дефектах транспортных систем, обеспечивающих всасывание аминокислот, повреждения всегда носят сочетанный характер, захватывая и кишечник, и почки. Клинические же проявления этих заболеваний в основном связаны с нарушенной канальцевой реабсорбцией тех или иных аминокислот. Транспортные системы эпителиоцитов тонкой кишки и проксимальных почечных канальцев таковы: (1) для всасывания нейтральных (моноаминокарбоновых) аминокислот, (2) для всасывания основных (диаминомонокарбоновых) аминокислот (аргинин, лизин, орнитин) и цистина, (3) для транспорта кислых (моноаминодикарбоновых) аминокислот (аспарагиновая и глутаминовая кислоты), (4) для всасывания аминокислот (пролин, гидроксипролин, саркозин, бетаин) и глицина. Помимо этого, как уже указывалось выше, существуют транспортные системы для всасывания олигопептидов.
При болезни Хартнапа, которая передается по аутосомно-рецессивному типу (распространенность — 1:26 000–1:200 000) в кишечнике и в почках нарушается транспорт нейтральных аминокислот, в связи с чем у больного наблюдается генерализованная аминоацидурия. При этом уровень всех аминокислот в крови остается в пределах нормы, за исключением триптофана. Невсосавшийся в кишечнике триптофан подвергается бактериальному разложению с образованием индола и индоксила, которые всасываются, подвергаются в печени детоксикации и в виде метаболитов экскретируются с мочой. Основным клиническим проявлением болезни является фотосенсибилизация кожных покровов, а также может наблюдаться мозжечковая атаксия, поражение пирамидных путей, возможны немотивированные подъемы температуры тела и незначительная умственная отсталость.
Конечным метаболитом всосавшегося из кишечника индола является образующийся в печени индикан. Индиканурия характерна для многих состояний, связанных со стазом в кишечнике, а также для фенилкетонурии, но максимально выражена при врожденных метаболических дефектах обмена триптофана. Уже в моче индикан может образовывать синий индиго, придающий соответствующий цвет моче и детским пеленкам. Семейное заболевание, именуемое «синдромом голубых пеленок», характеризуется мальабсорбцией триптофана, гиперкальциурией и нефрокальцинозом с последующей почечной недостаточностью.
Семейная иминоглицинурия — аутосомно-рецессивное состояние (распространенность — 1:15 000), при котором нарушены кишечное всасывание и канальцевая реабсорбция пролина, гидроксипролина и глицина, но которое не имеет клинических проявлений.
При цистинурии (аутосомно-рецессивный тип, распространенность — 1:7000) нарушается всасывание в кишечнике и реабсорбция в почках основных аминоксилот и цистина. Дефект проявляется дисметаболической нефропатией с образованием цистиновых камней.
Лизинурия (аутосомно-рецессивный тип, распространенность — 1:60 000–1:80 000), при которой также нарушается функция транспортера для основных аминокислот, но всасывание цистина практически не нарушено, может клинически не проявляться, но, в манифестных случаях, характеризуется задержкой умственного и физического развития.
Мальабсорбция метионина описана в единичных случаях и характеризуется задержкой умственного развития, диареей, судорогами, тахипноэ. Характерным является своеобразный запах мочи — запах жженого хмеля.
При отдельных видах лактазной недостаточности выявляется глюкозурия, указывающая на сочетанное поражение двух систем. При первичной экссудативной энтеропатии, характеризующейся потерей белка через кишечник в связи с дефектом лимфатических сосудов тонкой кишки, может наблюдаться и протеинурия [18].
Нарушение процессов всасывания в тонкой кишке может быть серьезной причиной дисметаболической нефропатии (в т. ч. оксалатной). Канальцевые дисфункции с гиперфосфатурией, оксалурией, цистинурией, а также рахитоподобным синдромом у больных целиакией детей известны относительно давно [18].
Неспецифическим фактором, способствующим формированию дисметаболической нефропатии при целиакии, является диарея. С одной стороны, диарея приводит к потере жидкости и уменьшению объема мочи с повышением ее концентрации, а с другой стороны — к потере бикарбонатов, развитию ацидоза и закислению мочи, что снижает стабильность солей, способствуя кристаллурии.
Нарушение всасывания жирных кислот и кальция приводит к образованию кальциевых мыл, а не оксалата кальция (как это наблюдается в норме), в результате чего ставшие растворимыми оксалаты интенсивно всасываются в толстой кишке, поступают в кровь и в повышенных количествах оказываются в моче. Данный механизм, видимо, играет ключевую роль в развитии оксалатной кристаллурии. В ряде исследований было показано, что всасывание оксалатов значительно усиливается при фекальной потере липидов свыше 20 г в сутки, а основным местом их всасывания является толстая кишка [21, 22]. При этом была выявлена линейная зависимость между выведением жира со стулом и содержанием оксалатов в моче. Данный феномен был хорошо изучен у больных с резекцией тонкой кишки после травмы живота, а также при выполнении еюно-илеального анастомоза [19, 20]. Интересно, что ограничение кальция в питании ведет к увеличению экскреции оксалатов с мочой, что указывает на большое значение формирования оксалатов кальция в кишечнике для ограничения их всасывания (рис.) [21].
Оксалаты могут всасываться пассивно во всех отделах кишечника, причем этот процесс в значительной степени зависит от проницаемости кишечной стенки. Желчные кислоты (дезоксихолевая кислота) и жирные кислоты (олеиновая кислота) в эксперименте повышают проницаемость тонкой и толстой кишки и всасывание оксалатов [22].
В тонкой кишке человека всасывание оксалатов обусловлено также активным транспортом, опосредованным белком SLC26A6, общим транспортером органических анионов.
В кишечнике всасывается 3–8% оксалатов пищи, что составляет примерно 150–250 мг в день. Стимулируют всасывание оксалатов присутствие в просвете лактата, никотината, короткоцепочечных жирных кислот. Кальций и магний связывают оксалаты в кишечнике, причем кальций — в большей степени, чем магний. В значительной степени оксалаты связываются также пищевыми волокнами [23].
Особую роль в метаболизме оксалатов играет кишечная микрофлора, в частности, грамотрицательный микроорганизм Oxalobacter formigenes, облигатный анаэроб, обитающий в толстой кишке. Для обеспечения его энергетического метаболизма требуются углеводы и оксалаты. При этом метаболизм оксалатов усиливается в кислой среде. На первом году жизни наблюдается увеличение численности популяции O. formigenes, в 6–8 лет он обнаруживается практически у всех детей, а у взрослых — в 60–80% случаев. Активно утилизируя оксалаты, этот микроорганизм уменьшает их содержание в кишечном содержимом, снижая его поступление в организм из толстой кишки [24].
Связь O. formigenes с особенностями метаболизма оксалатов у больных и здоровых лиц была показана во многих исследованиях. В частности, у лиц, у которых данный микроорганизм отсутствовал в кишечном микробиоценозе, экскреция оксалатов с мочой была достоверно выше, по сравнению с лицами, чей кишечник был им заселен. При этом среди лиц с оксалурией O. formigenes выявляется не более чем в 45% случаев [25, 26]. Следовательно, отсутствие в толстой кишке O. formigenes является определенным фактором риска развития оксалурии.
Утилизировать оксалаты способен не только O. formigenes. Лактобактерии, энтерококки, эубактерии также их метаболизируют, однако низкая концентрация оксалатов не является критической для их жизнедеятельности [27].
Таким образом, нарушения кишечного микробиоценоза также способны привести к увеличению доли поступивших в организм оксалатов.
Кроме того, при тяжелой мальабсорбции нарушение всасывания витаминов, в частности, витаминов группы В (в первую очередь, витамина В6), приводит к нарушению обмена глицина и глиоксиловой кислоты, способствуя повышенному экзогенному синтезу оксалатов.
Следовательно, лечение оксалурии должно включать нормализацию кишечного всасывания и кишечного микробиоценоза. Безусловно, важно также в лечение больных с оксалатной нефропатией включать особые диетический и водный режимы, медикаментозную терапию. Назначается картофельно-капустная диета, при которой снижается поступление оксалатов с пищей и нагрузка на тубулярный аппарат. Необходимо исключить экстрактивные мясные блюда, богатые оксалатами щавель, шпинат, клюкву, свеклу, морковь, какао, шоколад и др. «Подщелачивающий» эффект оказывают курага, чернослив, груши. Важно обеспечить высокожидкостной режим, до 2 л в сутки, с обязательным употреблением жидкости в ночное время для снижения концентрации мочи и уменьшения склонности к кристаллообразованию. Из минеральных вод используются воды типа «Славяновской» и «Смирновской» по 3–5 мл/кг/сут в 3 приема курсом 1 месяц 2–3 раза в год. Медикаментозная терапия включает мембранотропные препараты и антиоксиданты (витамины А, Е, В6, ксидифон, димефосфон, цистон, окись магния или комбинированный препарат Магне-В6 и др.). Лечение должно быть, как правило, длительным.
С другой стороны, при синдроме мальабсорбции большое значение для поражения почек имеют вторичные метаболические нарушения, неспецифическим образом влияющие на функцию мочевыделения. Механизмы этих нарушений можно представить следующим образом:
Результатом перечисленных выше механизмов является нарушение функции почек различной степени выраженности: от транзиторных до тяжелой почечной недостаточности.
Система мочевыделения не уникальна в своей тесной связи с ЖКТ. Аналогичные параллели можно провести, например, между ЖКТ и респираторной системой. Системы организма, несмотря на многие отличия, построены по единому функциональному плану с использованием общих («типовых») структур и функций. Представленные данные вновь показывают, что организм функционирует как единое целое, и все процессы, как физиологические, так и патологические, следует оценивать с точки зрения межсистемных взаимоотношений. Патология со стороны одной системы в большей или меньшей степени приводит к вовлечению всех систем организма. Со всей очевидностью это проявляется в тяжелых, запущенных случаях хронических заболеваний, однако имеет место даже при, казалось бы, легких состояниях. Поэтому, обследуя пациента с гастроинтестинальной патологией, следует уделить внимание состоянию почек и наоборот. С другой стороны, познание единых принципов функционирования организма приближает нас к пониманию процессов на более высоком обобщающем уровне.
Литература
ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва









.gif)