Что принимать при недержании у женщин
Уж мочи нет!
уролог Алексей Палий о современных подходах к терапии недержания мочи у женщин
Международный комитет по недержанию мочи (НМ) определяет обозначенную патологию как непроизвольное выделение мочи, являющееся социальной или гигиенической проблемой, при наличии объективных проявлений неконтролируемого мочеиспускания.Недержание мочи остается одной из самых актуальных и сложных проблем в современной урогинекологии.
По данным диссертационного исследования Дмитрия Пушкаря — главного уролога Минздрава России, — лишь незначительная часть женщин, страдающих этим заболеванием, обращается за помощью к врачу. Зачастую это связано не только с интимностью данной проблемы, но и с некомпетентностью гинекологов и урологов в этом вопросе, а также с общеизвестным ложным суждением о том, что недержание мочи является естественным процессом старения.
В России стрессовое недержание мочи отмечают примерно 24 % женщин в возрасте от 30 до 60 лет и более 50 % женщин в возрасте после 60 лет. ГАМП распространен у 16 % женщин, при этом среди городских женщин этот показатель достигает 38 %.
Борисов В. В. и др. Симптомы дисфункции вегетативной нервной системы у больных ГАМП, 2010, uroweb.ru
Социальная проблема
При появлении недержания мочи у женщины может возникнуть желание избежать социальных контактов, что, в свою очередь, может привести к замкнутости и депрессии.
Естественно, что чем выраженнее недержание мочи, тем ниже качество жизни. По данным французских исследователей, которые опросили 556 женщин с недержанием мочи (2006 год), у таких пациенток наблюдается более низкое чувство собственного достоинства и ослабленное самочувствие.Учитывая вышеизложенное, становится понятна необходимость скорейшего решения этой проблемы.
Лечение ГАМП
Медикаментозное лечение недержания мочи у женщин
На сегодняшний день существуют весьма эффективные лекарственные препараты для лечения ГАМП-недержания. Это блокаторы мускариновых холинергических рецепторов. Такие препараты применяются до нескольких месяцев и в большинстве случаев дают положительный эффект. Кроме того, свою эффективность доказал агонист β3-адренорецепторов (мирабегрон).
Полезный токсин
При отсутствии результата медикаментозного лечения ГАМП можно рекомендовать применение ботулотоксина А, который на сегодняшний день используют не только в косметологии, но и в терапии широкого профиля. Так, последние данные исследований (Италия, 2009 год, Великобритания, 2013 год, общее количество пролеченных — 288) показали, что данный токсин является безопасным методом лечения ГАМП и связанным с ним недержанием мочи. Причем эффективность такой терапии приближается к 100 %.
Рисунок 1. ТVТ-secur методики. Различные положения петли слинга. (A) U положение; (B) положение «гамак»Источник: ecuro.ru
Данный метод предполагает введение ботулотоксина в мышцы детрузора при помощи цистоскопа, вследствие чего происходит блокировка гиперактивных нервных импульсов, вызывающих чрезмерные сокращения мышц мочевого пузыря. По словам исследователей, локальный эффект сохраняется до десяти месяцев. Данная процедура малоинвазивна, и на нее уходит не более 15 минут. Метод практикуется в основном в Европе, в России его пока применяют только в Москве и Санкт-Петербурге.
Электрофорез
Для увеличения цистометрической емкости мочевого пузыря и снижения числа непроизвольных сокращений детрузора при ГАМП применяется внутрипузырный электрофорез оксибутинина. Это М-холиноблокатор из группы третичных аминов. Наряду с умеренной м-холиноблокирующей активностью обладает способностью непосредственно влиять на гладкую мускулатуру внутренних органов (миотропное спазмолитическое действие). Имеют место единичные применения на практике, уменьшение симптомов отмечают от 50 до 70 % пациенток.
Лечение стрессового недержания мочи у женщин
Оперативный подход
При стрессовом недержании мочи у женщин нередко прибегают к операциям — это несколько видов слинговых операций (TVT-операции), когда различными способами устанавливают полипропиленовую петлю, поддерживающую уретру. Наименее травматична операция TVT-secur (проводят при повышенной подвижности уретры и/или недостаточности внутреннего сфинктера), когда женщине устанавливают мини-слинг в форме петли под уретрой. Технология не предполагает выведения слинга на кожу и контакта со стенкой мочевого пузыря, что помогает минимизировать вмешательство (рис. 1).Но, как и все хирургические методы, он имеет ряд противопоказаний, хотя и дает эффективность порядка 80–90 %.
Следующий метод можно отнести к малым операциям при стрессовом НМ, но вмешательство проводится амбулаторно и без применения общей анестезии. Это метод введения объемообразующих препаратов (гелей) в подслизистый слой мочеиспускательного канала. Суть данной методики сводится к образованию под слизистой уретры своеобразных «подушек». В результате введения геля в нескольких точках просвет мочеиспускательного канала сужается и создаются предпосылки для лучшего удержания мочи.
Процедура обычно выполняется с помощью цистоскопа через просвет мочеиспускательного канала. Существуют методики, при которых не нужен даже цистоскоп. Недостаток — нередко требуются повторные инъекции препарата. Не окончательно ясно и то, насколько используемые гели «безобидны» для уретры и парауретральных тканей, особенно при повторных введениях (в 30 % случаев приходится вводить гели повторно). Процедуру выполняют во многих городах РФ. Эффективность, по данным коллег, составляет 60–70 %, и даже после повторного введения отмечаются случаи рецидива по причине частичного рассасывания геля и уменьшения его в объеме. Однако существует ряд клинических ситуаций — невозможность проведения операции, непереносимость наркоза, отсутствие других вариантов — когда введение гелей действительно предпочтительно. А вот медикаментозная терапия при стрессовом НМ — не лучший выбор. При данном типе НМ гинекологи иногда назначают гормоны для улучшения коллагеногенеза. К сожалению, и эта тактика далека от 100 % положительного результата.
Лазер
Еще одним методом лечения стрессового недержания мочи в сочетании с пролапсом гениталий является лазерная технология. Для лечения используется эрбиевый твердотельный лазер на иттрий-алюминиевом гранате (Yttrium Aluminum Garnet, YAG-лазер) с длиной волны 2940 нм. Проводится лазерная обработка передней стенки влагалища и преддверия в области выхода мочеиспускательного канала в неабляционном тепловом режиме специальным пакетным импульсом. То есть импульс подается не непрерывным потоком, а разделен на группы: несколько импульсов — перерыв — несколько импульсов — перерыв и так далее. Благодаря этим перерывам в несколько наносекунд удается избежать перегрева тканей, и разрушения слизистой не происходит.
Цель процедуры — селективная денатурация субмукозного коллагена. Мгновенная реакция сокращения коллагеновых волокон и ускорение неоколлагеногенеза приводят к подтяжке тканей и повышению их эластичности. Обработанная зона постепенно сокращается и сжимается, улучшая поддержку мочевого пузыря, тем самым уменьшая симптомы НМ. Данная процедура может проводиться амбулаторно и занимает около 30 минут. Для максимального эффекта она повторяется через месяц.
Технология хорошо переносится пациентами, практически не имеет осложнений. Восстановительный период протекает без нарушения трудоспособности. Данная методика распространена в Европе, Москве, Санкт-Петербурге и некоторых частных клиниках по России. Лазерная обработка передней стенки влагалища является методом выбора у пациенток с противопоказаниями к хирургическому вмешательству.
Лечебная гимнастика и упражнения при недержании мочи у женщин
При стрессовом НМ, пролапсе гениталий применяются определенные упражнения для укрепления мышц тазового дна. Эти упражнения были разработаны американским гинекологом Кегелем в 40‑х годах двадцатого века, и актуальны до сих пор. При тренировке данных мышц у пациентки развивается способность удерживать мочу при напряжении. Этот метод эффективен на начальных стадиях заболевания.
Недостаток данного метода — невозможность самостоятельно контролировать правильность выполнения упражнений. То есть пациент не знает, напрягает ли он мышцы тазового дна или какие‑то другие. По этой причине иногда пациентки ошибочно тренируют мышцы брюшного пресса, что приводит к повышению внутрибрюшного давления и усилению симптомов недержания мочи.
БОС поможет
Для лучшей тренировки мышц тазового дна разработан метод с применением биологической обратной связи (БОС), который помогает дифференцировать мышечные усилия. Во влагалище вводится специальный чувствительный датчик, который во время тренировок регистрирует биоэлектрические сигналы с мышц тазового дна. Компьютер анализирует эти сигналы, информируя пациента о правильности работы мышц.
Для максимальной эффективности процедуры используется технология мотивационного подкрепления: каждое правильно выполненное движение (усилие) сопровождается показом интересного ролика. Если мышцы начинают работать недостаточно активно, экран гаснет. Если напряжение мышц расценивается прибором как удовлетворительное, экран вновь загорается и пациент опять может смотреть фильм. Это создает сильную позитивную мотивацию к правильному выполнению задания. В результате лечения повышается тонус мышц, формирующих урогенитальную диафрагму. Такие аппараты есть в Москве, Санкт-Петербурге и в медицинских центрах европейской части РФ.
Резюме
Подводя итог, хочется коснуться экономического аспекта проблемы НМ. При НМ у женщины значительно увеличиваются сроки ее нахождения на больничном по сопутствующим заболеваниям. Также государство тратит огромные суммы на гигиенические средства (урологические прокладки, памперсы) для людей с инвалидностью. Выделяются квоты на оперативное лечение при НМ, а операции при этом заболевании стоят довольно дорого.
Вместе с этим консервативные методы лечения обладают высокой эффективностью, их применение возможно амбулаторно (без затрат на анестезию, койко-место, без оплаты работы операционной бригады и расходных материалов), практически отсутствуют противопоказания, для них характерно малое количество осложнений. Учитывая все эти преимущества, консервативные методы необходимо внедрять в широкую практику и уделять им больше внимания. Ведь если выявлять максимум пациентов на начальных стадиях заболевания, то в большинстве случаев можно будет избежать операции и значительно снизить распространенность проблемы.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Недержание мочи у женщин — причины, лечение энуреза
Недержание мочи — непроизвольное выделение, подтекание урины. Без правильного лечения неконтролируемые позывы могут привести к депрессии, ухудшению качества жизни.
Существуют различные классификации недержания мочи, но гинекологи и урологи чаще всего ориентируются на классификацию, которая была предложена Международным обществом по проблемам недержания мочи в 2003 г.
Виды недержания мочи:
Выделяют 3 степени тяжести недержания мочи. При легкой несколько капель урины непроизвольно выделяется при сильном кашле, быстрой ходьбе, поднятии тяжестей. При средней клинические проявления наблюдаются даже при спокойной ходьбе и легких физических нагрузках. При тяжелой большое количество мочи выделяется даже при незначительной смене положения тела.
Причины недержания мочи у женщин
Собрать точные данные о распространенности энуреза среди женщин собрать сложно, поскольку большинство пациенток стесняются обращаться к врачу. Но по среднестатистическим данным от недержания мочи страдает 38,6% женщин старше 30 лет. И только 10% обращаются за помощью к специалисту. Это приводит к затяжному течению болезни из-за отсутствия своевременной терапии.
Почему развивается недержание мочи:
Недержание мочи возникает не у всех женщин после 30-40 лет. Болезнь развивается при наличии провоцирующих факторов — наследственность, образ жизни.
К предрасполагающим факторам относят:
Недержание мочи часто возникает после родов, родовых травм, рождения крупного ребенка. Энеруз — нередкое осложнение после удаления матки и других операций на органах таза. Проблема может развиваться на фоне пузырно-влагалищных свищей, при лучевой терапии рака органов малого таза.
Недержание может возникнуть у женщин, которые занимаются тяжелым физическим трудом, злоупотребляют алкоголем, газированными напитками и кофеином, курят.
Как проявляется недержание мочи
При энурезе проблемы возникают при накоплении урины и опорожнении мочевого пузыря.
Неприятные симптомы усиливаются при кашле, чихании, смехе, во время стресса и физических нагрузок, после употребления кофе, спиртных и газированных напитков.
Методы диагностики и лечения
При появлении признаков недержания женщине необходимо посетить гинеколога. После сбора жалоб и анамнеза врач назначит необходимые методы обследования, при необходимости выпишет направление к неврологу, хирургу, онкологу.
Обязательные методы диагностики — визуальный осмотр наружных половых органов, осмотр шейки матки и стенок влагалища при помощи зеркал, бимануальное исследование. Обязательно проводят нагрузочные пробы при заполненном мочевом пузыре — кашлевую и пробу с натуживанием. Женщине в течение 3 дней нужно вести дневник мочеиспускания, делать прокладочный тест. Лабораторные методы — клинический анализ крови и мочи, бакпосев мочи. Инструментальная диагностика — УЗИ органов малого таза, катетеризация мочевого пузыря.
После обследования врач составляет схему лечения. Задача терапии — уменьшить частоту мочеиспусканий, увеличить интервал между позывами. Применяют консервативные и хирургические методы.
Как лечить недержание мочи:
Дополнительно необходимо соблюдать правила гигиены, нормализовать вес, отказаться от чая, кофе, алкоголя, курения. Следует вылечить хронические запоры, бронхолегочные болезни. Опорожнять мочевой пузырь раз в 2-3 часа, чтобы избежать растяжения стенок органа. Хорошо помогают урологические пессарии, которые поддерживают органы малого таза.
Один из наиболее эффективных методов для лечения и профилактики недержания мочи — регулярное выполнение упражнений Кегеля, Юнусова, Атабекова.
Без правильного лечения недержания мочи развиваются различные осложнения. Это контактный дерматит, психологические проблемы, нарушение сна, хроническое воспаление мочевого пузыря. Для профилактики развития болезни необходимо соблюдать питьевой режим, опорожнять мочевой пузырь при первых позывах, тренировать мышцы тазового дна, следить за весом. Нужно вести активный и здоровый образ жизни, избегать стрессов, переохлаждения.
Лечение гиперактивного мочевого пузыря и императивного недержания мочи у женщин
Гиперактивный мочевой пузырь (ГМП), проявлениями которого являются симптомы учащения мочеиспускания, императивные позывы и императивное недержание мочи, — частый повод обращения к гинекологам и урологам. Состояние требует длительного лечения, первой лини
Гиперактивный мочевой пузырь (ГМП), проявлениями которого являются симптомы учащения мочеиспускания, императивные позывы и императивное недержание мочи, — частый повод обращения к гинекологам и урологам. Состояние требует длительного лечения, первой линией которого специалисты единодушно считают поведенческую терапию [1].
Применение поведенческой терапии при ГМП основано на предположении, что это состояние вызвано утратой выработанного в детстве контроля коры головного мозга над мочеиспускательным рефлексом или наличием патологически сформированного рефлекса. Известно, что больше половины пациенток с ГМП имеют выраженные психические и социальные проблемы, а у 20% из них гиперактивность связана именно с неправильной моделью мочеиспускания. Чтобы восстановить этот контроль, устанавливают определенный ритм мочеиспусканий и постепенно увеличивают интервалы между ними. Перед началом лечения пациентке объясняют, что в норме диурез составляет 1500–2500 мл/сут, средний объем мочеиспускания — 250 мл, функциональная емкость мочевого пузыря — 400–600 мл, допустимое количество мочеиспусканий — в среднем 7–8 раз в сутки. Если этот объем превышает норму, необходимо научить пациентку избегать употребления жидкости без необходимости: пить только во время приема пищи, отказаться от кофе и чая, особенно вечером, ограничить употребление острой пищи и соли, которые вызывают жажду. Исключением являются пациентки, принимающие диуретики. Важно обосновать и необходимость отказа от «вредных» привычек: мочиться «на всякий случай», перед едой или выходом из дома. Целью тренировки мочевого пузыря является постепенное удлинение интервалов между мочеиспусканиями (в начале лечения интервалы между мочеиспусканиями должны быть короткими, например 1 ч, постепенно их доводят до 2,5–3 ч) и увеличение функциональной емкости мочевого пузыря. Таким образом, больная «приучает» свой мочевой пузырь опорожняться только произвольно. Ночью больной разрешается мочиться только в том случае, когда она просыпается из-за позыва на мочеиспускание.
Основным инструментом при таком методе лечения является дневник регистрации мочеиспусканий, в котором должны быть отмечены не только объем выделенной мочи и время мочеиспускания, но и эпизоды недержания мочи (НМ) и смена прокладок. Дневник в обязательном порядке должен изучаться и обсуждаться с врачом на плановых регулярных осмотрах.
Поведенческая терапия особенно эффективна при идиопатической гиперактивности детрузора. Прогноз, безусловно, определяется тем, насколько точно больная следует рекомендациям врача. Высокая эффективность лечения ГМП отмечается при сочетании тренировки мочевого пузыря и медикаментозной терапии.
Упражнения для укрепления мышц тазового дна имеют большое значение не только при стрессовом НМ, когда с их помощью может быть увеличено уретральное давление. Клиническое применение упражнений при ГМП основано на эффекте рефлекторного торможения сокращений детрузора при произвольных и достаточных по силе сокращениях мышц тазового дна [2].
Система выполнения упражнений Кегеля включает поочередное сокращение и расслабление мышц, поднимающих задний проход. Упражнения выполняются 3 раза в сутки. Длительность сокращений постепенно увеличивают: от 1–2 с, 5 с, 10–15 с и от 30 с до 2 мин. Иногда для контроля правильности выполнения упражнений используют перинеометр. Он состоит из баллончика, соединенного с манометром. Больная вводит баллончик во влагалище и определяет силу мышечных сокращений во время упражнений по манометру. «Функциональные» упражнения в дальнейшем предполагают их выполнение не только в позиции релаксации, но и в ситуациях, провоцирующих НМ: при чихании, вставании, прыжках, беге. Несмотря на простоту и широкую известность, упражнения Кегеля в настоящее время применяют редко. Иногда врач советует больной по нескольку раз в день прерывать и возобновлять мочеиспускание. Однако такие упражнения не только устраняют НМ, но и приводят к нарушениям мочеиспускания.
Основное условие эффективности терапии — регулярное выполнение упражнений и врачебный контроль с постоянным наблюдением и обсуждением результатов.
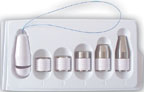 |
| Рисунок 1. Влагалищные конусы |
Пациенткам, которые не могут идентифицировать необходимые группы мышц, вследствие чего оказываются не в состоянии корректно выполнять упражнения, рекомендуется использовать специальные устройства: влагалищные конусы, баллоны и др. (рис. 1). Конусы имеют одинаковый размер и разную массу (от 20 до 100 г). Больная вводит конус наименьшей массы во влагалище и удерживает его в течение 15 мин. Затем используют более тяжелые конусы [3].
По данным различных исследователей, количество пациенток, не способных сокращать m. pubococcygeus, достигает 40% [4]. Это послужило одной из причин широкого использования метода биологической обратной связи (БОС), целью которого является обучение навыкам сокращения специфических групп мышц и обеспечение обратной связи с пациенткой. Эффективность методики обусловлена активной ролью пациенток в процессе лечения путем вовлечения зрительного (картинки, фильмы, анимация) или слухового (голосовая поддержка) анализаторов. Осуществление обратной связи может проводиться моно- и мультиканально путем регистрации активности тазового дна, абдоминального и детрузорного давлений.
 |
| Рисунок 2. Видео-компьютерный комплекс |
Нами накоплен опыт проведения тренировки мышц тазового дна (ТМТД) в режиме БОС на видео-компьютерном комплексе «УРОПРОКТОКОР» (рис. 2), представляющем собой стационарный прибор, оснащенный периферийным оборудованием, необходимым для лечения расстройств функций тазового дна, и обладающий возможностями мотивационного подкрепления.
Технология использования прибора заключается во введении во влагалище специального датчика, измеряющего электромиограмму (ЭМГ) окружающих мышц, который выполнен из фарфора с золотым напылением. Его можно использовать многократно после предварительной стерилизации. ЭМГ-сигнал анализируется компьютером, который производит построение графиков на экране монитора, информируя пациентку о том, как работают мышцы промежности. Пациентка периодически напрягает и расслабляет мышцы тазового дна («втягивание» ануса) по командам прибора. При этом размеры кривых на мониторе увеличиваются и достигают индивидуально установленного порога. Для максимальной эффективности процедуры используют технологию мотивационного подкрепления: каждое правильно выполненное упражнение сопровождается показом фильма, слайдов и т. п. При некачественном выполнении задания все поощряющие факторы минимизируются, что стимулирует пациентку к более активной работе мышц. Курс лечения состоит из 15–20 получасовых сеансов.
Консервативная терапия недержания мочи у женщин
В настоящее время недержание мочи остается одной из самых актуальных и сложных проблем в современной урогинекологии. Согласно данным литературы, недержание мочи отмечают примерно 24% женщин
В настоящее время недержание мочи остается одной из самых актуальных и сложных проблем в современной урогинекологии. Согласно данным литературы, недержание мочи отмечают примерно 24% женщин от 30 до 60 лет и более 50% женщин после 60 лет [1, 4, 9]. По данным Д. Ю. Пушкаря только незначительная часть женщин, страдающих этим заболеванием, обращается за помощью к врачу [9]. Зачастую это связано не только с интимностью данной проблемы и нежеланием обсуждать ее в семье или во врачебном кабинете, но и с некомпетентностью гинекологов и урологов в данном вопросе, а также с общеизвестным ложным суждением о том, будто недержание мочи является «естественным» процессом старения.
Международным комитетом по недержанию мочи данное заболевание определяется как «непроизвольное выделение мочи, являющееся социальной или гигиенической проблемой, при наличии объективных проявлений неконтролируемого мочеиспускания». На сегодняшний день выделяют три основные формы заболевания: стрессовое недержание мочи, ургентное недержание мочи и смешанное (комбинированная форма) недержания мочи.
Ургентное недержание мочи характеризуется наличием императивных позывов к мочеиспусканию и связанных с ними непроизвольных потерь мочи. Важным отличительным признаком ургентного недержания мочи является интактность сфинктеров и нормальная резистентность уретры. Стрессовое недержание характеризуется непроизвольными потерями мочи, связанными с превышением внутрипузырного давления над максимальным уретральным в отсутствие сокращений детрузора. Термин «стрессовое недержание мочи» является общепризнанным, под стрессом же подразумеваются все факторы, приводящие к внезапному повышению внутрибрюшного давления: кашель, смех, чихание, подъем тяжестей, бег, переход из горизонтального положения в вертикальное и т. п.). Часто это состояние именуется недержанием мочи при напряжении (НМПН). Смешанное недержание мочи характеризуется сочетанием симптомов императивной (ургентной) и стрессовой инконтиненции.
Современные методы лечения недержания мочи подразделяются на консервативные и хирургические. Оперативное лечение в большей степени применимо к стрессовому недержанию мочи и направлено на укрепление мышечно-связочного аппарата тазового дна или на восстановление функции внутреннего сфинктера уретры. Однако любое хирургическое вмешательство несет определенную степень риска из-за возникновения ряда серьезных осложнений и нередко является вынужденной мерой, а не методом оптимального выбора.
Консервативное лечение включает в себя: 1) медикаментозную терапию; 2) тренировку мышц тазового дна с помощью метода обратной биологической связи; 3) физиолечение (электрическая стимуляция мышц тазового дна с помощью ректальных, влагалищных, уретральных датчиков) и др. Медикаментозная терапия носит в основном симптоматический характер, в той или иной степени снижая проявления заболевания, но не устраняя его причины. При этом терапевтический эффект зачастую бывает кратковременным и нестойким. При приеме лекарств имеется достаточно высокий риск возникновения побочных эффектов; кроме того, стоимость лекарств достаточно высока, особенно учитывая необходимость их длительного применения. Поэтому специалисты в области урологии и урогинекологии видят выход в применении методов, направленных на использование собственных резервно-компенсаторных возможностей человеческого организма [14].
Большое значение в лечении императивных нарушений мочеиспускания имеет правильный выбор селективного модулятора негормональных рецепторов мочеполового тракта, что возможно только на основании результатов комплексного уродинамического исследования. Для лечения императивных нарушений мочеиспускания используются следующие препараты:
Перечисленные препараты снижают тонус гладкой мускулатуры мочевого пузыря, оказывают расслабляющее действие на гладкую мускулатуру детрузора мочевого пузыря как за счет антихолинергического эффекта, так и вследствие прямого миотропного антиспастического влияния;
Вследствие этого достигаются существенные позитивные изменения функционального состояния нижнего отдела мочевого тракта в ответ на ограничение влияния симпатической нервной системы, что выражается в исчезновении поллакиурии и нормализации суточного профиля мочеиспускания. Кроме того, препараты этой группы улучшают кровоснабжение органов малого таза, прерывая патогенетическую цепь, связанную с развитием ишемии мочевого пузыря, в самом начале — на уровне адренорецепторов.
Предлагаемые препараты для лечения стрессового недержания мочи: a-адреномиметики — мидодрин (Гутрон); антихолиноэстеразные препараты — дистигмина бромид (Убретид) и ингибиторы обратного захвата серотонина и норадреналина — дулоксетин (Симбалта), как показали многочисленные исследования, малоэффективны и не лишены тяжелых побочных эффектов.
Именно к разряду таких методик и относится биологическая обратная связь (БОС), которая, с одной стороны, доступна и безопасна, с другой — патогенетически обоснованна и достаточно эффективна [6, 14]. В основу современной методики лечения недержания мочи с помощью приборов БОС положена система упражнений для мышц тазового дна, разработанная калифорнийским гинекологом Арнольдом Кегелем (1949) и направленная на повышение их тонуса и развитие сильного рефлекторного сокращения в ответ на внезапное повышение внутрибрюшного давления. Основная трудность и недостаток методики Кегеля заключается в том, что от 40 до 60% пациентов не способны изолированно сокращать мышцы тазового дна, особенно если учесть, что эти мышцы являются анатомически скрытыми. Вместо того, чтобы активизировать мышцы тазового дна, пациенты обычно сокращают мышцы-антагонисты — прямую мышцу живота, ягодичные, бедренные мышцы, еще больше повышая при этом внутрибрюшное давление. Очевидно, что такие упражнения оказываются не только неэффективными, но и способствуют усугублению недержания мочи [15]. Задача изолированной тренировки различных групп мышц тазового дна наиболее эффективно может быть решена при применении методов БОС, поскольку в данном случае наглядная информация доводится непосредственно до пациента, что позволяет легко контролировать правильность выполнения упражнений. Клинический смысл этого метода заключается, во-первых, в постоянном взаимодействии больной и врача и, во-вторых, в количественном определении изменений тонуса мышц тазового дна на фоне упражнений с помощью различных приспособлений: баллонов для измерения ректального и влагалищного давления, зондовых и игольчатых электромиографов [2]. В настоящее время для тренировки мышц тазового дна используются современные компьютерные установки, в которых специальные влагалищные или ректальные датчики улавливают изменения тонуса работающих мышц тазового дна, трансформируют их в ЭМГ-сигналы, которые затем усиливаются и отображаются на мониторе в виде графических изображений. При этом пациентка может наблюдать за правильностью и эффективностью своей работы.
В практике зарубежного здравоохранения метод БОС начал с успехом применяться в гастроэнтерологии и урогинекологии с 70-х гг. прошлого века [12]. Позднее были разработаны методики БОС для лечения глазных и нервных болезней, а также для реабилитации пациентов в ортопедической практике [5, 6, 7, 8, 10]. В настоящее время метод биологической обратной связи широко применяется как за рубежом, так и в России. Показаниями для применения БОС-терапии в урогинекологической практике являются: различные виды недержания мочи у взрослых и детей; синдром тазовой релаксации или синдром опущения стенок влагалища; сексуальные дисфункции у женщин (снижение силы оргазма, аноргазмия, вагинизм); профилактика недержания мочи у женщин в послеродовом периоде после патологических и травматических родов [11, 13].
Следует отметить, что одним из немаловажных преимуществ метода БОС является его безопасность. Данный вид терапии не имеет абсолютных противопоказаний. Относительные противопоказания связаны с двумя группами причин, которые в целом укладываются либо в физическую, либо в психологическую невозможность выполнения пациентом поставленной перед ним задачи.
К первой группе можно отнести следующие патологические состояния: заболевания, которые создают принципиальную невозможность достижения положительного эффекта в силу значительных анатомических изменений органов малого таза: злокачественные опухоли, выраженная инфравезикальная обструкция; местные инфекционно-воспалительные заболевания в стадии обострения, препятствующие применению ректальных и вагинальных датчиков: кольпиты, вульвовагиниты и т. д.; тяжелые сопутствующие заболевания в стадии декомпенсации, например сердечно-сосудистые (нестабильная стенокардия, острое нарушение мозгового кровообращения), тереотоксикоз, а также инфекционные (вследствие гипертермии) болезни и травмы.
Во вторую группу относительных противопоказаний можно включить: возраст моложе 4–5 лет, когда пациент не может осознать поставленную перед ним задачу из-за недостаточного развития умственных способностей; старческий возраст, сопровождающийся потерей интеллекта; психические заболевания; отсутствие мотивации и иждивенческая позиция больного, не желающего принимать участие в лечении [11, 14].
Цель исследования: оценить эффективность лечения различных видов недержания мочи у женщин с помощью метода БОС.
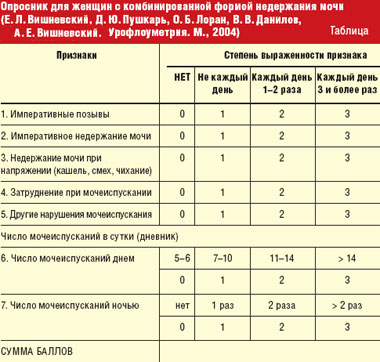
Материалы и методы. С ноября 2004 по май 2005 гг. в отделении гинекологической эндокринологии НЦАГиП РАМН с помощью метода БОС пролечено 65 пациенток, 18 из которых страдали стрессовым недержанием мочи, 25 — ургентным и 22 — комбинированной формой недержания мочи. Возраст пациенток колебался от 36 до 68 лет (средний возраст — 52 года). Перед началом БОС-терапии проводилось анкетирование, комплексное уродинамическое исследование (КУДИ), а также ультразвуковое исследование (УЗИ) с применением трехмерной реконструкции изображения. Пациентки всех трех групп заполняли специальный опросник для женщин с недержанием мочи для определения степени выраженности признака в баллах [3] (табл.).
По данным анкетирования пациентки 1-й группы со стрессовым недержанием мочи имели нормальное число мочеиспусканий в сутки (от 3 до 6). Число мочеиспусканий в сутки у женщин 2-й и 3-й групп до начала лечения колебалось от 9 до 22 раз (в среднем — 15,5), 17 пациенток (36,1%) из них отмечали эпизоды ургентного недержания мочи. По шкале определения степени выраженности симптоматики 9 пациенток из 1-й и 2-й групп (19,1%) имели оценку «14 баллов», 17 женщин (36,2%) — «12 баллов», 14 (29,8%) — «10 баллов» и 7 пациенток (14,9%) — «8 баллов». По результатам уродинамического исследования у женщин 1-й группы первоначально определялись: большой цистометрический объем (от 400 до 600 мл и более); выраженно сниженный тонус детрузора; снижение детрузорного давления и его низкий процентный вклад в пузырное давление во время мочеиспускания; снижение показателей максимального внутриуретрального давления (МВУД) на 30% и более; положительная кашлевая проба на объеме 100–400 мл. Показатели давления обратного сопротивления уретры (URP) колебались от 47 до 65 см. водн. ст., что в 2–2,5 раза меньше нормы. По данным трехмерной эхографии у 13 (72,2%) женщин наблюдались признаки сфинктерной недостаточности; у 12 (66,6%) женщин определялось цистоцеле I степени, у 2 (11,1%) — цистоцеле II степени с признаками гипермобильности уретры. У пациенток 2-й и 3-й групп по результатам КУДИ определялось снижение функционального и максимального цистометрического объемов, а у 27 (57,4%) женщин отмечались признаки нестабильности детрузора. Кроме того, у пациенток 3-й группы отмечались уродинамические признаки стрессового недержания мочи разной степени выраженности. По данным трехмерной эхографии у 41 женщины (87,2%) 2-й и 3-й групп определялось снижение объемных показателей парауретрального кровотока, что свидетельствовало о нарушении трофических процессов в этой области. У 17 пациенток (77,2%) 3-й группы были выявлены признаки сфинктерной недостаточности разной степени выраженности, у 6 (27,2%) — гипермобильность уретры.
Лечение методом БОС проводилось на отечественном аппарате «Амблиокор». Курс лечения состоит из 15 процедур (3 программы обучения). Занятия проводились каждый день или через день, средняя продолжительность каждого составила 30 мин. В основу упражнений, выполняемых пациентками на аппарате, легли тонические и фазовые произвольные сокращения мышц наружного сфинктера уретры (m. pubococcygeus, m. bulbokavernosus) и наружного анального сфинктера (m. levator ani). Под фазовыми понимают кратковременные (не более 1 сек) сокращения с максимальной силовой амплитудой (1-я программа обучения). При тонических сокращениях указанные мышцы необходимо удерживать в напряжении в течение более длительного времени — 15–30 сек (3-я программа). 2-я программа направлена на сочетание коротких фазовых и длительных тонических сокращений мышц тазового дна. 59 пациенток (92%) из всего числа пролеченных прошли два курса лечения на аппарате «Амблиокор» с интервалом в 2–3 мес. При этом к пациенткам предъявлялось настоятельное требование — продолжать тренировки во время перерыва в домашних условиях.
Результаты. Контрольные обследования, включавшие анкетирование, гинекологический осмотр, проведение кашлевого теста, УЗИ с трехмерной реконструкцией, а также комплексное уродинамическое исследование, выполнялись после проведения 2-го курса БОС-терапии. По результатам анкетирования 7 пациенток (38,9%) из 1-й группы после окончания лечения полностью удерживали мочу. Показатели уродинамических исследований также отражали положительную динамику: отмечалось повышение МВУД в среднем на 15%; давление закрытия уретры повышалось в среднем на 10%; показатели давления обратного сопротивления уретры (URP) увеличивались в среднем на 25%. Следует отметить, что данные пациентки первоначально имели легкую степень недержания мочи при напряжении. У 6 женщин (33,3%) из 1-й группы со средней и тяжелой формой заболевания наблюдалось значительное снижение частоты эпизодов недержания мочи, а также уменьшение количества выделяемой мочи при напряжении. И 5 пациенток (27,7%) с тяжелой степенью стресс-инконтиненции отмечали лишь незначительное улучшение. Немаловажным является тот факт, что возраст последних в среднем составлял 61,5 лет (от 57 до 66 лет). Пациенткам 1-й группы, неудовлетворенным результатами БОС-терапии, в дальнейшем было произведено хирургическое лечение (парауретральное введение геля «ДАМ+», TVT).
По данным анкетирования все пациентки 2-й группы имели положительную динамику. Частота мочеиспусканий в сутки после лечения колебалась от 6 до 10 раз. По шкале определения степени выраженности симптоматики 9 пациенток из 2-й группы (18%) имели оценку «2 балла», 10 женщин (40%) — «4 балла» и 6 (24%) — «6 баллов». По результатам уродинамических исследований у 21 пациентки (84%) определялось увеличение функционального и максимального объемов мочеиспускания; нестабильность детрузора не определялась ни у одной женщины; у 7 (28%) пациенток были выявлены подпороговые колебания детрузорного давления. УЗИ с трехмерной реконструкцией показало значительное повышение показателей линейного и объемного кровотока в парауретральных артериях.
В 3-й группе с комбинированной формой недержания мочи наиболее успешные результаты были получены у женщин с преобладающим императивным (ургентным) компонентом над стрессовым (стрессовое недержание отмечалось в легкой форме). Частота мочеиспусканий в 3-й группе после лечения колебалась от 5 до 9 раз в сутки. По шкале определения степени выраженности симптоматики 12 пациенток из 3-й группы (54,5%) имели оценку «2 балла», 8 женщин (36,4%) — «4 балла» и 2 женщины (9%) — «6 баллов». В результате комплексных уродинамических исследований, проведенных после БОС-терапии, у пациенток 3-й группы наблюдалось: увеличение функционального и максимального объемов мочеиспускания; у 6 (27,2%) женщин определялись подпороговые колебания детрузорного давления. У 12 (54,5%) пациенток 3-й группы после лечения признаков стрессового недержания мочи выявлено не было. УЗИ с трехмерной реконструкцией в 90% случаев показало значительное повышение показателей линейного и объемного кровотока в парауретральных артериях; у 9 пациенток отмечалось увеличение толщины рабдосфинктера (в среднем от 2 до 3,5 мм). 8 пациенткам 3-й группы с тяжелой степенью стрессового недержания мочи после нормализации суточного ритма мочеиспусканий (6–8 раз в сутки) в дальнейшем было произведено хирургическое лечение.
Выводы
На основании полученных результатов нами определены показания к применению БОС-терапии в урогинекологической практике: стрессовое недержание мочи легкой степени тяжести; стрессовое недержание мочи средней и высокой степеней тяжести как этап подготовки к оперативному лечению; стрессовое недержание мочи любой степени тяжести при невозможности выполнения хирургического вмешательства из-за сопутствующей экстрагенитальной патологии; императивные (ургентные) формы нарушения мочеиспускания; комбинированная форма недержания мочи.
Таким образом, метод биологической обратной связи является одним из эффективных консервативных методов лечения всех типов недержания мочи. Одним из положительных моментов данного вида терапии является его патогенетическая направленность. Эффект БОС заключается, с одной стороны, в возможности увеличения активности и сократительной способности произвольного уретрального сфинктера, а также в достижении его мышечной гипертрофии путем направленных сознательных тренировок; с другой стороны, как показали результаты трехмерной эхографии, — в улучшении кровообращения и трофических процессов в области малого таза. Кроме того, по данным ряда авторов [6, 12], произвольные сокращения наружного анального и наружного уретрального сфинктеров приводят к рефлекторному торможению сократительной активности детрузора, представляя так называемые анально-детрузорный и уретрально-детрузорный рефлексы, при этом становится понятной высокая эффективность БОС-терапии у больных с императивными нарушениями мочеиспускания. Другими важными преимуществами метода БОС являются: безболезненность и минимальная инвазивность; отсутствие побочных эффектов; возможность сочетания с любыми другими методами лечения (кроме электростимуляции); возможность использования любых других методов лечения в дальнейшем.
Литература
В. Е. Балан, доктор медицинских наук, профессор
Е. И. Ермакова, кандидат медицинских наук
Л. А. Ковалева
НЦАГиП Росмедтехнологий, Москва