Чем лечить инфекционный дерматит
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Дерматит: причины, виды, симптомы, лечение
Дерматит — обобщенный термин, обозначающий воспалительные заболевания кожи аллергической, инфекционной и иной природы. Патология возникает под действием внешних и внутренних факторов. Лечение включает гипоаллергенную диету, наружное и системное применение лекарственных препаратов.
Причины и виды дерматита
Симптомы дерматита
Клиническая картина зависит от формы заболевания. В случае его аллергической природы зуд и жжение более интенсивны, покраснение выражено сильнее, чем при контактном дерматите. Пораженные участки кожи могут распространяться по всему телу независимо от места приложения раздражителя.
При атопическом дерматите характерен интенсивный зуд. По мере прогрессирования на гиперемированных участках тела образуются пузырьки, наполненные мутной жидкостью. В последних стадиях заболевания преобладают выраженная сухость и бледность кожных покровов.
При пероральной форме дерматита первые высыпания локализуются на лице – в области щек, переносицы, подбородка, около рта. При этом характерно наличие ободка здоровой кожи вокруг красной каймы губ. Отмечаются зуд, шелушение, сухость и ощущение стянутости.
Для контактного дерматита характерны локальное покраснение кожи в местах соприкосновения с раздражителем, отечность, сыпь в виде пузырьков, появление трещин, сухость и мокнутие. Присутствуют зуд разной выраженности, жжение и болезненность воспаленных участков.
Экзема проявляется разнообразной сыпью, выраженным зудом, сухостью и шелушением кожи, трещинами, покраснением, отечностью или мокнутием.
Для токсидермии характерны крапивница, появление красных и пигментированных пятен на коже, мокнутия, отек лица и конечностей, отшелушивание крупных чешуек, угревая сыпь.
Генерализованная форма может протекать как красный плоский лишай, аллергический васкулит, красная волчанка.
Осложнения дерматита
Любая форма дерматита, сопровождаемая повреждением кожи, может осложниться присоединением инфекции. При хроническом течении заболевания возможно истончение кожных покровов, появление на них мелких расширенных сосудов – телеангиэктазий.
При продолжительном атопическом дерматите у ребенка возможно развитие астмы и аллергического ринита. В числе неблагоприятных последствий себорейной формы болезни угревая сыпь с образованием видимых дефектов кожи, абсцесс, облысение. Самыми серьезными считаются такие генерализованные осложнения, как отек Квинке, синдром Лайелла или Стивенса-Джонсона.
Диагностика дерматита
Диагноз выставляется на основании имеющихся симптомов, результатов внешнего осмотра кожи и слизистых оболочек пациента, визуальной оценки и локализации патологических изменений. Обязательно изучается анамнез заболевания с целью установления возможной причины дерматита, его генетической обусловленности.
Лечение дерматита
Сильный зуд и боль, а также обширная область поражения и возникновение участков омертвения ткани являются показаниями для срочной госпитализации пациента. При тяжелом течении болезни с поражением более 20% кожи рекомендуется курсовой прием преднизолона в таблетках. В подобных ситуациях лечение может быть дополнено иммуносупрессивными препаратами.
Что такое контактный дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Петровой Т. Л., дерматолога со стажем в 37 лет.
Определение болезни. Причины заболевания
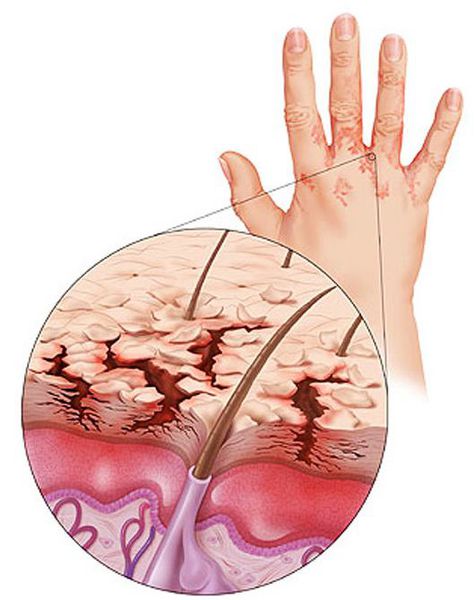
Контактный дерматит — это острое воспаление кожи, которое вызывают внешние аллергены или раздражители. Раздражители могут быть облигатными (безусловными) и факультативными (условными).
Облигатные раздражители приводят к дерматитам у всех людей, которые с ними контактируют. Это простые или ирритантные (раздражающие) контактные дерматиты.
Условные раздражители вызывают заболевание только у людей с повышенной чувствительностью. Чувствительность развивается через время после повторного воздействия. В результате возникает аллергический контактный дерматит — например, при неоднократном воздействии металлов, чаще никеля (на пряжке от ремня), или косметических средств (красок для волос или шампуней).
Причины простых дерматитов:
Аллергены воздействуют агрессивнее под влиянием определённых факторов — низкой влажности, солнечного света, высокой температуры. Солнечные лучи влияют как облигатный раздражитель и приводят к покраснению кожи. Чаще этому подвержены люди со светлой кожей и те, кто длительно работает на солнце, например рыбаки или моряки. У них солнечный дерматит может перейти в хроническую форму.
Редкие проявления дерматитов — реакция на биологические жидкости человека и животных, например сперму, секрет простаты, кровь, мочу.
Предрасполагающие факторы развития контактного дерматита:
При простом контактном дерматите раздражитель не активирует иммунную систему, как это происходит при аллергическом контактном дерматите. Аллергический контактный дерматит возникает у лиц с повышенной чувствительностью к данному аллергену (сенсибилизацией).
Частая причина аллергического контактного дерматита — лекарственные средства, парфюмерия, металлы, кожаные изделия, краски для волос, косметические лаки для ногтей.
В таблице приведён перечень аллергенов и особенности поражения. По очертаниям дерматит зачастую соответствует указанным предметам и локализуется в месте контакта.
| Средства и предметы, содержащие аллерген/ирритант | Особенности поражения |
|---|---|
| Запястья | |
| Ювелирные изделия, часы, резиновые ленты | Окаймляет запястье, имеет линейный характер |
| Перчатки | Линейное или очаговое расположение |
| Коврик для компьютерной мыши | Очаговое или линейное расположение сыпи |
| Предплечья | |
| Письменный стол, кресло с подлокотниками (резина, металл, пенополимеры, дерево, покрытое лаком уруши) | Очаговое распределение, локализуется на ладонной поверхности предплечья |
| Левая рука | |
| Фотоаллергены (солнцезащитные средства) | Часто локализуется на разгибательной поверхности левой руки |
| Бёдра | |
| Ключи, монеты, спичечный коробок | Локализуется на передней поверхности бёдер, в области карманов брюк |
| Металлические шурупы на сиденье | Локализуется на задней поверхности бедра, очаговое распределение элементов сыпи |
| Металлические перекладины в стуле | Локализуется на голени в области икроножной мышцы, линейное или очаговое распределение сыпи |
| Руки и ноги | |
| Предметы мебели (диван, кресла) | Локализуется на ягодицах, спине, руках, задней поверхности бёдер |
| Ядовитый плющ | Линейные полосы |
| Парфюмерные композиции, мыла, лосьоны | Очаговый дерматит |
Симптомы контактного дерматита
Симптомы простого контактного дерматита:
Иногда появляются пузырьки с прозрачной серозной жидкостью, которые могут вскрываться. В результате на участке дерматита возникает мокнутие — отделение жидкости. Если к раздражению присоединяется инфекция, то появляются гнойнички.
Симптомы аллергического контактного дерматита:
Дерматит может поражать различные участки тела: волосистую часть головы, лицо, веки, рот, губы, шею, кисти, стопы, конечности.
Волосистая часть головы
Рот, губы
Дерматиты губ связаны с нанесением губной помады, которая содержит красители, ароматизаторы, консерванты. Другая п ричина дерматита губ — привычка брать в рот металлические предметы, в частности ручки, карандаши. Хронический дерматит в виде бляшки на нижней губе может развиться у музыкантов, которые играют на духовых инструментах.
Кисти, стопы, конечности
Туловище
Дерматиты туловища встречаются часто, однако установить источник аллергенов удаётся не всегда. С ыпь на животе и спине возникает п ри ношении ремней с пряжками и бюстгальтеров с застёжками, содержащими никель. Никель может стать причиной дерматита на левой стороне груди, если мужчина носит в нагрудном кармане зажигалку или другой предмет, содержащий этот металл.
В подмышечных впадинах дерматит появляется при использовании дезодорантов, которые содержат ароматизаторы, эфирные масла, пропиленгликоль, парабены.
Патогенез контактного дерматита
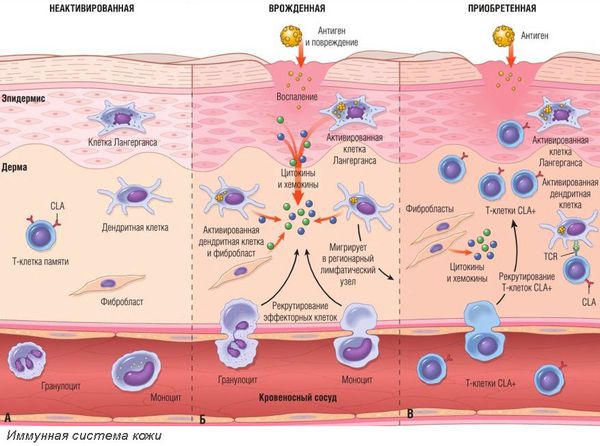
Аллергический контактный дерматит возникает в сенсибилизированном организме (организме с повышенной чувствительностью к воздействию раздражителя). Аллергический контактный дерматит — это аллергическая реакция замедленного типа, которая развивается от 10-14 дней до нескольких лет. Попавший на кожу аллерген связывается с тканевыми белками, содержащими аминокислоты лизин и цистеин, и образует соединение — антиген. Его захватывают внутриэпидермальные макрофаги (клетки Лангерганса) — клетки, способные поглощать и переваривать чужеродные или вредные для организма частицы, а затем представляют Т-лимфоцитам его фрагменты. Активированные клетки Лангерганса и Т-лимфоциты вырабатывают цитокины, усиливающие иммунный ответ и воспалительную реакцию. Часть Т-лимфоцитов превращается в клетки памяти, которые обеспечивают пожизненный или очень длительный иммунитет.
Патогенез аллергического дерматита, вызванного приёмом лекарственных средств или других веществ внутрь, несколько иной. В отличие от контактного дерматита, аллерген не соприкасается с кожей. Он проникает в организм через дыхательные пути, пищеварительную систему или кровоток. Аллергия — это ответная реакция иммунной системы, которая возникает по типу реакции немедленного типа. Чаще всего это врождённая аномалия, при которой неопасное вещество провоцирует сенсибилизацию клеток иммунной системы. Это приводит к высвобождению медиаторов воспаления. Они воздействуют на ткани и приводят к появлению отёка, покраснения и повреждению кожного покрова.
Классификация и стадии развития контактного дерматита
Виды простого контактного дерматита:
Аллергический контактный дерматит могут вызывать:
Согласно Международной классификации болезней десятого пересмотра (МКБ-10), выделяют следующие виды дерматитов:
L23 Аллергический контактный дерматит
L24 Простой раздражительный контактный дерматит
Осложнения контактного дерматита
К осложнениям дерматитов относятся:
Данные осложнения развиваются нечасто. Они возникают в результате неадекватного или несвоевременного лечения, а также при наличии у больного хронических сопутствующих заболеваний.
Диагностика контактного дерматита
Лабораторные или инструментальные методы для диагностики дерматитов не требуются.
Лечение контактного дерматита
При выявлении контактного дерматита следует:
Лечение хронического контактного дерматита требует длительного применения кортикостероидных мазей, иногда под окклюзионную повязку (средства для герметизации раны). Дополнительно о бязательно назначают увлажняющие и смягчающие средства (эмоленты).
Прогноз. Профилактика
Прогноз простого контактного дерматита благоприятен, как правило, он не рецидивирует. Заболевание можно полностью вылечить за 10-14 дней, при условии, если больной обратился за помощью к квалифицированному специалисту. При аллергическом дерматите возможны рецидивы при повторном контакте с веществами, вызвавшими сенсибилизацию.
Лучший метод профилактики контактного дерматита — избегание контакта с аллергенами и раздражающими веществами, которые вызывают симптомы заболевания.
Если это устранить невозможно, следует:
Бактериальный дерматит: причины и симптомы
Бактериальный дерматит — одно из наиболее часто диагностируемых дерматологических заболеваний. Чаще всего он возникает в результате стрептококковой или стафилококковой инфекции, но это не единственная причина. Заболевание лечится фармакологически, в зависимости от патогена, который оказывает вредное воздействие на кожу.
Бактериальные инфекции могут поражать более глубокие участки эпидермиса, а не только его поверхностный слой, поэтому важен правильный диагноз. Сейчас его постановка стала возможной благодаря микробиологическим тестам. Иногда симптомы заражения настолько характерны, что дополнительное обследование не требуется. Пациенту назначают лекарства от бактериального дерматита и рекомендуют ежедневный уход с правильно подобранной косметикой.
Почему возникает бактериальный дерматит?
Бактериальный дерматит — это не что иное, как заражение поверхности кожи или более глубоких её слоев патогенными возбудителями. Чтобы распознать их тип, необходимо посетить дерматолога и сдать несколько важных анализов. Бактериальный дерматит чаще всего вызывается стрептококками и стафилококками, а также другими патогенами, которые вызывают заболевания, часто угрожающие жизни и здоровью человека. К ним, среди прочего, относятся венерические заболевания, туберкулез кожи или болезнь Лайма. Люди с ослабленной иммунной системой также борются с бактериальным дерматитом. Если его не лечить, дерматит может перейти в системную инфекцию с риском смерти.
Какие заболевания вызываются бактериальным дерматитом?
Бактериальный дерматит не является отдельным заболеванием. Этот термин охватывает широкий спектр состояний, возникающих в результате микробной инфекции. Они включают:
Бактериальные кожные инфекции также включают атопический дерматит. Кожа пациента раздражается, краснеет и временами начинает зудеть. Также заболевание может сопровождаться отеком. Заражение болезнетворными микроорганизмами также связано с наличием фурункулов, которые, если они расположены близко к мозгу, могут представлять значительную угрозу для жизни и здоровья.
Медикаментозное лечение бактериального дерматита
Фармакологическое лечение бактериального дерматита зависит от вида патогенного микроорганизма. Во многих случаях необходима антибактериальная терапия или лечение рецептурными стероидами. Пациент также получает средства местного действия, такие как мази, кремы и лосьоны для кожи. Некоторые заболевания имеют тенденцию повторяться, поэтому ежедневный уход за кожей является важным элементом терапии. Косметика, купленная в аптеке, часто не справляется с подобными недугами, поэтому стоит обратиться за аптечными препаратами.
Дермокосметика и бактериальный дерматит
Бактериальный дерматит нельзя лечить дермокосметикой, но она необходима в процессе лечения. Кожа пациента требует ухода, и ее нельзя обрабатывать препаратами, которые могут ухудшить ее состояние. Фармацевтическая косметика сводит этот риск к минимуму, поскольку ее формула была разработана дерматологами. Они, в свою очередь, позаботились о том, чтобы крема и мази оказывали лечебное воздействие на кожу, а не повреждали ее. Большинство косметических продуктов основаны на ингредиентах, обладающих успокаивающими и лечебными свойствами. Такими веществами являются, например, пантенол и аллантоин.
Дермокосметика также содержит уникальные увлажняющие комплексы и восстанавливает поврежденный липидный барьер эпидермиса. Как например, комплекс ERC или PCA, а также натуральный увлажняющий фактор. Они не только предотвращает потерю воды кожей, но и обеспечивают ее постоянное увлажнение.
Производители аптечной дермокосметики заботятся о своих потребителях, поэтому создали целые линейки препаратов для ухода за различными типами кожи, в том числе и проблемной. В предложение входят лосьоны для мытья, лосьоны для тела и интенсивно увлажняющие кремы.
Лечение инфекций кожи при атопическом дерматите у детей
В международном согласительном документе по атопическому дерматиту (США, 2002) эксперты отмечают, что атопический дерматит, как правило, наследственное заболевание, часто ассоциированное с астмой, пищевой аллергией, аллергическим ринитом и рецидивирующим
В международном согласительном документе по атопическому дерматиту (США, 2002) эксперты отмечают, что атопический дерматит, как правило, наследственное заболевание, часто ассоциированное с астмой, пищевой аллергией, аллергическим ринитом и рецидивирующими кожными инфекциями. Инфекция может существенно изменить течение заболевания. В случае развития у пациента бактериальной, грибковой или вирусной инфекций кожи необходимо по возможности быстро идентифицировать эту инфекцию и начать специфическую терапию для ее устранения [1].
Подобный подход обусловлен тем фактом, что вирусы, бактерии и грибки могут быть триггерами атопического дерматита и приводить к обострению заболевания. С другой стороны, дефицит керамидов в результате выраженного снижения уровня сфингомиелина способствует сухости кожи и более легкому проникновению инфекционных агентов и аллергенов в поврежденный эпидермис. Кроме того, эпидермальный барьер кожи нарушают протеазы клещей домашней пыли и Staphylococcus (S.)aureus, что в сочетании с другими факторами также повышает риск проникновения аллергенов и поддерживает воспалительный процесс в коже. Есть также наблюдения, свидетельствующие о роли бактериальных и грибковых колонизаций в формировании резистентного к терапии и более тяжелого рецидивирующего течения атопического дерматита [2, 3]. Наконец, вторичное инфицирование кожи или глубокие расчесы могут привести к ее рубцовым изменениям, что в целом не типично для самого атопического дерматита.
Для микрофлоры здоровой кожи обычно не характерна колонизация S. aureus, в то время как кожа более чем 90% пациентов с атопическим дерматитом обсеменена этим видом бактерий, количество которых в мокнущих очагах может составить свыше 14 млн на кв. см [2]. Более того, высокая степень колонизации кожи S. aureus возможна даже в случае отсутствия клинических проявлений бактериальной инфекции кожи. Продуцируемые S. aureus на поверхности кожи токсины (так называемые суперантигены) стимулируют активацию Т-лимфоцитов и макрофагов и тем самым усиливают аллергический воспалительный иммунный ответ кожи. Исследования показали, что экзотоксины S. aureus ухудшают течение атопического дерматита, а уровень специфических иммуноглобулин (Ig) E-антител к стафилококковым суперантигенам коррелирует с тяжестью заболевания [3]. Предполагается также участие суперантигенов в развитии нечувствительности кожи к топическим глюкокортикостероидам и/или снижению терапевтического эффекта этих препаратов [3–5].
В редких случаях кожа больных атопическим дерматитом инфицируется вирусами, чаще вирусом простого герпеса 1, 2 типов, а также вирусом контагиозного моллюска [1, 5, 7]. Герпетическая инфекция кожи может неоднократно встречаться у одних и тех же больных, тогда как у других — практически никогда. Предполагают, что наибольшему риску подвержены пациенты с тяжелым течением атопического дерматита или больные, не получившие должного лечения. Иногда герпетическую экзему у больных атопическим дерматитом следует дифференцировать с такой бактериальной инфекцией кожи, как импетиго. Eczema molluscatum, в отличие от герпетической экземы, неопасное осложнение, которое встречается редко.
Одной из важных причин инфицирования кожи у больных атопическим дерматитом ученые считают дефицит антимикробных пептидов в коже, необходимых для защиты организма против бактерий, вирусов и грибов [5]. Считается, что инфекционные осложнения кожи при атопическом дерматите сопровождаются определенными иммунологическими нарушениями: при бактериальных инфекциях — дефицитом эпидермальных антимикробных пептидов и дисбалансом Т-хелперов (Th1/Th2) — в случае вирусных поражений кожи [5]. По последним данным, у больных атопическим дерматитом с таким осложнением, как герпетическая экзема, в кератиноцитах кожи обнаружена достоверно более низкая экспрессия антимикробных пептидов [5].
Перечислим инфекции кожи, которые чаще всего могут осложнять течение атопического дерматита и их возбудителей:
Однако возможность развития подобных осложнений следует рассматривать не только в случае клинически выраженной стадии обострения атопического дерматита, но и при отсутствии ответа на соответствующую терапию. Высокая колонизация кожи S. aureus или грибковой инфекцией может иметь место и в отсутствие выраженной клинической картины заболевания.
По данным M. Furue и соавторов, в течение 6 мес наблюдавших 1271 пациента с атопическим дерматитом (из них 210 детей младшего возраста, 546 детей и 515 взрослых), были диагностированы следующие осложнения: герпетические инфекции и/или дерматит Капоши у 2,4% детей раннего возраста, 2,5% детей старшего возраста и 3,5% взрослых; ассоциация атопического дерматита с контагиозным моллюском у 7% детей раннего возраста, 9% детей и 0,2% взрослых [8].
Отечественные специалисты указывают на формирование осложненных форм атопического дерматита в значительно большем числе случаев: у 25–34% детей, страдающих атопическим дерматитом [7].
Участие микробов и вирусов в развитии обострений и рецидивирующего тяжелого течения атопического дерматита обосновывает необходимость дифференцированного подхода к комплексной терапии таких больных. Остановимся на основных этапах лечения осложненных форм атопического дерматита у детей. Речь пойдет о наружной, этиотропной и иммуномодулирующей терапии [7].
Наружная терапия
Напомним, что ключевым моментом терапии любых форм и стадий атопического дерматита является вспомогательная базисная терапия: регулярное применение очищающих и увлажняющих средств дерматокосметической линии [1]. Цель такого подхода состоит в ограничении размножения бактерий и восстановлении барьерной функции кожи.
В случае диагностирования у ребенка, страдающего атопическим дерматитом, активной бактериальной инфекции кожи лечение должно включать правильный уход за кожей (очищение/гидратация, антисептики) и применение топических и/или пероральных антибиотиков.
Этиотропная терапия
При бактериальной инфекции с наличием экссудации и мокнутия кожи используют топические антибиотики. Установлено, что эффективнее всего рост колоний микроорганизмов, являющихся наиболее частыми возбудителями кожных инфекций (в том числе S. аureus, Streptococcus pyogenes, S. еpidermidis, Corynebacterium spp.), подавляет фузидиевая кислота [9]. Кроме того, концентрация этого антибиотика после однократного нанесения, в частности мази фуцидина, составляет в коже 2,2% (в эпидермисе —
430 мкг/мл, в дерме — 286 мкг/мл и подкожной жировой клетчатке —
109 мкг/мл); для сравнения: проникающая способность эритромицина составляет 0,3%, тетрациклина — 0,28%, мупироцина (бактробан) — 0,02%. Иными словами, фузидиевая кислота в 100 раз лучше проникает в кожу, чем мупироцин, и в 8 раз лучше, чем тетрациклин и эритромицин. Показано, что фузидиевая кислота проникает даже в деваскуляризированные зоны и некротические ткани, а ее биодоступность составляет 90%.
Поскольку при атопическом дерматите экзематозное поражение кожи, в частности области экссудации и экскориации, представляет собой благоприятную среду для размножения S. аureus, считается, что в лечении заболевания предпочтительнее использовать сочетание топического глюкокортикостероида с антибиотиком. Это позволит разорвать «порочный круг«: S. аureus снижает эффективность кортикостероидов посредством продуцируемого стафилококкового токсина, тогда как кортикостероиды подавляют воспаление.
Таким образом, доказана патогенетическая роль бактерий в развитии и поддержании аллергического воспаления при атопическом дерматите, что обосновывает необходимость применения комбинированных препаратов, содержащих топические кортикостероиды и антибактериальные средства. Показано, что назначение таких лекарственных средств позволяет более эффективно бороться с клиническими признаками атопического дерматита, чем терапия только одним наружным кортикостероидом. Так, в ходе двух рандомизированных клинических исследований (от 34 до 207 больных) сравнивалась эффективность местного применения различных комбинированных препаратов, содержащих антибактериальные средства в сочетании с топическими кортикостероидами, и монотерапии наружными кортикостероидами у больных атопическим дерматитом, имеющих кожные проявления вторичной инфекции [10, 11]. Клиническое улучшение констатировали у 54–95% участников, причем без статистически значимых различий субъективных и объективных данных в зависимости от использования различных комбинированных препаратов. Однако в группе с применением фузидиевой кислоты–гидрокортизона ацетат (фуцидин Г) клиническое улучшение наступало быстрее, чем в группе с применением миконазола–гидрокортизона [10], а лабораторно подтвержденный положительный эффект лечения в группе с применением бетаметазона валерата–фузидиевой кислоты (фуцикорт) был выше, чем в группе, где применяли миконазол–гидрокортизон [11].
Tакой подход — топическое использование антибиотика и крема — мягкого кортикостероида гидрокортизона — приводил к достоверно более ранней регрессии симптомов воспаления кожи при легком и среднетяжелом течении атопического дерматита [12]. Назначение крема, содержащего антибиотик и кортикостероид, представляется совершенно необходимым в случае клинических проявлений инфицирования кожи (мокнущая экзема). Такой препарат желательно использовать коротким курсом (до 1–2 нед), с тем чтобы избежать развития резистентности S. аureus [13]. При этом для применения на лице, кожных складках, в подмышечных впадинах, паховой области, на открытых участках тела предпочтительно выбирать комбинированный препарат в виде крема— мягкого кортикостероида и антибиотика (например, фузидиевая кислота + гидрокортизона ацетат (фуцидин Г), 2–3 раза в день в виде легких аппликаций). В случае острых и хронических форм дерматитов, локализованных на участках с толстой кожей (ладони и стопы), резистентных к слабым топическим кортикостероидам, целесообразнее назначить мазевую форму комбинированного препарата, содержащего кортикостероид средней/высокой активности (например, фузидиевая кислота/бетаметазона валерат (фуцикорт), целестодерм В с гарамицином и т. п.) 2–3 раза в день.
Вместе с тем исследования показали, что колонизация кожи S. аureus вновь наступала через 2–4 нед после завершения лечения комбиницией местного кортикостероида и антибиотика. Объясняется это прежде всего тем, что даже в случае применения высокочувствительных антибиотиков достичь полной эрадикации S. аureus очень сложно. Поддержанию инфицирования кожи способствуют такие факторы, как возможность передачи S. aureus от родителей, находящихся в непосредственном контакте с больным ребенком, а также содержание S. aureus в назальной слизи самого больного.
При неэффективности топических антибиотиков, а также атопическом дерматите, осложненном бактериальной инфекцией (например, импетиго), протекающей с лихорадкой, интоксикацией, воспалительными изменениями крови, показано назначение антибиотика широкого спектра действия перорально (цефалоспорины 1–3 поколений, макролиды, аминогликозиды) на 7–10 дней. Не рекомендуется прием фторхинолонов, тетрациклинов [7].
Однако, несмотря на то что в результате приема системных антибиотиков значительно снижался уровень микробиологически подтвержденной колонизации кожи S. аureus, все же это не способствовало клиническому улучшению течения тяжелой формы атопического дерматита у детей [14].
Способность достоверно снижать колонизацию S. aureus и частоту кожных инфекций описана также в отношении препаратов нового класса нестероидных топических иммунодепрессантов — ингибиторов кальциневрина такролимуса и пимекролимуса (элидел) [1, 4]. Так, в результате длительного применения пимекролимуса у детей в возрасте 3–23 мес жизни, страдающих атопическим дерматитом, было отмечено достоверно меньше случаев кожных инфекций [15]. Этот факт еще раз подтверждает важную роль Th2-опосредованного воспаления кожи и колонизации бактерий, при котором огромную роль играют взаимоотношения между цитокинами, адгезивными молекулами и антимикробными пептидами [4, 16]. Другой иммуносупрессивный препарат, действие которого также основано на ингибировании кальциневрина, — циклоспорин. Этот препарат обладает способностью уменьшать количество S. аureus на коже пациентов с атопическим дерматитом, что наиболее выражено у больных, одновременно имеющих высокую степень колонизации микроба и клинические проявления бактериальной инфекции кожи [17]. Однако применение данного препарата ограничено в педиатрической практике.
При грибковой инфекции, подтвержденной микробиологически, назначают: противогрибковые средства системного действия (флуконазол (дифлюкан) с периода новорожденности, детям старше 2 лет можно назначить тербинафин (экзифин), итраконазол (орунгал), кетоконазол — с 12 лет) в течение 7–14 дней в сочетании с местной терапией.
Кетоконазол и итраконазол ингибируют продукцию интерлейкина-4 и интерлейкина-5 и синтез эргостерола, что приводит к неспецифическому антивоспалительному эффекту и снижению уровня специфических IgE к Malassezia furfur [5].
При сочетанном поражении кожи больных атопическим дерматитом бактериальной и/или грибковой инфекцией наиболее оптимальными препаратами выбора являются комбинированные средства: тридерм, акридерм ГК. Тридерм в форме мази наносят на кожу туловища и конечностей, а в форме крема — на нежные участки кожи (в области складок, предплечья). В педиатрической практике в основном используют крем тридерм. Препарат наносят тонким слоем на пораженные участки кожи 2 раза в день, курс лечения в среднем составляет 7–12 дней.
Как известно, терапия наружными кортикостероидами служит стандартом лечения обострений атопического дерматита. Однако мощное противовоспалительное действие, присущее данным препаратам, может повысить чувствительность кожи к бактериальной и грибковой инфекциям, что является препятствием к длительному использованию топических гормональных средств при наличии этих инфекций. Кроме того, дети более чувствительны к наружным кортикостероидам из-за их высокой кожной абсорбции; последняя обусловлена также сухостью кожи [1]. Однако при этом есть предположения, что применение только монотерапии топическими антибиотиками или фунгицидными препаратами способствует сенсибилизации кожи, обострению аллергического воспаления с развитием кандидозной инфекции [18].
Во всех случаях врачу следует индивидуально подбирать для пациентов с атопическим дерматитом лекарственные средства — с учетом течения заболевания и состояния кожи.
При герпетической инфекции:
При контагиозном моллюске:
Иммуномодулирующая терапия
В случаях диагностирования у пациентов с атопическим дерматитом рецидивирующей бактериальной, грибковой и/или вирусной инфекции, а также при наличии у них очагов хронической инфекции, устойчивых к стандартной терапии, показано назначение иммуномодулирующей терапии, которая должна проводиться под контролем иммунологических показателей. В педиатрической практике наиболее широкое распространение получил ликопид — иммуномодулятор, обладающий способностью воздействовать на основные популяции клеток иммунной системы (макрофаги, Т- и В-лимфоциты), что, вероятно, связано с наличием у них специфических внутриклеточных рецепторов к глюкозаминилмурамилдипептиду [7, 18]. По своей структуре ликопид является синтетическим аналогом основного фрагмента пептидогликана клеточной стенки всех известных бактерий (мурамилдипептида). Активация макрофагов под воздействием ликопида приводит к усилению синтеза провоспалительных цитокинов (интерлейкина-1, фактора некроза опуходи a, колониестимулирующих факторов), в результате чего активируются фагоцитоз, пролиферация и дифференцировка Т- и В-лимфоцитов, усиливается синтез иммуноглобулинов, повышается цитотоксичность, стимулируется лейкопоэз.
Исследование С. Ю. Резайкиной, проводившееся у больных атопическим дерматитом, выявило преимущественное снижение функциональной активности нейтрофильного фагоцитоза (изменение кислородного метаболизма нейтрофилов), которое восстанавливалось при приеме ликопида [20]. В результате применения ликопида в комплексной терапии больных со среднетяжелым течением атопического дерматита существенно снизилась частота обострений заболевания и наблюдалась выраженная коррекция измененных лабораторных показателей.
Ликопид назначают детям в возрасте от 1 года до 16 лет внутрь в форме таблеток 1 мг. При лечении гнойно-воспалительных заболеваний кожи суточная доза препарата составляет 1 мг в течение 10 дней. При лечении герпетической инфекции препарат назначают внутрь в дозе 1 мг 3 раза в сутки в течение 10 дней. Противопоказания к применению ликопида: беременность, индивидуальная непереносимость препарата. В отдельных случаях возможно возникновение таких побочных эффектов, как повышение температуры тела до 37,9°С (является кратковременным, проходит самостоятельно и не требует отмены препарата). Взрослым ликопид назначают внутрь за 30 мин до еды (таблетки 10 мг) и сублингвально (таблетки 1 мг) в зависимости от степени тяжести заболевания.
Для изопринозина (инозин пранобекс) характерно двойное действие — противовирусное (за счет подавления репликации ДНК и РНК вирусов) и иммуномодулирующее (за счет комплекса инозина усиливается продукция интерлейкинов, хемотаксическая и фагоцитарная активность моноцитов и макрофагов, повышается синтез антител и усиливается пролиферация Т-лимфоцитов, Т-хелперов, естественных киллеров). Показанием к назначению изопринозина являются все вирусные инфекции кожи у страдающих атопическим дерматитом детей старше 1 года (контагиозный моллюск, герпесная инфекция, вульгарные бородавки, папилломавирусная инфекция). Изопринозин назначают по 1 таблетке на 10 кг/массы тела в сутки, на 3–4 приема в течение 10–14 дней — в зависимости от степени тяжести инфекционных заболеваний; при необходимости курс лечения повторяют.
По данным Л. В. Лусс, включение другого иммуномодулятора — полиоксидония — в комплексную терапию больных атопическим дерматитом и бронхиальной астмой, протекающими в сочетании с признаками вторичного иммунного дефицита и устойчивыми к проводимой терапии, позволяет добиться высокого клинического эффекта [21].
Среди детей, страдающих атопическим дерматитом, нередки случаи заболевания чесоткой. В таких случаях течение атопического дерматита сопровождается сильным упорным зудом кожи, а часто и ее инфицированием.
При присоединении чесотки лечение включает:
– спрегаль — применяется во всех возрастных группах и не имеет противопоказаний; распыляется в вечернее время на кожные покровы пациента от области шеи до подошв; препарат оставляют на 12 ч, после чего ребенка тщательно моют. При необходимости возможно повторное использование препарата через 4–10 дней после первичной обработки;
– бензилбензоат — 20% мазь наносят на кожные покровы в первый, второй, четвертый день, также со сменой белья, одежды, обработкой помещения;
– для обработки кожи можно использовать также 33% серную мазь, медифокс;
Таким образом, микробная колонизация и суперинфекция кожи (например, S. aureus, Malassezia furfur) могут играть определенную роль в обострениях атопического дерматита, что обосновывает необходимость дополнительного назначения больным антимикробных средств. Инфекционные агенты участвуют также в развитии и поддержании хронического аллергического воспаления кожи при атопическом дерматите. Как правило, такое течение заболевания характеризуется частыми рецидивами и тяжелым течением. Своевременная диагностика инфекций кожи и назначение оптимальной этиотропной терапии исключительно важны для достижения клинического улучшения состояния больных с атопическим дерматитом.
Эксперты по атопическому дерматиту подчеркивают, что этиотропную терапию можно прекращать только после купирования инфекционного процесса и очищения кожи [1]. Одновременно следует продолжать лечение противовоспалительными средствами (по показаниям — топические кортикостероиды коротким курсом, длительно — ингибиторы кальциневрина) на фоне непрерывного применения увлажняющих средств для гидратации кожи [2, 5].
Литература
Д. Ш. Мачарадзе, доктор медицинских наук, профессор
РУДН, Москва
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Дерматит: причины, виды, симптомы, лечение
Дерматит — обобщенный термин, обозначающий воспалительные заболевания кожи аллергической, инфекционной и иной природы. Патология возникает под действием внешних и внутренних факторов. Лечение включает гипоаллергенную диету, наружное и системное применение лекарственных препаратов.
Причины и виды дерматита
Симптомы дерматита
Клиническая картина зависит от формы заболевания. В случае его аллергической природы зуд и жжение более интенсивны, покраснение выражено сильнее, чем при контактном дерматите. Пораженные участки кожи могут распространяться по всему телу независимо от места приложения раздражителя.
При атопическом дерматите характерен интенсивный зуд. По мере прогрессирования на гиперемированных участках тела образуются пузырьки, наполненные мутной жидкостью. В последних стадиях заболевания преобладают выраженная сухость и бледность кожных покровов.
При пероральной форме дерматита первые высыпания локализуются на лице – в области щек, переносицы, подбородка, около рта. При этом характерно наличие ободка здоровой кожи вокруг красной каймы губ. Отмечаются зуд, шелушение, сухость и ощущение стянутости.
Для контактного дерматита характерны локальное покраснение кожи в местах соприкосновения с раздражителем, отечность, сыпь в виде пузырьков, появление трещин, сухость и мокнутие. Присутствуют зуд разной выраженности, жжение и болезненность воспаленных участков.
Экзема проявляется разнообразной сыпью, выраженным зудом, сухостью и шелушением кожи, трещинами, покраснением, отечностью или мокнутием.
Для токсидермии характерны крапивница, появление красных и пигментированных пятен на коже, мокнутия, отек лица и конечностей, отшелушивание крупных чешуек, угревая сыпь.
Генерализованная форма может протекать как красный плоский лишай, аллергический васкулит, красная волчанка.
Осложнения дерматита
Любая форма дерматита, сопровождаемая повреждением кожи, может осложниться присоединением инфекции. При хроническом течении заболевания возможно истончение кожных покровов, появление на них мелких расширенных сосудов – телеангиэктазий.
При продолжительном атопическом дерматите у ребенка возможно развитие астмы и аллергического ринита. В числе неблагоприятных последствий себорейной формы болезни угревая сыпь с образованием видимых дефектов кожи, абсцесс, облысение. Самыми серьезными считаются такие генерализованные осложнения, как отек Квинке, синдром Лайелла или Стивенса-Джонсона.
Диагностика дерматита
Диагноз выставляется на основании имеющихся симптомов, результатов внешнего осмотра кожи и слизистых оболочек пациента, визуальной оценки и локализации патологических изменений. Обязательно изучается анамнез заболевания с целью установления возможной причины дерматита, его генетической обусловленности.
Лечение дерматита
Сильный зуд и боль, а также обширная область поражения и возникновение участков омертвения ткани являются показаниями для срочной госпитализации пациента. При тяжелом течении болезни с поражением более 20% кожи рекомендуется курсовой прием преднизолона в таблетках. В подобных ситуациях лечение может быть дополнено иммуносупрессивными препаратами.
Бактериальный дерматит: причины и симптомы
Бактериальный дерматит — одно из наиболее часто диагностируемых дерматологических заболеваний. Чаще всего он возникает в результате стрептококковой или стафилококковой инфекции, но это не единственная причина. Заболевание лечится фармакологически, в зависимости от патогена, который оказывает вредное воздействие на кожу.
Бактериальные инфекции могут поражать более глубокие участки эпидермиса, а не только его поверхностный слой, поэтому важен правильный диагноз. Сейчас его постановка стала возможной благодаря микробиологическим тестам. Иногда симптомы заражения настолько характерны, что дополнительное обследование не требуется. Пациенту назначают лекарства от бактериального дерматита и рекомендуют ежедневный уход с правильно подобранной косметикой.
Почему возникает бактериальный дерматит?
Бактериальный дерматит — это не что иное, как заражение поверхности кожи или более глубоких её слоев патогенными возбудителями. Чтобы распознать их тип, необходимо посетить дерматолога и сдать несколько важных анализов. Бактериальный дерматит чаще всего вызывается стрептококками и стафилококками, а также другими патогенами, которые вызывают заболевания, часто угрожающие жизни и здоровью человека. К ним, среди прочего, относятся венерические заболевания, туберкулез кожи или болезнь Лайма. Люди с ослабленной иммунной системой также борются с бактериальным дерматитом. Если его не лечить, дерматит может перейти в системную инфекцию с риском смерти.
Какие заболевания вызываются бактериальным дерматитом?
Бактериальный дерматит не является отдельным заболеванием. Этот термин охватывает широкий спектр состояний, возникающих в результате микробной инфекции. Они включают:
Бактериальные кожные инфекции также включают атопический дерматит. Кожа пациента раздражается, краснеет и временами начинает зудеть. Также заболевание может сопровождаться отеком. Заражение болезнетворными микроорганизмами также связано с наличием фурункулов, которые, если они расположены близко к мозгу, могут представлять значительную угрозу для жизни и здоровья.
Медикаментозное лечение бактериального дерматита
Фармакологическое лечение бактериального дерматита зависит от вида патогенного микроорганизма. Во многих случаях необходима антибактериальная терапия или лечение рецептурными стероидами. Пациент также получает средства местного действия, такие как мази, кремы и лосьоны для кожи. Некоторые заболевания имеют тенденцию повторяться, поэтому ежедневный уход за кожей является важным элементом терапии. Косметика, купленная в аптеке, часто не справляется с подобными недугами, поэтому стоит обратиться за аптечными препаратами.
Дермокосметика и бактериальный дерматит
Бактериальный дерматит нельзя лечить дермокосметикой, но она необходима в процессе лечения. Кожа пациента требует ухода, и ее нельзя обрабатывать препаратами, которые могут ухудшить ее состояние. Фармацевтическая косметика сводит этот риск к минимуму, поскольку ее формула была разработана дерматологами. Они, в свою очередь, позаботились о том, чтобы крема и мази оказывали лечебное воздействие на кожу, а не повреждали ее. Большинство косметических продуктов основаны на ингредиентах, обладающих успокаивающими и лечебными свойствами. Такими веществами являются, например, пантенол и аллантоин.
Дермокосметика также содержит уникальные увлажняющие комплексы и восстанавливает поврежденный липидный барьер эпидермиса. Как например, комплекс ERC или PCA, а также натуральный увлажняющий фактор. Они не только предотвращает потерю воды кожей, но и обеспечивают ее постоянное увлажнение.
Производители аптечной дермокосметики заботятся о своих потребителях, поэтому создали целые линейки препаратов для ухода за различными типами кожи, в том числе и проблемной. В предложение входят лосьоны для мытья, лосьоны для тела и интенсивно увлажняющие кремы.
Что такое контактный дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Петровой Т. Л., дерматолога со стажем в 37 лет.
Определение болезни. Причины заболевания
Контактный дерматит — это острое воспаление кожи, которое вызывают внешние аллергены или раздражители. Раздражители могут быть облигатными (безусловными) и факультативными (условными).
Облигатные раздражители приводят к дерматитам у всех людей, которые с ними контактируют. Это простые или ирритантные (раздражающие) контактные дерматиты.
Условные раздражители вызывают заболевание только у людей с повышенной чувствительностью. Чувствительность развивается через время после повторного воздействия. В результате возникает аллергический контактный дерматит — например, при неоднократном воздействии металлов, чаще никеля (на пряжке от ремня), или косметических средств (красок для волос или шампуней).
Причины простых дерматитов:
Аллергены воздействуют агрессивнее под влиянием определённых факторов — низкой влажности, солнечного света, высокой температуры. Солнечные лучи влияют как облигатный раздражитель и приводят к покраснению кожи. Чаще этому подвержены люди со светлой кожей и те, кто длительно работает на солнце, например рыбаки или моряки. У них солнечный дерматит может перейти в хроническую форму.
Редкие проявления дерматитов — реакция на биологические жидкости человека и животных, например сперму, секрет простаты, кровь, мочу.
Предрасполагающие факторы развития контактного дерматита:
При простом контактном дерматите раздражитель не активирует иммунную систему, как это происходит при аллергическом контактном дерматите. Аллергический контактный дерматит возникает у лиц с повышенной чувствительностью к данному аллергену (сенсибилизацией).
Частая причина аллергического контактного дерматита — лекарственные средства, парфюмерия, металлы, кожаные изделия, краски для волос, косметические лаки для ногтей.
В таблице приведён перечень аллергенов и особенности поражения. По очертаниям дерматит зачастую соответствует указанным предметам и локализуется в месте контакта.
| Средства и предметы, содержащие аллерген/ирритант | Особенности поражения |
|---|---|
| Запястья | |
| Ювелирные изделия, часы, резиновые ленты | Окаймляет запястье, имеет линейный характер |
| Перчатки | Линейное или очаговое расположение |
| Коврик для компьютерной мыши | Очаговое или линейное расположение сыпи |
| Предплечья | |
| Письменный стол, кресло с подлокотниками (резина, металл, пенополимеры, дерево, покрытое лаком уруши) | Очаговое распределение, локализуется на ладонной поверхности предплечья |
| Левая рука | |
| Фотоаллергены (солнцезащитные средства) | Часто локализуется на разгибательной поверхности левой руки |
| Бёдра | |
| Ключи, монеты, спичечный коробок | Локализуется на передней поверхности бёдер, в области карманов брюк |
| Металлические шурупы на сиденье | Локализуется на задней поверхности бедра, очаговое распределение элементов сыпи |
| Металлические перекладины в стуле | Локализуется на голени в области икроножной мышцы, линейное или очаговое распределение сыпи |
| Руки и ноги | |
| Предметы мебели (диван, кресла) | Локализуется на ягодицах, спине, руках, задней поверхности бёдер |
| Ядовитый плющ | Линейные полосы |
| Парфюмерные композиции, мыла, лосьоны | Очаговый дерматит |
Симптомы контактного дерматита
Симптомы простого контактного дерматита:
Иногда появляются пузырьки с прозрачной серозной жидкостью, которые могут вскрываться. В результате на участке дерматита возникает мокнутие — отделение жидкости. Если к раздражению присоединяется инфекция, то появляются гнойнички.
Симптомы аллергического контактного дерматита:
Дерматит может поражать различные участки тела: волосистую часть головы, лицо, веки, рот, губы, шею, кисти, стопы, конечности.
Волосистая часть головы
Рот, губы
Дерматиты губ связаны с нанесением губной помады, которая содержит красители, ароматизаторы, консерванты. Другая п ричина дерматита губ — привычка брать в рот металлические предметы, в частности ручки, карандаши. Хронический дерматит в виде бляшки на нижней губе может развиться у музыкантов, которые играют на духовых инструментах.
Кисти, стопы, конечности
Туловище
Дерматиты туловища встречаются часто, однако установить источник аллергенов удаётся не всегда. С ыпь на животе и спине возникает п ри ношении ремней с пряжками и бюстгальтеров с застёжками, содержащими никель. Никель может стать причиной дерматита на левой стороне груди, если мужчина носит в нагрудном кармане зажигалку или другой предмет, содержащий этот металл.
В подмышечных впадинах дерматит появляется при использовании дезодорантов, которые содержат ароматизаторы, эфирные масла, пропиленгликоль, парабены.
Патогенез контактного дерматита
Аллергический контактный дерматит возникает в сенсибилизированном организме (организме с повышенной чувствительностью к воздействию раздражителя). Аллергический контактный дерматит — это аллергическая реакция замедленного типа, которая развивается от 10-14 дней до нескольких лет. Попавший на кожу аллерген связывается с тканевыми белками, содержащими аминокислоты лизин и цистеин, и образует соединение — антиген. Его захватывают внутриэпидермальные макрофаги (клетки Лангерганса) — клетки, способные поглощать и переваривать чужеродные или вредные для организма частицы, а затем представляют Т-лимфоцитам его фрагменты. Активированные клетки Лангерганса и Т-лимфоциты вырабатывают цитокины, усиливающие иммунный ответ и воспалительную реакцию. Часть Т-лимфоцитов превращается в клетки памяти, которые обеспечивают пожизненный или очень длительный иммунитет.
Патогенез аллергического дерматита, вызванного приёмом лекарственных средств или других веществ внутрь, несколько иной. В отличие от контактного дерматита, аллерген не соприкасается с кожей. Он проникает в организм через дыхательные пути, пищеварительную систему или кровоток. Аллергия — это ответная реакция иммунной системы, которая возникает по типу реакции немедленного типа. Чаще всего это врождённая аномалия, при которой неопасное вещество провоцирует сенсибилизацию клеток иммунной системы. Это приводит к высвобождению медиаторов воспаления. Они воздействуют на ткани и приводят к появлению отёка, покраснения и повреждению кожного покрова.
Классификация и стадии развития контактного дерматита
Виды простого контактного дерматита:
Аллергический контактный дерматит могут вызывать:
Согласно Международной классификации болезней десятого пересмотра (МКБ-10), выделяют следующие виды дерматитов:
L23 Аллергический контактный дерматит
L24 Простой раздражительный контактный дерматит
Осложнения контактного дерматита
К осложнениям дерматитов относятся:
Данные осложнения развиваются нечасто. Они возникают в результате неадекватного или несвоевременного лечения, а также при наличии у больного хронических сопутствующих заболеваний.
Диагностика контактного дерматита
Лабораторные или инструментальные методы для диагностики дерматитов не требуются.
Лечение контактного дерматита
При выявлении контактного дерматита следует:
Лечение хронического контактного дерматита требует длительного применения кортикостероидных мазей, иногда под окклюзионную повязку (средства для герметизации раны). Дополнительно о бязательно назначают увлажняющие и смягчающие средства (эмоленты).
Прогноз. Профилактика
Прогноз простого контактного дерматита благоприятен, как правило, он не рецидивирует. Заболевание можно полностью вылечить за 10-14 дней, при условии, если больной обратился за помощью к квалифицированному специалисту. При аллергическом дерматите возможны рецидивы при повторном контакте с веществами, вызвавшими сенсибилизацию.
Лучший метод профилактики контактного дерматита — избегание контакта с аллергенами и раздражающими веществами, которые вызывают симптомы заболевания.
Если это устранить невозможно, следует:
Лечение инфекций кожи при атопическом дерматите у детей
В международном согласительном документе по атопическому дерматиту (США, 2002) эксперты отмечают, что атопический дерматит, как правило, наследственное заболевание, часто ассоциированное с астмой, пищевой аллергией, аллергическим ринитом и рецидивирующим
В международном согласительном документе по атопическому дерматиту (США, 2002) эксперты отмечают, что атопический дерматит, как правило, наследственное заболевание, часто ассоциированное с астмой, пищевой аллергией, аллергическим ринитом и рецидивирующими кожными инфекциями. Инфекция может существенно изменить течение заболевания. В случае развития у пациента бактериальной, грибковой или вирусной инфекций кожи необходимо по возможности быстро идентифицировать эту инфекцию и начать специфическую терапию для ее устранения [1].
Подобный подход обусловлен тем фактом, что вирусы, бактерии и грибки могут быть триггерами атопического дерматита и приводить к обострению заболевания. С другой стороны, дефицит керамидов в результате выраженного снижения уровня сфингомиелина способствует сухости кожи и более легкому проникновению инфекционных агентов и аллергенов в поврежденный эпидермис. Кроме того, эпидермальный барьер кожи нарушают протеазы клещей домашней пыли и Staphylococcus (S.)aureus, что в сочетании с другими факторами также повышает риск проникновения аллергенов и поддерживает воспалительный процесс в коже. Есть также наблюдения, свидетельствующие о роли бактериальных и грибковых колонизаций в формировании резистентного к терапии и более тяжелого рецидивирующего течения атопического дерматита [2, 3]. Наконец, вторичное инфицирование кожи или глубокие расчесы могут привести к ее рубцовым изменениям, что в целом не типично для самого атопического дерматита.
Для микрофлоры здоровой кожи обычно не характерна колонизация S. aureus, в то время как кожа более чем 90% пациентов с атопическим дерматитом обсеменена этим видом бактерий, количество которых в мокнущих очагах может составить свыше 14 млн на кв. см [2]. Более того, высокая степень колонизации кожи S. aureus возможна даже в случае отсутствия клинических проявлений бактериальной инфекции кожи. Продуцируемые S. aureus на поверхности кожи токсины (так называемые суперантигены) стимулируют активацию Т-лимфоцитов и макрофагов и тем самым усиливают аллергический воспалительный иммунный ответ кожи. Исследования показали, что экзотоксины S. aureus ухудшают течение атопического дерматита, а уровень специфических иммуноглобулин (Ig) E-антител к стафилококковым суперантигенам коррелирует с тяжестью заболевания [3]. Предполагается также участие суперантигенов в развитии нечувствительности кожи к топическим глюкокортикостероидам и/или снижению терапевтического эффекта этих препаратов [3–5].
В редких случаях кожа больных атопическим дерматитом инфицируется вирусами, чаще вирусом простого герпеса 1, 2 типов, а также вирусом контагиозного моллюска [1, 5, 7]. Герпетическая инфекция кожи может неоднократно встречаться у одних и тех же больных, тогда как у других — практически никогда. Предполагают, что наибольшему риску подвержены пациенты с тяжелым течением атопического дерматита или больные, не получившие должного лечения. Иногда герпетическую экзему у больных атопическим дерматитом следует дифференцировать с такой бактериальной инфекцией кожи, как импетиго. Eczema molluscatum, в отличие от герпетической экземы, неопасное осложнение, которое встречается редко.
Одной из важных причин инфицирования кожи у больных атопическим дерматитом ученые считают дефицит антимикробных пептидов в коже, необходимых для защиты организма против бактерий, вирусов и грибов [5]. Считается, что инфекционные осложнения кожи при атопическом дерматите сопровождаются определенными иммунологическими нарушениями: при бактериальных инфекциях — дефицитом эпидермальных антимикробных пептидов и дисбалансом Т-хелперов (Th1/Th2) — в случае вирусных поражений кожи [5]. По последним данным, у больных атопическим дерматитом с таким осложнением, как герпетическая экзема, в кератиноцитах кожи обнаружена достоверно более низкая экспрессия антимикробных пептидов [5].
Перечислим инфекции кожи, которые чаще всего могут осложнять течение атопического дерматита и их возбудителей:
Однако возможность развития подобных осложнений следует рассматривать не только в случае клинически выраженной стадии обострения атопического дерматита, но и при отсутствии ответа на соответствующую терапию. Высокая колонизация кожи S. aureus или грибковой инфекцией может иметь место и в отсутствие выраженной клинической картины заболевания.
По данным M. Furue и соавторов, в течение 6 мес наблюдавших 1271 пациента с атопическим дерматитом (из них 210 детей младшего возраста, 546 детей и 515 взрослых), были диагностированы следующие осложнения: герпетические инфекции и/или дерматит Капоши у 2,4% детей раннего возраста, 2,5% детей старшего возраста и 3,5% взрослых; ассоциация атопического дерматита с контагиозным моллюском у 7% детей раннего возраста, 9% детей и 0,2% взрослых [8].
Отечественные специалисты указывают на формирование осложненных форм атопического дерматита в значительно большем числе случаев: у 25–34% детей, страдающих атопическим дерматитом [7].
Участие микробов и вирусов в развитии обострений и рецидивирующего тяжелого течения атопического дерматита обосновывает необходимость дифференцированного подхода к комплексной терапии таких больных. Остановимся на основных этапах лечения осложненных форм атопического дерматита у детей. Речь пойдет о наружной, этиотропной и иммуномодулирующей терапии [7].
Наружная терапия
Напомним, что ключевым моментом терапии любых форм и стадий атопического дерматита является вспомогательная базисная терапия: регулярное применение очищающих и увлажняющих средств дерматокосметической линии [1]. Цель такого подхода состоит в ограничении размножения бактерий и восстановлении барьерной функции кожи.
В случае диагностирования у ребенка, страдающего атопическим дерматитом, активной бактериальной инфекции кожи лечение должно включать правильный уход за кожей (очищение/гидратация, антисептики) и применение топических и/или пероральных антибиотиков.
Этиотропная терапия
При бактериальной инфекции с наличием экссудации и мокнутия кожи используют топические антибиотики. Установлено, что эффективнее всего рост колоний микроорганизмов, являющихся наиболее частыми возбудителями кожных инфекций (в том числе S. аureus, Streptococcus pyogenes, S. еpidermidis, Corynebacterium spp.), подавляет фузидиевая кислота [9]. Кроме того, концентрация этого антибиотика после однократного нанесения, в частности мази фуцидина, составляет в коже 2,2% (в эпидермисе —
430 мкг/мл, в дерме — 286 мкг/мл и подкожной жировой клетчатке —
109 мкг/мл); для сравнения: проникающая способность эритромицина составляет 0,3%, тетрациклина — 0,28%, мупироцина (бактробан) — 0,02%. Иными словами, фузидиевая кислота в 100 раз лучше проникает в кожу, чем мупироцин, и в 8 раз лучше, чем тетрациклин и эритромицин. Показано, что фузидиевая кислота проникает даже в деваскуляризированные зоны и некротические ткани, а ее биодоступность составляет 90%.
Поскольку при атопическом дерматите экзематозное поражение кожи, в частности области экссудации и экскориации, представляет собой благоприятную среду для размножения S. аureus, считается, что в лечении заболевания предпочтительнее использовать сочетание топического глюкокортикостероида с антибиотиком. Это позволит разорвать «порочный круг«: S. аureus снижает эффективность кортикостероидов посредством продуцируемого стафилококкового токсина, тогда как кортикостероиды подавляют воспаление.
Таким образом, доказана патогенетическая роль бактерий в развитии и поддержании аллергического воспаления при атопическом дерматите, что обосновывает необходимость применения комбинированных препаратов, содержащих топические кортикостероиды и антибактериальные средства. Показано, что назначение таких лекарственных средств позволяет более эффективно бороться с клиническими признаками атопического дерматита, чем терапия только одним наружным кортикостероидом. Так, в ходе двух рандомизированных клинических исследований (от 34 до 207 больных) сравнивалась эффективность местного применения различных комбинированных препаратов, содержащих антибактериальные средства в сочетании с топическими кортикостероидами, и монотерапии наружными кортикостероидами у больных атопическим дерматитом, имеющих кожные проявления вторичной инфекции [10, 11]. Клиническое улучшение констатировали у 54–95% участников, причем без статистически значимых различий субъективных и объективных данных в зависимости от использования различных комбинированных препаратов. Однако в группе с применением фузидиевой кислоты–гидрокортизона ацетат (фуцидин Г) клиническое улучшение наступало быстрее, чем в группе с применением миконазола–гидрокортизона [10], а лабораторно подтвержденный положительный эффект лечения в группе с применением бетаметазона валерата–фузидиевой кислоты (фуцикорт) был выше, чем в группе, где применяли миконазол–гидрокортизон [11].
Tакой подход — топическое использование антибиотика и крема — мягкого кортикостероида гидрокортизона — приводил к достоверно более ранней регрессии симптомов воспаления кожи при легком и среднетяжелом течении атопического дерматита [12]. Назначение крема, содержащего антибиотик и кортикостероид, представляется совершенно необходимым в случае клинических проявлений инфицирования кожи (мокнущая экзема). Такой препарат желательно использовать коротким курсом (до 1–2 нед), с тем чтобы избежать развития резистентности S. аureus [13]. При этом для применения на лице, кожных складках, в подмышечных впадинах, паховой области, на открытых участках тела предпочтительно выбирать комбинированный препарат в виде крема— мягкого кортикостероида и антибиотика (например, фузидиевая кислота + гидрокортизона ацетат (фуцидин Г), 2–3 раза в день в виде легких аппликаций). В случае острых и хронических форм дерматитов, локализованных на участках с толстой кожей (ладони и стопы), резистентных к слабым топическим кортикостероидам, целесообразнее назначить мазевую форму комбинированного препарата, содержащего кортикостероид средней/высокой активности (например, фузидиевая кислота/бетаметазона валерат (фуцикорт), целестодерм В с гарамицином и т. п.) 2–3 раза в день.
Вместе с тем исследования показали, что колонизация кожи S. аureus вновь наступала через 2–4 нед после завершения лечения комбиницией местного кортикостероида и антибиотика. Объясняется это прежде всего тем, что даже в случае применения высокочувствительных антибиотиков достичь полной эрадикации S. аureus очень сложно. Поддержанию инфицирования кожи способствуют такие факторы, как возможность передачи S. aureus от родителей, находящихся в непосредственном контакте с больным ребенком, а также содержание S. aureus в назальной слизи самого больного.
При неэффективности топических антибиотиков, а также атопическом дерматите, осложненном бактериальной инфекцией (например, импетиго), протекающей с лихорадкой, интоксикацией, воспалительными изменениями крови, показано назначение антибиотика широкого спектра действия перорально (цефалоспорины 1–3 поколений, макролиды, аминогликозиды) на 7–10 дней. Не рекомендуется прием фторхинолонов, тетрациклинов [7].
Однако, несмотря на то что в результате приема системных антибиотиков значительно снижался уровень микробиологически подтвержденной колонизации кожи S. аureus, все же это не способствовало клиническому улучшению течения тяжелой формы атопического дерматита у детей [14].
Способность достоверно снижать колонизацию S. aureus и частоту кожных инфекций описана также в отношении препаратов нового класса нестероидных топических иммунодепрессантов — ингибиторов кальциневрина такролимуса и пимекролимуса (элидел) [1, 4]. Так, в результате длительного применения пимекролимуса у детей в возрасте 3–23 мес жизни, страдающих атопическим дерматитом, было отмечено достоверно меньше случаев кожных инфекций [15]. Этот факт еще раз подтверждает важную роль Th2-опосредованного воспаления кожи и колонизации бактерий, при котором огромную роль играют взаимоотношения между цитокинами, адгезивными молекулами и антимикробными пептидами [4, 16]. Другой иммуносупрессивный препарат, действие которого также основано на ингибировании кальциневрина, — циклоспорин. Этот препарат обладает способностью уменьшать количество S. аureus на коже пациентов с атопическим дерматитом, что наиболее выражено у больных, одновременно имеющих высокую степень колонизации микроба и клинические проявления бактериальной инфекции кожи [17]. Однако применение данного препарата ограничено в педиатрической практике.
При грибковой инфекции, подтвержденной микробиологически, назначают: противогрибковые средства системного действия (флуконазол (дифлюкан) с периода новорожденности, детям старше 2 лет можно назначить тербинафин (экзифин), итраконазол (орунгал), кетоконазол — с 12 лет) в течение 7–14 дней в сочетании с местной терапией.
Кетоконазол и итраконазол ингибируют продукцию интерлейкина-4 и интерлейкина-5 и синтез эргостерола, что приводит к неспецифическому антивоспалительному эффекту и снижению уровня специфических IgE к Malassezia furfur [5].
При сочетанном поражении кожи больных атопическим дерматитом бактериальной и/или грибковой инфекцией наиболее оптимальными препаратами выбора являются комбинированные средства: тридерм, акридерм ГК. Тридерм в форме мази наносят на кожу туловища и конечностей, а в форме крема — на нежные участки кожи (в области складок, предплечья). В педиатрической практике в основном используют крем тридерм. Препарат наносят тонким слоем на пораженные участки кожи 2 раза в день, курс лечения в среднем составляет 7–12 дней.
Как известно, терапия наружными кортикостероидами служит стандартом лечения обострений атопического дерматита. Однако мощное противовоспалительное действие, присущее данным препаратам, может повысить чувствительность кожи к бактериальной и грибковой инфекциям, что является препятствием к длительному использованию топических гормональных средств при наличии этих инфекций. Кроме того, дети более чувствительны к наружным кортикостероидам из-за их высокой кожной абсорбции; последняя обусловлена также сухостью кожи [1]. Однако при этом есть предположения, что применение только монотерапии топическими антибиотиками или фунгицидными препаратами способствует сенсибилизации кожи, обострению аллергического воспаления с развитием кандидозной инфекции [18].
Во всех случаях врачу следует индивидуально подбирать для пациентов с атопическим дерматитом лекарственные средства — с учетом течения заболевания и состояния кожи.
При герпетической инфекции:
При контагиозном моллюске:
Иммуномодулирующая терапия
В случаях диагностирования у пациентов с атопическим дерматитом рецидивирующей бактериальной, грибковой и/или вирусной инфекции, а также при наличии у них очагов хронической инфекции, устойчивых к стандартной терапии, показано назначение иммуномодулирующей терапии, которая должна проводиться под контролем иммунологических показателей. В педиатрической практике наиболее широкое распространение получил ликопид — иммуномодулятор, обладающий способностью воздействовать на основные популяции клеток иммунной системы (макрофаги, Т- и В-лимфоциты), что, вероятно, связано с наличием у них специфических внутриклеточных рецепторов к глюкозаминилмурамилдипептиду [7, 18]. По своей структуре ликопид является синтетическим аналогом основного фрагмента пептидогликана клеточной стенки всех известных бактерий (мурамилдипептида). Активация макрофагов под воздействием ликопида приводит к усилению синтеза провоспалительных цитокинов (интерлейкина-1, фактора некроза опуходи a, колониестимулирующих факторов), в результате чего активируются фагоцитоз, пролиферация и дифференцировка Т- и В-лимфоцитов, усиливается синтез иммуноглобулинов, повышается цитотоксичность, стимулируется лейкопоэз.
Исследование С. Ю. Резайкиной, проводившееся у больных атопическим дерматитом, выявило преимущественное снижение функциональной активности нейтрофильного фагоцитоза (изменение кислородного метаболизма нейтрофилов), которое восстанавливалось при приеме ликопида [20]. В результате применения ликопида в комплексной терапии больных со среднетяжелым течением атопического дерматита существенно снизилась частота обострений заболевания и наблюдалась выраженная коррекция измененных лабораторных показателей.
Ликопид назначают детям в возрасте от 1 года до 16 лет внутрь в форме таблеток 1 мг. При лечении гнойно-воспалительных заболеваний кожи суточная доза препарата составляет 1 мг в течение 10 дней. При лечении герпетической инфекции препарат назначают внутрь в дозе 1 мг 3 раза в сутки в течение 10 дней. Противопоказания к применению ликопида: беременность, индивидуальная непереносимость препарата. В отдельных случаях возможно возникновение таких побочных эффектов, как повышение температуры тела до 37,9°С (является кратковременным, проходит самостоятельно и не требует отмены препарата). Взрослым ликопид назначают внутрь за 30 мин до еды (таблетки 10 мг) и сублингвально (таблетки 1 мг) в зависимости от степени тяжести заболевания.
Для изопринозина (инозин пранобекс) характерно двойное действие — противовирусное (за счет подавления репликации ДНК и РНК вирусов) и иммуномодулирующее (за счет комплекса инозина усиливается продукция интерлейкинов, хемотаксическая и фагоцитарная активность моноцитов и макрофагов, повышается синтез антител и усиливается пролиферация Т-лимфоцитов, Т-хелперов, естественных киллеров). Показанием к назначению изопринозина являются все вирусные инфекции кожи у страдающих атопическим дерматитом детей старше 1 года (контагиозный моллюск, герпесная инфекция, вульгарные бородавки, папилломавирусная инфекция). Изопринозин назначают по 1 таблетке на 10 кг/массы тела в сутки, на 3–4 приема в течение 10–14 дней — в зависимости от степени тяжести инфекционных заболеваний; при необходимости курс лечения повторяют.
По данным Л. В. Лусс, включение другого иммуномодулятора — полиоксидония — в комплексную терапию больных атопическим дерматитом и бронхиальной астмой, протекающими в сочетании с признаками вторичного иммунного дефицита и устойчивыми к проводимой терапии, позволяет добиться высокого клинического эффекта [21].
Среди детей, страдающих атопическим дерматитом, нередки случаи заболевания чесоткой. В таких случаях течение атопического дерматита сопровождается сильным упорным зудом кожи, а часто и ее инфицированием.
При присоединении чесотки лечение включает:
– спрегаль — применяется во всех возрастных группах и не имеет противопоказаний; распыляется в вечернее время на кожные покровы пациента от области шеи до подошв; препарат оставляют на 12 ч, после чего ребенка тщательно моют. При необходимости возможно повторное использование препарата через 4–10 дней после первичной обработки;
– бензилбензоат — 20% мазь наносят на кожные покровы в первый, второй, четвертый день, также со сменой белья, одежды, обработкой помещения;
– для обработки кожи можно использовать также 33% серную мазь, медифокс;
Таким образом, микробная колонизация и суперинфекция кожи (например, S. aureus, Malassezia furfur) могут играть определенную роль в обострениях атопического дерматита, что обосновывает необходимость дополнительного назначения больным антимикробных средств. Инфекционные агенты участвуют также в развитии и поддержании хронического аллергического воспаления кожи при атопическом дерматите. Как правило, такое течение заболевания характеризуется частыми рецидивами и тяжелым течением. Своевременная диагностика инфекций кожи и назначение оптимальной этиотропной терапии исключительно важны для достижения клинического улучшения состояния больных с атопическим дерматитом.
Эксперты по атопическому дерматиту подчеркивают, что этиотропную терапию можно прекращать только после купирования инфекционного процесса и очищения кожи [1]. Одновременно следует продолжать лечение противовоспалительными средствами (по показаниям — топические кортикостероиды коротким курсом, длительно — ингибиторы кальциневрина) на фоне непрерывного применения увлажняющих средств для гидратации кожи [2, 5].
Литература
Д. Ш. Мачарадзе, доктор медицинских наук, профессор
РУДН, Москва